Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№05 2014
Психозы (шизофрения) через призму феномена миграции: по материалам XXII Европейского конгресса психиатрии (1–4 марта 2014 г., Мюнхен, Германия) №05 2014
Номера страниц в выпуске:4-20
Значимость данной темы подчеркивается и тем, что в преддверии Конгресса, в феврале 2014 г., в журнале «Европейская психиатрия» были опубликованы Практические рекомендации Европейской психиатрической ассоциации (ЕПА) по вопросам организации психиатрической помощи для мигрантов. Данный документ явился отдельным результатом выполнения еще более ранней программы и более широкого проекта Всемирной психиатрической ассоциации (ВПА), в рамках которого изучение психического здоровья мигрантов было озвучено как одно из приоритетных в современной психиатрии и рабочая группа по разработке которого была возглавлена в мае 2010 г. профессором D.Bhugra (избранный президент ВПА 2015–2017 гг.) из Института психиатрии Королевского колледжа Лондона.
Резюме. В статье представлен обзор актуальной проблемы изучения психической патологии в популяции мигрантов.
Подробно рассматриваются эпидемиологические аспекты психотических расстройств (в частности, шизофрении) на разных стадиях миграции, с учетом факторов риска и протективных факторов, и основные гипотезы, объясняющие повышенный риск развития психозов у мигрантов, с исследовательской базой доказательств и опровержений. Обсуждаются клинические особенности психозов у мигрантов, промежуточные результаты проекта EUGEI (EUropean Gene-Environment Interaction) – многоцентрового исследования первого психотического эпизода у мигрантов в странах Европы, изучающего взаимодействие генетических и средовых факторов, а также практические рекомендации на основании материалов официального документа Европейской психиатрической ассоциации по вопросам образовательных инициатив и реорганизации службы психиатрического здравоохранения для мигрантов.
Ключевые слова: Европейская психиатрическая ассоциация, миграция, психическое здоровье, психоз, первый психотический эпизод, шизофрения.
Psychoses (Schizophrenia) through the prism of migration phenomenon: upon materials
of XXII European Congress of Psychiatry (1–4 March 2014, Munich, Germany)
D.A.Smirnova
Psychiatry, Narcology, Psychotherapy and Clinical Psychology Department Samara State Medical University,
Russian Ministry of Healthcare
Summary. The article describes an overview of the problem of mental disorders in migrant population. Epidemiology of psychoses
(in particular, schizophrenia) in migrants, the stages of migration, risk factors and protective factors of migration, as well as the main hypotheses of increased incidence rates of psychoses in migrants, the evidences for and against, are discussed in details. Differences in the psychopathology of psychoses in migrants, preliminary results of the project EUGEI (EUropean Gene-Environment Interaction) – multicentre study of first episode psychosis in migrants to Europe, investigating the interplay between genetic and environmental factors, official recommendations regarding educational initiative, for policy makers, service providers, clinicians within the document of European Psychiatric Association Guidance mental health care of migrants are presented in the paper.
Key words: European Psychiatric Association, migration, mental health, psychosis, first episode psychosis, schizophrenia.
Президент ВПА 2011–2013 гг. профессор M.Maj в предисловии к изданию «Миграция и психическое здоровье» под редакцией D.Bhugra и S.Gupta (2011 г.) описал целый ряд причин, в связи с которыми ВПА приняла решение прицельно сфокусировать внимание на данной теме.
Во-первых, по мнению профессора M.Maj, важным является факт, что в современном многокультурном мире психиатры в своей профессиональной деятельности обязательно сталкиваются с представителями первого и второго поколения мигрантов, что в свою очередь формирует значительные проблемы, которые необходимо разрешать рациональным образом и эффективным путем. Диагностика и дифференциальная диагностика психических расстройств у мигрантов представляет собой одну из самых актуальных проблем. Клинико-психопатологическая диагностика в психиатрии преимущественно базируется на оценке вербальной информации, которую предоставляет пациент, и наблюдении врача за поведенческими реакциями больного. Значение лабораторных и инструментальных тестов, как известно, крайне ограниченно в психиатрии.
В то же время вербализация информации на неродном языке и интерпретация ее содержания могут быть крайне проблематичными, если имеют место языковой барьер и значительные культуральные различия между пациентом и врачом, включающие разницу в метафорическом выражении дистресса, а также отдельные поведенческие проявления, выражающие разные значения внутри разных культурных групп. В настоящее время имеется острая потребность в качественном восполнении этой ниши знаний и получении врачами должного объема информации по данной теме в системе непрерывного образования.
Другим уязвимым звеном в среде мигрантов является доступ к психиатрическому здравоохранению. Имеются сведения о том, что некоторые группы мигрантов в разных странах имеют сложности контакта со службами здравоохранения и психиатрической службой, в частности сталкиваясь с разнообразными препятствиями и ограничениями. Более того, существуют данные, свидетельствующие о том, что некоторые частные рестриктивные меры, применяемые в психиатрической помощи (например, принудительная госпитализация), могут использоваться с более высокой частотой среди определенных групп мигрантов, что, возможно, также связано с указанным выше аспектом сложностей коммуникации. В связи с этим более полное осознание данных проблем и практические рекомендации, касающиеся способов их решения, имеют большое значение для психиатрической общественности.
Не менее важными являются трудности, которые испытывают врачи при проведении собственно терапевтических мероприятий у мигрантов. Фармакологическое лечение представляется сложным в связи с этническими особенностями фармакокинетики и фармакодинамики некоторых психотропных препаратов, а также в результате проблем понимания пациентами предписаний врача, неточного следования назначениям, их сочетания с диетическими привычками, религиозными обычаями (например, соблюдение постов) и одновременным применением традиционных лекарств. С другой стороны, оказание психотерапевтической помощи осложняется трудностями в установлении эффективных терапевтических отношений с профессионалами, принятии основных составляющих терапевтических техник и согласии с предлагаемыми основными индикаторами результатативности терапии. Безусловно, все психосоциальные интервенции представляются для мигрантов более сложными в связи с тем, что их социальная сеть недостаточно развита, имеют место стигматизация и дискриминация, а также объективные препятствия на пути включения в социальную среду.
Второй важной причиной, в связи с которой ВПА обозначила проблему психического здоровья у мигрантов в качестве приоритетной, является высокий потенциал исследовательской активности, лишь частично реализованный в этой области до настоящего времени. Изучение эпидемиологии психических расстройств у мигрантов, по мнению профессора M.Maj, может обеспечить нас необходимой информацией о роли взаимодействия генетических и средовых факторов в развитии разных расстройств, о влиянии копинг-стратегий и фактора психологической устойчивости, пластичности, формировании коморбидности между психическими и соматическими заболеваниями, детерминантах попыток суицидов и завершенных суицидов и о факторах, определяющих течение и исход разных расстройств. Отдельные текущие исследования уже предоставили интересные сведения, однако полученные данные зачастую не совпадают и являются сложными для интерпретации, адресуя к разнообразию методологических проблем, которые важно четко обозначить и решить впоследствии.
Еще одна причина актуальности разработки данной темы – необходимость введения цикла «Психическое здоровье у мигрантов» в образовательный план студентов медицинских институтов и ординаторов по специальности «Психиатрия». Данная тема не заслуживает только формального и поверхностного внимания. Введение образовательного цикла по психическому здоровью у мигрантов в план обучения позволит подчеркнуть значимость роли культуры в развитии, манифестации и менеджменте психических расстройств, т.е. того элемента в образовании, который был упущен в программах обучения почти всех психиатров, практикующих в настоящее время.
Значимыми представляются как теоретические разработки, так и вытекающие из них практические рекомендации, которые должны быть адресованы психиатрам, профессионалам других медицинских специальностей, организаторам здравоохранения и всей общественности, так как должны внести инновационный вклад в современную науку, улучшить качество оказываемой психиатрической помощи и скорректировать систему профилактики психических болезней.
Только с периода XVIII в. с расширением Британской, Испанской, Французской и других империй стали в большей мере обращать внимание на расовые и миграционные процессы, осознавая, что влияние миграции прослеживается сквозь целые поколения. Влияние миграции может рассматриваться на разных уровнях [8]:
а) индивид, который мигрировал;
б) семья мигранта;
в) значимые люди, которые остались на родной территории без мигранта;
г) культура и общество, в которых мигрант оказался;
д) культура и общество, которые мигрант покинул.
Процесс миграции может быть условно разделен на три стадии: 1) премиграционная; 2) миграционная; 3) постмиграционная. Они могут перекрываться между собой [5].
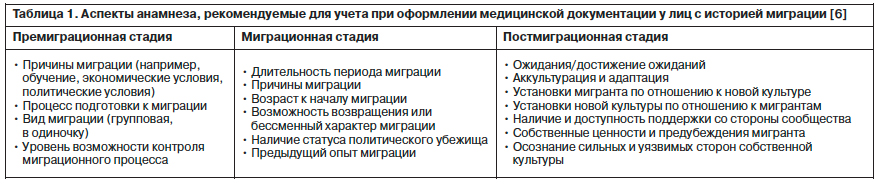
В табл. 1 указаны аспекты, которые рекомендуется учитывать при сборе анамнеза у пациентов с историей миграции.
На каждой из стадий могут активизироваться факторы риска, предрасполагающие к развитию психических расстройств у мигранта.
На первой стадии человек принимает решение о миграции, совместной или в одиночку, и занимается подготовкой к миграции, опираясь на имеющиеся финансовые, юридические и политические ресурсы. В данный период значимыми являются такие факторы, как личные характеристики (например, личностная структура индивида) и характеристики среды (вынужденный характер миграции, репрессии). Важным личным фактором является пол мигранта. В исследовании M.Abbott и соавт. [1] показано, что у китайских мигрантов в Новую Зеландию женский пол является предиктором малых психических расстройств. Женщины из стран с низким доходом, мигрировавшие в связи с экономическими затруднениями, представляют наиболее уязвимую группу в популяции относительно развития психических заболеваний [2]. Травматические события в премиграционном периоде (насилие, развратные действия в отношении детей, гражданская война, этнические чистки, угроза смерти или страдание от серьезного повреждения) представляют собой доказанные факторы риска развития психических нарушений, в частности депрессивного и тревожного спектра [11]. Бедность и безработица в родной стране провоцируют миграцию и делают мигранта уязвимым к расстройствам психической деятельности. Мотивация к миграции играет существенную роль в сохранении психического здоровья, тогда как принудительная миграция приводит к тому, что мигранты пропускают период подготовки и травматизируются уже самим принятием решения о переезде. С другой стороны, хорошее физическое и психическое здоровье, нормальные личностные черты, адекватные копинг-стратегии, способность решать проблемы, достаточные академический уровень и профессиональные навыки являются протективными факторами, предупреждая развитие болезней.
На второй стадии – стадии миграции – человек пересекает границы своей привычной территории обитания, и здесь включается фактор переживания утраты культуральной среды. Одним из важных факторов является возраст, который играет роль в процессе адаптации в новом обществе. Мигранты в зрелом возрасте испытывают больше затруднений в освоении нового языка и имеют меньше возможностей в выстраивании новых взаимоотношений в социуме вне семейного контекста и мигрантского сообщества [98]. Исследование заболеваемости психическими расстройствами у китайских мигрантов в Новой Зеландии показало, что возраст 26–35 лет и старше 45 лет является предиктором развития психических нарушений в данной популяции [1]. В то же время результаты работы G.Stevens и W.Vollebergh [86] продемонстрировали отсутствие разницы в выраженности проблем, связанных с психическим здоровьем, у детей мигрантов и детей коренного населения. В связи с этим фактор детского и молодого возраста относят к разряду протективных. Фактор нелегальной миграции значительно увеличивает число трудностей, опасностей и уровень травматического опыта, что приводит к психологическому дистрессу [75]. Осознанный выбор страны миграции, тщательно спланированный отъезд, благожелательное отношение принимающей страны, а также доступ к экономическим ресурсам являются протективными факторами, формируя положительный опыт миграции.
Третья стадия, постмиграционный период, может продолжаться всю жизнь и оказывать достаточно сильное влияние на последующие поколения потомков. На этой стадии встречаются такие индивидуальные факторы риска, как безработица, недостаточное владение языком и злоупотребление психоактивными веществами, а также средовая категория факторов риска, включающая культурный шок, несоответствие между ожидаемым и достигнутым, непринятие новой нацией, дискриминация и расизм. Отсутствие экономической стабильности и адекватной социальной поддержки представляют собой доказанные предикторы формирования психологического дистресса и развития психических расстройств [72]. Особенно интересным в свете понимания шизофрении как болезни социальной изоляции является исследование, которое показало, что частота возникновения психотических расстройств выше в сообществах, живущих отдельными культурными коммунами, нежели живущих по соседству с представителями разных этнических групп [113]. Авторы исследования задаются вопросом о том, является ли социальная изоляция от общества причиной или следствием шизофрении, является ли шизофрения вторичным болезненным процессом в ответ на социальную и культуральную изоляцию/депривацию, а не поведенческим проявлением первичной болезни у мигрантов. Особенности процесса аккультурации представляются важными для понимания индивидуального опыта миграции с факторами риска в форме культурного шока. Процессы аккультурации в новой среде могут привести к ассимиляции в обществе и декультурации с соответствующей утратой ценностей собственной культуры [3]. Некоторые авторы обозначают феномен «полосатой зебры», описывая те случаи адаптации в обществе, когда мигранты параллельно удерживают в своем поведении и установках ценности старой и новой культур [64]. В разных культурах используются разные термины для обозначения опыта объединения с новой средой. Например, в Канаде и Южной Африке применяют термин «радужная нация» (rainbow nation), в США – «плавильный котел» (melting pot), в Великобритании – идеи «мультикультурализма». Важно отметить, что даже члены одной семьи могут проходить процесс аккультурации по-разному – это может зависеть на индивидуальном уровне от пола,
полоролевых ожиданий, поколения, родной культуры, языковой компетентности, а также социальных, экономических факторов, религиозных воззрений и уровня образования. Не менее значимыми являются характеристики самой среды/культуры: коллективизм/индивидуализм, фемининность/маскулинность, долгосрочная ориентация членов общества на дистанцию по отношению к силам власти или избегание неопределенности [8]. Очень важно осознавать значимость процессов аккультурации и адаптации мигрантов, уменьшать дискриминацию и оказывать социальную поддержку мигрантам, так как все это оказывает влияние не только на обоснование мигранта в обществе и потенциальный вклад мигранта в новое общество, но и влияет на установки общества по отношению к мигрантам, а также психическое здоровье всего общества в целом.
Как показано в табл. 2, недавно проведенные в европейских странах исследования подтвердили ранее выявленные факты, свидетельствующие о повышении заболеваемости шизофренией и другими неаффективными психозами среди первого и второго поколений мигрантов из Афро-карибского региона, Марокко, Суринама, Финляндии и из стран Восточной и Южной Европы.
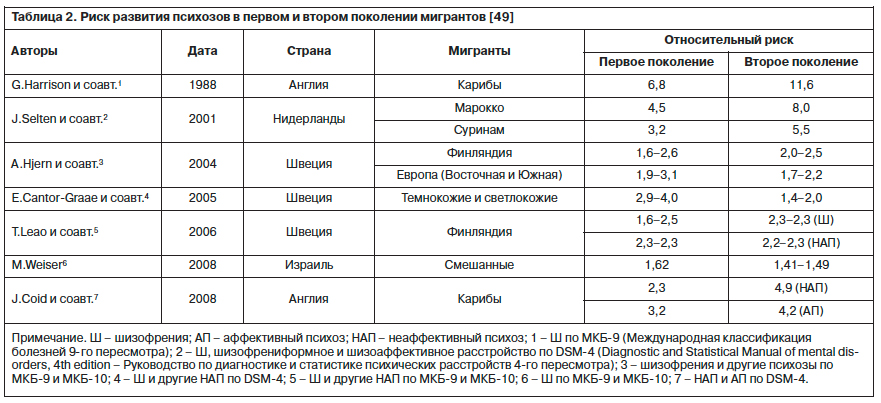
Проведенная по результатам переписи населения в Великобритании 2001 г. работа P.Fearon и соавт. [23] выявила, что показатели заболеваемости шизофренией у темнокожих лиц карибского происхождения (относительный риск – ОР 9,1; 95% доверительный интервал – ДИ 6,6–12,6) и темнокожих лиц африканского происхождения (ОР 5,8; 95% ДИ 3,9–8,4) значительно выше по сравнению с популяцией светлокожих британцев. Исследования Всемирной организации здравоохранения по изучению 10 стран [37] и двухлетнее исследование AESOP (Aetiology and Ethnicity in Schizophrenia and Other Psychoses – Этиология и этническая принадлежность шизофрении и других психозов) [42] в Лондоне, Ноттингеме и Бристоле были направлены на изучение явления гипердиагностики психозов у мигрантов. Результаты показали достаточный уровень согласованности заключений разных исследователей (Межрейтерская надежность была высокой и равна 1,0 для показателей всех психозов, 0,6–0,8 – для специфических форм). Продолжением этих работ стало исследование
ELSEP (East London First Episode Psychosis – Первый психотический эпизод в Восточном Лондоне) [18], которое на выборке периода 1996–1999 гг. подтвердило ранее выявленные тенденции, что темнокожие мигранты карибского происхождения имеют повышенный риск развития психозов как в первом (неаффективные психозы: ОР 2,3; 95% ДИ 1,2–4,3), так и во втором поколении (неаффективные психозы: ОР 4,9; 95% ДИ 3,5–6,9) миграции.
Интересно, что повышенный генетический риск развития шизофрении и других неаффективных психозов среди карибских мигрантов был отмечен в первом поколении и у сиблингов второго поколения, но не у родителей второго поколения [29]. Этот факт указывает на то, что повышение заболеваемости психозами среди мигрантов связано не только с генетической предиспозицией. Влияние социальных стрессоров на функционирование мозга и патогенез шизофрении было показано в работах J.Selten и соавт. [76]. Как биологические (например, пренатальные и детские инфекции), так и социальные (жизненные обстоятельства, социальные различия) и средовые факторы, имеющиеся в опыте миграции, могут способствовать проявлению психотических расстройств у генетически уязвимых лиц и вносить свой вклад в показатели увеличения числа психозов в определенных этнических группах [29, 79].
В недавнем обзоре M.Broome и соавт. [14] было написано: «Вероятная модель манифестации психоза должна опираться не только на нейронауки, но и на находки социальной психиатрии и когнитивной психологии». I-Ch.Liu и T.Cheng [49] отмечают, что такие социальные различия, как миграция и социальная изоляция, могут оказывать существенное влияние на манифестацию психоза, однако эта идея требует подтверждения в исследованиях определенных средовых факторов и их взаимодействия с фокусами генетической уязвимости.
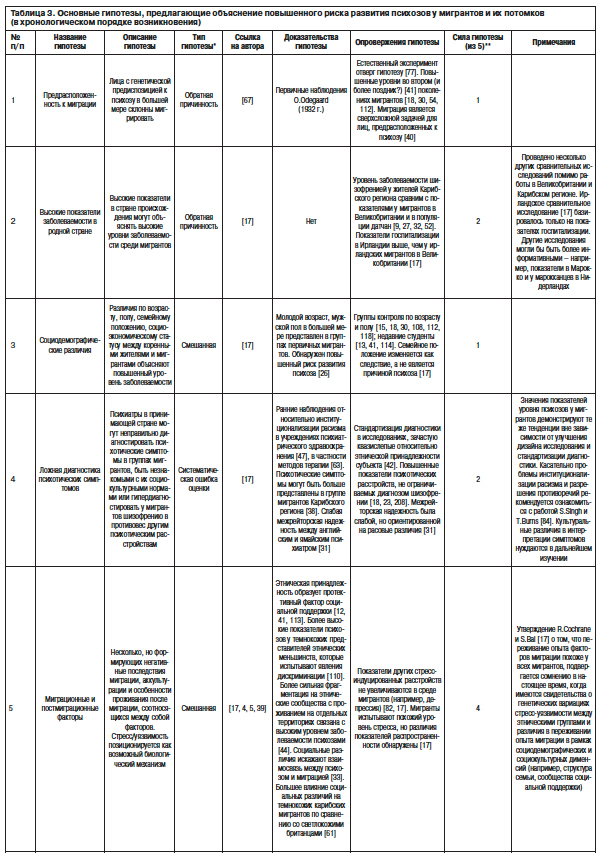
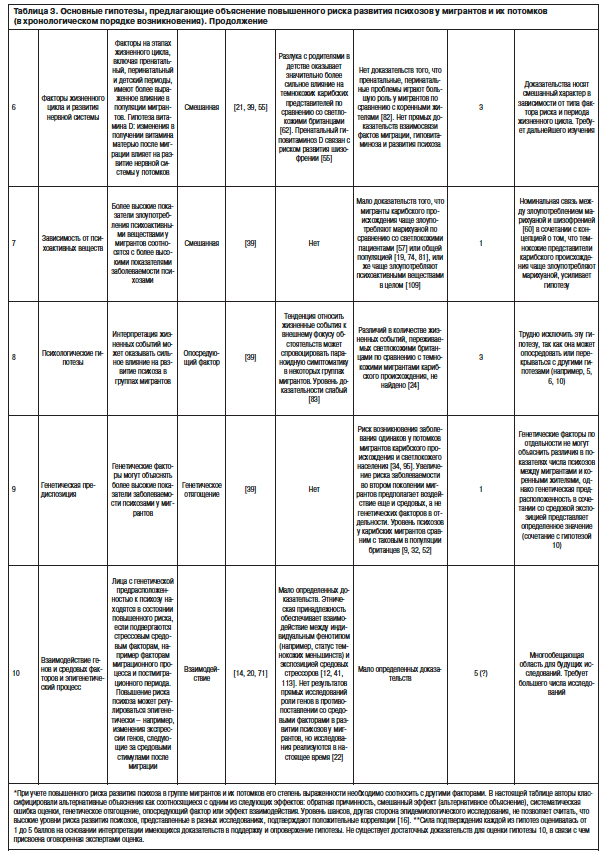
В то же время методика дискриминантного анализа не выявила различий ни по одной из дименсий. Полученные в данной работе результаты указывают на то, что шизофрения проявляется одинаковыми ядерными симптомами в обеих этнических группах. В исследовании С.Haasen и соавт. [25] при сравнении 74 пациентов из числа турецких мигрантов и 48 коренных немцев у мигрантов были обнаружены более высокие показатели депрессии и агрессивного возбуждения и отсутствие различий по позитивным, негативным и когнитивным симптомам. Исследование W.Veling и соавт. [110], в котором изучалась симптоматика психотических расстройств на первом этапе терапии заболевания у 117 коренных датчан и 165 представителей этнических меньшинств из Марокко, Суринама, Турции и других незападных и западных стран, обнаружило более высокий уровень психопатологической симптоматики в целом и суммарный показатель негативной симптоматики по Шкале для оценки негативных симптомов SANS (Scale for the Assessment of Negative Symptoms) у марокканцев по сравнению с коренными датчанами. В частности, бред преследования чаще встречался в выборке марокканцев. Однако методологическим барьером в этих исследованиях были сложности разграничения интерпретаций относительно того, связаны ли различия между коренным населением и мигрантами с обстоятельствами миграции и аккультурации, или они в какой-то мере вызваны культуральными паттернами в странах происхождения [92]. Учитывая данный аспект, K.Suhail и R.Cochrane [96] впервые провели сравнение пакистанцев, проживавших в Британии и Пакистане, со светлокожим коренным населением Британии. Сравнение этих трех групп обнаружило существенные различия в феноменологии бреда и галлюцинаций в обеих группах пакистанцев по сравнению с британцами. Результаты этого исследования продемонстрировали сильное влияние смены социальной среды на патогенез бредовых и галлюцинаторных расстройств. Ограничениями последнего исследования, тем не менее, были небольшая выборка, ретроспективный дизайн и изучение только одной группы из числа этнических меньшинств.
С целью прояснения вопроса отличительных особенностей психопатологии шизофрении в популяции мигрантов T.Stompe и D.Holzer [92] объединили и проанализировали данные двух крупных австрийских исследований. Первое международное исследование психотических симптомов было проведено в период с 1994 по 2004 г. на выборке из 1080 пациентов с диагнозом шизофрении по DSM-4 в возрасте от 18 до 60 лет из Австрии (n=350), Польши (n=80), Литвы (n=73), Грузии (n=74), Пакистана (n=103), Нигерии (n=324), Ганы (n=76) без опыта миграции. Содержание бреда, галлюцинаций и симптомов первого ранга было отражено в специально разработанном опроснике, переведенном на языки участников исследования [90, 91, 93, 94]. Вторая работа включала анализ данных, собранных в период с 1997 по 2007 г. на базе Медицинского университета Вены, в объеме выборки из 1770 мигрантов (958 лиц мужского пола и 913 лиц женского пола; средний возраст 35,6±10,5 года; средний возраст миграции 24,8±10,8 года) из 93 стран: Турция (n=488), Азия (n=245), Африка из региона под Сахарой (n=86), Европейский союз (n=137), в частности Америка и Австралия (n=19). Сведения собирались с привлечением службы переводчиков с помощью опросника психотических симптомов. Из них 9,5% (n=169) пациентов страдали шизофренией.
Для сравнения двух полученных выборок страны-участницы были объединены в две группы по R.Ingelhart [36]:
постмодернистские/модернистские и традиционные страны. Известно, что вне зависимости от локализации эти два типа стран имеют отличные друг от друга определенные важные культуральные паттерны. В традиционных странах, например, ценности семьи более значимы, чем индивидуальная самоактуализация. Религия и родственные связи представляют, как правило, центральные социальные подсистемы, доминируя над другими такими подсистемами, как экономика, искусство, наука и законодательство. Межличностные отношения – гораздо важнее, чем индивидуальные способности. В модернистских странах, наоборот, индивидуальное развитие и благополучие в отношении материальных ценностей доминирует; человек предоставлен в большей мере самому себе. В постмодернистских странах такие ценности, как самоактуализация, эмансипация и экологичное мышление, представляются более важными по сравнению с материальными ценностями. Так, Австрия, Польша и Литва принадлежат к (пост)модернистским, а Грузия, Нигерия, Гана и Пакистан – к группе традиционных стран.
Конечная выборка состояла из 66 мигрантов традиционных стран и 103 мигрантов (пост)модернистских стран. Обе группы сравнивались с выборкой из коренных жителей по материалам первого исследования, подразделенной на 564 представителя традиционных стран и 516 представителей (пост)модернистских стран. Проводилось пять попарных сравнений (табл. 4):
1) мигранты из традиционных стран (А) и мигранты из (пост)модернистских стран (В);
2) коренные жители из традиционных стран (С) и коренные жители из (пост)модернистских стран (D);
3) мигранты из традиционных стран (А) и коренные жители из традиционных стран (С);
4) мигранты из (пост)модернистских стран (В) и коренные жители из (пост)модернистских стран (D);
5) мигранты из традиционных стран (А) и коренные жители из (пост)модернистских стран (D).
В исторической ретроспективе отдельные клинические наблюдения и исследования показали, что касательно типологии шизофрении гебефрения превалирует в Южной Азии [45, 93], кататоническая форма – в регионе Африки под Сахарой, а параноидная шизофрения – в Европе. Однако сведения по типологии шизофрении в среде мигрантов появились только благодаря исследованию T.Stompe и соавт. [90]. Подтверждая прежние находки, параноидная шизофрения чаще встречалась в (пост)модернистских странах как среди мигрантов, так и коренных жителей. Существенные различия были выявлены относительно кататонической и дезорганизованной форм шизофрении, которые наиболее часто выявлялись в традиционных странах. Шизоаффективное расстройство преобладало в традиционных странах по сравнению с (пост)модернистскими, причем разница была более выражена у коренных жителей, чем у мигрантов. Статус миграции имел влияние, например, в случае, когда кататоническая шизофрения и резидуальные состояния были менее частыми у мигрантов по сравнению с коренными жителями из традиционных стран. В среде мигрантов из традиционных стран по сравнению с коренным населением (пост)модернистских стран разброс значений по формам шизофрении был в большей мере выраженным (см. табл. 4).
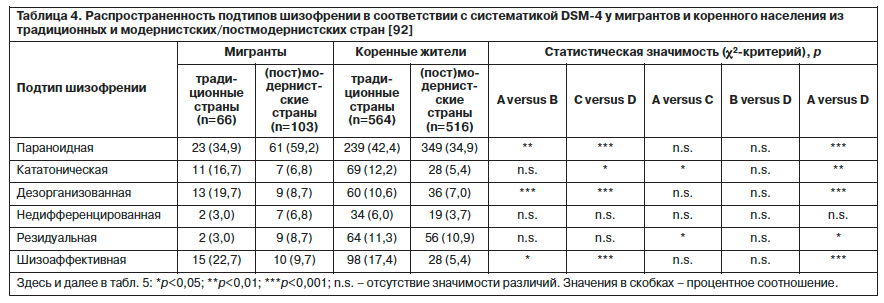
Наиболее значимые различия в отношении содержания бредовой симптоматики были выявлены между двумя группами из коренного населения. Коренное население (пост)модернистских стран чаще демонстрировало содержание грандиозности, виновности и апокалипсиса в противовес традиционным странам с ипохондрическим бредом и бредом отравления. Процесс миграции коррелировал в большей мере с этими различиями. В целом миграция была ассоциирована с уменьшением числа случаев бреда грандиозности в этнических меньшинствах, а религиозные включения встречались чаще у коренного населения традиционных стран по сравнению с мигрантами из этих стран. Бред виновности реже встречался у мигрантов по сравнению с коренным населением (пост)модернистских стран. Полученные данные по содержанию бредовой симптоматики представлены в табл. 5.
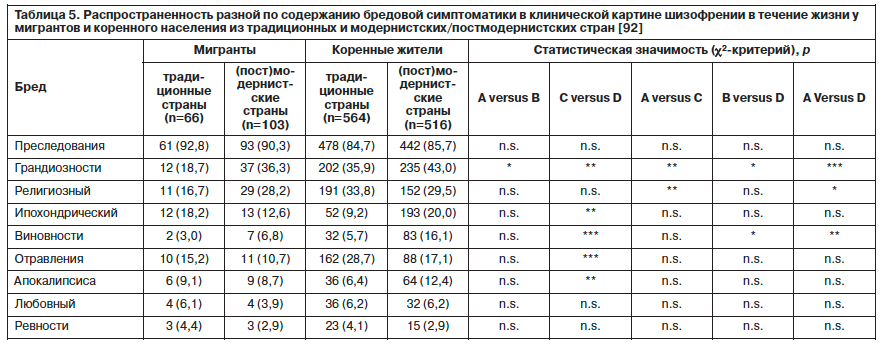
Различия в отношении галлюцинаторной симптоматики касались только аудиальных и визуальных галлюцинаций. Зрительные галлюцинации были реже представлены в группе мигрантов – 16 (15,5%), чем в группе коренных жителей – 128 (24,8%) из (пост)модернистских стран (p<0,05). Мигранты из традиционных стран – 61 (92,4%) отличались от коренного населения (пост)модернистских стран – 362 (70,2%) только более высокой частотой слуховых галлюцинаций (p<0,001).
В отношении симптомов первого ранга основные различия были выявлены между группами коренного населения: бредовое восприятие – 386 (68,4%), 419 (81,2%); (p<0,001), ограничение воли пациента – 65 (11,5%), 109 (21,1%); (p<0,001) – чаще встречались у коренных жителей в (пост)модернистских странах, а транслирование мыслей – 107 (19,0%), 72 (14,0%); (p<0,05), комментирующие голоса – 279 (49,5%), 200 (38,8%); (p<0,001), диалог голосов – 227 (40,2%), 134 (26,0%); (p<0,001) – в традиционных странах. Средней степени выраженности различия наблюдались между мигрантами из (пост)модернистских стран – 9 (9,7%) и коренным населением этих стран – 109 (21,1%) по частоте встречаемости симптома «ограничение воли» [92].
Таким образом, типология шизофрении и галлюцинаторной симптоматики не подвержены влиянию процесса миграции, в то время как влияние среды и постмиграционного опыта изменяет содержание бредовой симптоматики и симптомов первого ранга у мигрантов из стран разного происхождения. Исследование показывает, что влияние среды может оказывать более сильное воздействие на психотические проявления у мигрантов, чем их культурное происхождение.
В докладе группы профессора A.Szoke были доложены первые результаты проекта по региону Франции, касающиеся взаимосвязи между заболеваемостью психозами и плотностью мигрантского населения в общей популяции. Как отметил профессор, предыдущие работы указывали на то, что мигранты находятся в группе риска повышенной заболеваемости психозами, однако показатели риска находятся в обратной корреляции с показателем размера этнической группы. В работе французских ученых заболеваемость психозами оценивалась с помощью популяционного анализа: во-первых, в связи с тем, что он представляет особую важность для области психиатрического здравоохранения, так как позволяет рассчитать ресурсы и формировать превентивные стратегии; во-вторых, на сегодняшний день накоплено недостаточно данных, имеющиеся сведения получены в результате использования разных методов, результаты представляются несопоставимыми между собой, так же как и значимые выводы не могут опираться на данные исследований индивидуального уровня. При проведении популяционного анализа за единицы были приняты единицы населения, а зависимыми переменными выступили стандартизированные показатели количества новых случаев заболевания. Учитывались такие факторы риска, как «численность популяции мигрантов, этнических групп» (квартили, от % числа мигрантов), «депривация» (% числа безработных) и «социальная фрагментация» (% числа одиноких лиц, ведущих хозяйство самостоятельно).
В период с июня 2010 г. по май 2013 г. в районе 80 географических центров городской местности Франции с плотностью населения 7790 чел/км2 был выявлен показатель формирования популяции риска в размере 399 717 лиц ежегодно. Количество вновь заболевших составило 135 человек за 3 года, что соответствует показателю 33,8 (0–176,4) на 100 000 населения в год, из них 18,9 (0–69,1) – неаффективные психозы, 14,9 (0–117,6) – аффективные психозы. A.Szoke и соавт. [97] показали, что заболеваемость психозами варьирует в зависимости от численности мигрантской популяции, причем эта зависимость не носит монотонный характер (пуассоновское моделирование; см. рисунок).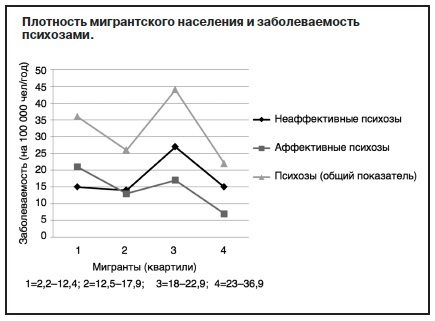
Исследование подтвердило, что количество мигрантов в популяции влияет на показатели заболеваемости психозами среди населения. Однако на данной выборке не было продемонстрировано прямой связи между ростом числа мигрантов и увеличением числа психозов, когда за максимальными цифрами заболеваемости в 3-м квартиле следует снижение заболеваемости в популяции с максимальным количеством мигрантов, как это показано на графике. Интерпретация этого феномена представляет затруднение. Значимых связей с факторами риска на этапе 2010 г. (численность популяции мигрантов – p=0,71; безработица – p=0,84; одинокий статус с самостоятельным ведением хозяйства – p=0,54) выявлено не было. Авторы связывают полученные результаты с ограничениями, которые носил сам дизайн исследования, когда не учитывались разница поколений мигрантов (первое, второе), разница между мигрантами в целом и этническими группами, разница происхождения мигрантов, воздействие индивидуальных факторов, а также период времени от начала миграции.
На следующем этапе авторы предполагают сформировать тщательный отбор переменных для анализа, в том числе оценивать время миграции.
В сообщении E. van der Ven и соавт. [105] говорилось о тестировании гипотез увеличения числа психотических расстройств среди мигрантов. Как отметила аспирант, исследование которой проводилось под руководством профессоров J.Selten и J. van Os из Университета Маастрихта, показатели роста числа заболевших психозами среди мигрантов демонстрируют значимые различия между этническими группами. Данные находки связаны к кросскультуральными отличиями, когда имеет место неверная интерпретация допустимых в той или иной культурной среде идей с последующей диагностической переоценкой болезненных проявлений в среде определенной этнической группы [115]. Другое альтернативное объяснение определяется селективной гипотезой, позиционирующей идею о том, что увеличение заболеваемости связано с избирательной миграцией предрасположенных к развитию психозов людей [68]. В докладе были представлены два исследования, целью которых являлось изучить: а) превалируют ли факторы риска психоза среди будущих мигрантов; б) отличаются ли психотические симптомы по своей выраженности и происхождению между этническими группами.
Первое исследование было посвящено тестированию селективной гипотезы и проведено на когорте из 50 087 респондентов, у которых в возрасте 18 лет оценивались интеллектуальный уровень, социальная адаптация, наличие психиатрического диагноза, история травматизации, факторы злоупотребления каннабиноидами и степень урбанизации места проживания в период воспитания. Когорту составили лица 1969 года рождения, которые проходили обследование в возрасте 18 лет во время призыва в армию, затем в возрасте 25 и 40 лет, а также в 2003 г. Анализ данных позволил определить наличие экспозиции факторов риска в период, предшествовавший миграции из Швеции. В исследованной популяции были выявлены 472 мигранта (общий показатель) и 69 мигрантов (этническая группа), после чего сравнение проводилось с немигрантами. Результаты показали, что в группе мигрантов статистически значимо ниже интеллектуальный уровень, хуже социальная адаптация, более частое злоупотребление каннабиноидами и городское воспитание. Такие факторы, как нарушенное поведение, наличие непсихотических расстройств в анамнезе до постановки диагноза психоза, индикаторы детской травматизации, а также наличие неаффективных психозов в истории семьи, не показали статистически значимых различий. Математическое моделирование позволило оценить силу связи между факторами риска и фактом постановки диагноза и лечения от неаффективного психоза, а также формулу гипотетического риска развития неаффективного психоза, в которую включены указанные выше факторы риска и коэффициенты, рассчитанные по формуле регрессии. Гипотетический риск в исследованной когорте составил для немигрантов – 1, для мигрантов (этническая группа) – 0,8, для мигрантов (общий показатель) – 0,9. Интересно, что гипотетический ОР представил диапазон с большими значениями для группы мигрантов (этническая группа) – 0,8 (0,5–1,3), тогда как для немигрантов и мигрантов (общий показатель) – 1 и 0,8 (0,7–1,0) соответственно.
Второе исследование группы авторов, опубликованное в журнале «Canadian Journal of Psychiatry», изучало так называемую диагностическую гипотезу и первый психотический эпизод у 289 пациентов в регионе Монреаля (Канада) [105]. Пациенты подробно тестировались с помощью шкал PANSS (Positive and Negative Syndrome Scale) для оценки позитивной, негативной симптоматики и симптоматики общей психопатологии, после чего результаты тестирования сравнивались между подгруппами пациентов с разным этническим анамнезом. Половину респондентов составила группа 1 – коренные жители, а во вторую половину вошли мигранты следующих этнических групп: 2 – выходцы из Африки и афро-карибские представители;
3 – выходцы из Азии; 4 – выходцы из Центральной и Южной Америки; 5 – выходцы из Ближнего Востока и Северной Африки; 6 – выходцы из Европы и Северной Америки. Средний возраст начала заболевания составил 22 года, а диапазон среднего возраста для всех групп находился в промежутке от 20 до 25 лет. Неотложная госпитализация понадобилась более 90% представителей групп 2 и 4, что статистически значимо отличается от других групп, где данный показатель находился в диапазоне от 58 до 72%. Более высокий общий балл по шкале PANSS вновь наблюдался у выходцев из Африки и афро-карибских представителей группы 2, хотя значимых различий по шкалам позитивной симптоматики, а также по уровню и тяжести депрессии выявлено не было. Однако небольшие различия были найдены по шкале общей психопатологии, в частности по показателю некооперативности и бедности речи. Эти данные очень интересны, так как отводят нас к другой гипотезе о социальных нарушениях [78].
Факты искаженной социальной коммуникации и нарушений речи как наиболее значимые достаточно часто определяются в работах по изучению шизофрении у мигрантов. Необходимо отметить, что эти результаты могут объясняться не только лежащими на поверхности фактами о том, что мигранты вынуждены осваивать новый язык и адаптироваться к иноязычной среде, но и собственно патогенетическими аспектами шизофренического психоза, в развитии которого целый ряд ученых признает ключевое значение нарушений языка/речи и когнитивных изменений.
Последние данные, которые озвучила E. van der Ven, представляют не меньший интерес. Неопубликованные результаты демонстрируют существенные различия по критерию гендерного признака – более высокий риск развития психоза у мужчин (ОР 3,4; 95% ДИ 2,6–4,4) по сравнению с женщинами (ОР 1,3; 95% ДИ 0,7–2,5) в этнической группе выходцев из Северной Африки. Данные сведения идут в накопление достаточно обширной исследовательской базы, свидетельствующей о том, что мужской пол является более уязвимым в отношении развития шизофренического психоза.
Группа британских исследователей из Института психиатрии Королевского колледжа Лондона в лице профессора S.Stilo рассматривала вопрос влияния факторов этнических различий и социального неравенства на повышение заболеваемости психозами в Великобритании, разрабатываемый в рамках проекта EUGEI. Согласно имеющимся данным более высокие показатели заболеваемости шизофренией и другими психозами отмечаются среди темнокожего населения карибского происхождения –
в 2–14 раз выше по сравнению со светлокожим населением [16, 23, 82]. Ученые предположили, что именно неравенства на социальном уровне, а не собственно этнические различия могут вносить вклад в повышение риска развития психозов у темнокожих выходцев из Карибского региона. Социально-демографические данные и сведения о социальных различиях были изучены на материале
227 случаев первого психотического эпизода, выявленных в учреждениях Национальной службы здравоохранения Южного Лондона и Моудсли. В качестве контрольной группы выступили 199 лиц из числа местного населения. Первые результаты исследования были опубликованы в статье «Социальное неравенство: причина или последствие предстоящего психоза?» в журнале «Schizophrenia Bulletin» в 2012 г. [87]. На уровне статистической обработки в программе Stata 11 использовались методы логистической регрессии и отношения шансов.
По данным J.Kirkbride и соавт. [42], заболеваемость психозами в Лондоне составляет 49 на 100 000 населения: из них 20,1 приходится на шизофрению, соответствующие цифры – 24 и 7,7 в Ноттингеме, 20 и 7,2 в Бристоле, что наглядно демонстрирует то, как наиболее населенный мигрантами Лондон в большей мере страдает от психозов по сравнению с другими городскими населенными пунктами Великобритании. Выборка больных (65% мужчин, 35% женщин, средний возраст 30 лет) была представлена 28% светлокожих британцев (47% в группе контроля – 42% мужчин, 58% женщин, средний возраст 35 лет), 4% выходцев из Азии (7%), 16% темнокожих выходцев из Карибского региона (12%), 23% темнокожих выходцев из Африки (12%), 14% светлокожих мигрантов небританского происхождения и 15% из числа мигрантов другого происхождения (8%). Результаты исследования показали, что в 67% случаев (n=150) по сравнению с 25% (n=49) контрольной популяции выявлялись 2 и более маркеров социального неравенства. В подгруппе темнокожих выходцев из Карибского региона по сравнению с группой светлокожих британцев, где показатель социальных различий был приравнен к 1, социальные отклонения встречались в несколько раз чаще, особенно в период детства (7), но также и во взрослом возрасте (3,7); высокие показатели отмечались в подгруппе темнокожих выходцев из Африки – 3,8 и 2,1 соответственно. Однако у светлокожих мигрантов небританского происхождения показатель в детстве составил 0,6, а во взрослом возрасте был даже несколько выше (2,4), чем у уязвимой группы лиц африканского происхождения (2,1). По сравнению со светлокожими британцами темнокожие выходцы из Карибского региона в 3,7 раза чаще имели такие проявления социального неравенства, как, например, статус безработного, проживание в одиночку или холостой статус во взрослом возрасте (ОР 3,7; 95% ДИ 1,2–10,7; p≤0,001). Любопытным является такой факт, что среди других этнических меньшинств (выходцы из Азии, темнокожие выходцы из Африки, светлокожие лица небританского происхождения и др.) подобный паттерн не выявлялся. Собственно этнические различия преобладали в трех подгруппах: у темнокожих выходцев из Карибского региона (2,2) и, причем в несколько большей мере, у темнокожих выходцев из Африки (3,3) и мигрантов другого происхождения (3,1).
Выводы, к которым пришли авторы, свидетельствуют о том, что в соответствии с ранее проведенными исследованиями по сравнению со светлокожими британцами группы темнокожих выходцев из Карибского региона, из Африки и меньшинств мигрантов другого происхождения имеют более высокий риск развития психоза, а проявления социального неравенства, наблюдаемые в детском и взрослом возрасте, наиболее часто встречаются у темнокожих мигрантов из Африки и Карибского региона. Изучение гипотезы о роли социального неравенства в развитии психозов у мигрантов будет продолжено в новых работах британской группы авторов.
Сообщение профессора I.Tarricone из Университета Болоньи (Италия) было посвящено изучению первого психотического эпизода в свете миграционной истории респондентов, что также было заложено в рамках одной из исследовательских задач проекта EUGEI. Как было озвучено в докладе, увеличение числа психозов среди мигрантов и этнических меньшинств является определенным феноменом в Северной Европе, в то время как в Южной Европе этот факт не доказан и не показан на научном уровне.
В связи с тем, что имеются различия в распространенности и распределении факторов риска среди разных социальных контекстов, репликационные исследования в других странах рассматриваются авторами как необходимые для того, чтобы проверить гипотезу и убедиться в том, возможно ли распространять выводы применительно к другим популяциям. Кроме того, доступные научные работы в большей мере сфокусированы на факторах риска в фазе постмиграции (например, этнические формирования, безработица и т.д.) и среди установленных этнических меньшинств (второе и последующие поколения мигрантов) [101]. Профессор I.Tarricone отметила, что в Италии первое поколение мигрантов до сих пор представляет наибольшую группу в популяции этнических меньшинств, в связи с чем группе исследователей представилось возможным оценить факторы риска психоза в ракурсе миграционной истории в целом (премиграционная, миграционная и постмиграционная стадии). Работа итальянских ученых была сконцентрирована на изучении роли характеристик процесса миграции в развитии психоза. Данные были получены на базе городских округов Болоньи, Палермо и Вероны.
Во введении к обсуждению результатов собственного исследования профессор напомнила данные метаанализа E.Cantor-Graae и J.Selten [16], в котором было рассчитано, что показатели заболеваемости являются более высокими в среде всех мигрантов (взвешенный ОР 2,9). Большинство в популяции мигрантов представляют темнокожие лица (взвешенный ОР 4,8). Статус второго поколения мигрантов ассоциирован с более высоким ОР развития шизофренического психоза (4,5), чем статус первого поколения мигрантов (2,7). Риск развития психозов выше у представителей развивающихся стран (3,3), чем развитых (2,2).
В частности, наиболее высокий ОР имеют страны Восточной Европы с развивающейся экономикой, с высоким и средним доходом (3,6) по сравнению с развивающимися странами с низким доходом (2,8) и со странами с развитой экономикой (2,0). По критерию цвета кожи наибольший ОР у темнокожих – 4,8, тогда как у мигрантов со светлой кожей и у мигрантов-мулатов (не светлая и не темная кожа) ОР ниже – 2,3 и 2,2 соответственно. Метаанализ указывает на то, что личная и семейная истории миграции представляют значимый фактор риска развития шизофрении, а дифференцирующим паттерном между этническими подгруппами в этиологии шизофрении выступает фактор психосоциальных отличий.
По данным 8-летнего проспективного исследования психозов у мигрантов в Центре психического здоровья Западной Болоньи, средний уровень распространенности психозов в популяции мигрантов составил 38,8 (31–48,7; коренное население – 15,3 (12,8–15,9)), из них неаффективные психозы – 33,9 (25,5–41,8; коренное население – 10,0 (8,6–12,8)) и шизофрения – 26,3 (18,3–28,5; коренное население – 6,5 (3,9–8,1)) [100]. Формируется так называемый градиент миграции, при котором увеличивается число мигрантов из других стран, что существенно повышает средовые факторы риска в популяции: мигранты из региона Эмилии (Румыния) – 5–11/100 000, внутренние мигранты – 9–41, мигранты из других стран – 15–82. В Италии, Европе и других странах мира волна миграции стремительно растет, а мигранты страдают как от психических, так и физических болезней. Так, в Италии в 1999 г. насчитывалось 1 090 820 мигрантов, в 2005 г. – 2 402 157, а в 2010 г. – уже 4 570 000 (Italian Statistics, 2011).
Результаты исследования показали, что 57% (39) мигрантов Болоньи имеют показатель выше 4 баллов по Опроснику общего здоровья GHQ-12 (General Health Questionnaire), а 19% (13) – позитивные результаты по Опроснику удовлетворенности пациентов PSQ (Patient Satisfaction Questionnaire). Факторами, ассоциированными с позитивными результатами PSQ, явились: 1) факторы здоровья: хроническая болезнь (ОР 6,1; ДИ 1,4–26,0); проблемы со здоровьем, возникшие после миграции в Италию (ОР 10,3; ДИ 2,3–45,8); 2) факторы истории миграции: проживание с родственниками (ОР 8,4; ДИ 1,0–69,6); пребывание в Италии менее 6 мес (ОР 4,1; ДИ 1,1–15,5); пассивная миграция (вслед за другими) (OR 9,6; ДИ 1,1–80,9). Однако согласно исследованию 8500 лиц из числа населения Великобритании известно, что малые психотические симптомы встречаются в 5–10% общей популяции [107]. Малые симптомы коррелируют с факторами низкого вербального интеллекта, плохого образования, проживания в городах, зависимостью от каннабиноидов и жизненными обстоятельствами, связанными с виктимизацией.
Для оценки миграционной истории была специально разработана карта BoMH Interview (Болонья Интервью для оценки психического здоровья). По структуре интервью подразделяется на 2 части: 1) основное интервью (core interview) – 5 мин; 2) углубленное интервью (depth interview) – 15 мин. При этом предлагается сначала проводить основное интервью, а затем задавать вопросы из углубленного интервью, учитывая, что они содержат разные по содержанию пункты. Интервью включает 3 секции: 1) до миграции – социоэкономический статус, удовлетворенность жизнью, подготовка к миграции; 2) процесс миграции – причина миграции, заемный капитал, миграционный путь, намерение остаться в новой стране; 3) после миграции – социоэкономический статус, легальный статус, социальная интеграция, социальная сеть, достижение ожиданий.
Предварительные результаты исследования в Болонье показали, что мигранты из других стран в большей мере подвержены развитию психозов (37 на 100 000), чем внутренние мигранты по стране (31), а в свою очередь последние (31) страдают от психозов чаще, чем лица, не меняющие место жительства (24). За 3 года было выявлено 38 случаев первого психотического эпизода у мигрантов; средний возраст первого контакта с врачом составил 33,5 года (19–57 лет), средний возраст начала психоза – 30,4 года (19–56 лет). Из них в выборке: 15 женщин (средний возраст первого контакта с врачом – 36,5 года, 20–57 лет; средний возраст начала психоза – 34,6 года, 20–56 лет) и 23 мужчины (31,6 года, 19–55 лет; 26,8 года, 19–47 лет). Среди женщин-мигрантов – 50% выходцев из Восточной Европы, 42% – из Азии, 8% – из стран Магриба, а среди мужчин иное процентное соотношение между этническими группами: 37% из Азии, 32% – из стран Магриба, 21% – из Восточной Европы, 5% – из региона Африки под Сахарой, 5% – из Центральной и Южной Америки.
В миграционной истории до переезда в новую страну 23% пациентов были когда-либо трудоустроены в стране основного проживания. При изучении этапа миграции интервью позволило оценить причины, по которым лица покидали свою страну, что сводилось в 59% случаев к поиску и смене места работы, в 6% случаев – к получению образования и в 35% случаев – к воссоединению с семьей. 69% пациентов отметили, что данная страна является последней страной, в которую они мигрировали, и 88% ответили утвердительно на вопрос о том, что они имеют друзей и родственников в стране миграции. 35% респондентов путешествуют в страну первого места проживания ежегодно, 42% – реже 1 раза в год, а 23% – никогда еще не возвращались в свою страну. 67% мигрантов считают, что их положение в отношении трудоустройства изменилось к лучшему, так же как и экономическое положение –
у 70%. Однако на вопрос о достижении ожиданий большинство (53%) респондентов ответили, что их ожидания слабо оправдались относительно работы и трудоустройства, 27% – частично оправдались, а 20% – оправдались в наилучшей мере, что указывает на некоторые внутренние противоречия, стресс адаптации и неудовлетворенность социальными условиями.
Завершая свой доклад, профессор I.Tarricone сказала, что несмотря на все полученные результаты и разнообразные подходы к изучению вопроса психозов у мигрантов, наука находится все еще только на стадии генерирования гипотез.
О создании документа «Практические рекомендации Европейской психиатрической ассоциации по вопросам организации психиатрической помощи для мигрантов»
В связи с запросом президиума ЕПА Комитет по практическим рекомендациям ЕПА (EPA Guidance Committee) начал работу по созданию новых документов с официальными практическими рекомендациями по актуальным темам современной психиатрии. Создание документа консультировали ведущие международные и европейские эксперты в режиме подготовки материалов онлайн и в ходе двухдневного заседания в Лондоне. Учитывая, что на сегодняшний день существует всего несколько систематических обзоров по данной теме, в самом начале разработки документа было принято решение опираться также и на свидетельства экспертов, а впоследствии Комитет остановился на мнении, что лучше следовать взглядам и доказательствам, полученным от исследователей и клиницистов, чем основывать содержание документа на имеющихся обзорах. Такие проекты, например, как EUGATE («Лучшая практика здравоохранения для мигрантов»), организованный Отделом социальной и общественной психиатрии Бартса и Лондонской школы медицины (Unit for Social and Community Psychiatry, Barts and The London School of Medicine), Колледжем Королевы Марии (Queen Mary College) и Университетом Лондона (University of London) в Великобритании, выбрали очень узкий фокус, концентрируясь на легальных мигрантах в рамках группы трудоспособного возраста и с регулярным доходом, в то время как большинство мигрантов переезжают из бедных стран в развитые страны и далеко не всегда просто находят себе место работы. Более того, известно, что, пересекая границы стран, мигранты привозят с собой специфические проблемы. Но даже и итальянские мигранты в Швейцарии, перемещаясь из одной развитой страны в другую, также везут с собой целый багаж, состоящий из определенных стрессов.
Поиск литературы производился с помощью изучения медицинских электронных баз данных: все обзоры EBM, EMBASE, Medline и PsychInfo. Для сбора информации использовались следующие термины: миграция, мигрант, беженец, ищущий убежища, раса, этнический, психическое заболевание, психическое здоровье, психиатрическое заболевание, психиатрические расстройства, психиатрические вмешательства, психотерапия, интервенция или терапия (migration, migrant, refugee, asylum seeker, race, ethnic, mental illness, mental health, psychiatric illness, psychiatric disorders, psychiatric interventions, psychotherapy, intervention or therapy). Все термины использовались в согласовании с ключевыми словами базы данных OVID. Обязательными критериями включения являлись публикация на английском языке и такие ключевые слова, как «мигранты» (migrants), «беженцы» (refugees, asylum seekers) и «миграция» (migration). Данная комбинация слов в поисковом запросе позволила обратить внимание на 538 публикаций, которые были сокращены до числа 10, когда были введены дополнительные критерии, касающиеся дат издания. Из 10 публикаций 2 являлись главами одной книги, в связи с чем также были исключены из анализа. Английский язык был выбран в качестве критерия включения: во-первых, потому, что он является основным языком ЕПА, а, во-вторых, в связи с тем, что не представлялось возможным собрать аккуратные переводы материалов, которые могли бы быть транслированы в кросскультуральном контексте в таком сжатом сообщении. В дополнение к основному списку публикаций авторы документа просмотрели вторичные ссылки из ключевых публикаций, осуществляя поиск литературы вручную, опираясь на имеющиеся работы. Кроме того, на предмет соответствующей запросу информации были проверены веб-сайты психиатрических организаций, в основном в англоговорящих странах. Документ неоднократно подробно изучался и корректировался всеми членами Комитета по практическим рекомендациям ЕПА, после чего был представлен на одобрение Руководству ЕПА и был принят с учетом отдельных предложений [8].
В связи с этим эксперты ЕПА рекомендуют активнее включать в работу службу переводчиков, прошедших специализированные тренинги. Тренинг компетентности культуральных аспектов также расширяет возможности для повышения качества работы представителей сферы здравоохранения с данным контингентом пациентов [8, 73].
Важным аспектом является предоставление психотерапевтической помощи мигрантам. Существуют достоверные доказательства эффективности психологической, психосоциальной терапии и так называемой «разговорной» терапии в лечении психических заболеваний, при этом данное направление лечения имеет преимущественно западное происхождение. В связи с этим возникают вопросы относительно пригодности и соответствия психотерапевтических интервенций западного происхождения ментальности незападных культур и соответствующей эффективности такого рода «разговорной» терапии в лечении мигрантов из определенных культурных сред. Более подходящей моделью интервенций является работа с информацией об обстоятельствах, которых избегал пациент в процессе миграции, над обсуждением конкретного практического совета и своего рода проблемно-сфокусированный подход, нежели воздействия, адресующие к эмоциям. Очевидно, что основанные на проработке Эго, западные методики не подойдут для терапии пациента с социально ориентированными взглядами и коллективистскими ценностями. В то же время схема-терапия и когнитивно-поведенческая терапия могут быть транслированы сквозь призму разных культур и адаптированы под разных пациентов. Отдельного внимания заслуживает психообразование по проблеме заболевания и консультирование членов семей, которое обязательно должно проводиться на доступном уровне и на родном для семьи пациента языке.
Поведенческая психотерапия может быть более приемлемой в тех определенных случаях, когда не формирует дополнительного стресса и правильно понимается пациентом в ракурсе культуральных различий [50]. Коморбидные медицинские состояния также требуют дополнительного внимания, так как зачастую маскируют психологические проблемы мигрантов и нуждаются в коррекции. Доверие является одним из первостепенных факторов в работе с травмированными пациентами и поэтому формирует зону особенного значения при работе с мигрантами. Как отмечают в документе ЕПА эксперты, для установления доверительного контакта требуется время, которое позволяет постепенно и бережно раскрывать историю травматизации таким образом, что данная тема становится знакомой и комфортной, а не чем-то, что следует «постыдно скрыть с глаз долой» [8]. Раскрытие этой темы лучше всего происходит тогда, когда социальная ситуация является стабильной и пациент вместе с врачом уверены в том, что работа с данной темой не спровоцирует новый стресс для пациента. Одним из первых и ранних травмирующих факторов миграции могут оказаться госпитализация и принудительное лечение, которые усиливают и оживляют клинические проявления посттравматического стрессового расстройства в дополнение к общей психотической симптоматике. Оценка риска состояния также является затруднительной в тех случаях, когда имеют место сильные культуральные и религиозные запреты, например, касающиеся темы суицидов и самоповреждающего поведения. Главной задачей для работников сферы здравоохранения и социальной службы является обеспечение психологического сопровождения, возможностей полноценного лечения и поддержки пациента из числа беженцев в вопросе движения к основным целям адаптации в новом обществе, к некоей нормальности и принятию в новой социальной среде, что может характеризоваться такими показателями, как достижение повседневной стабильности, получение образовательных возможностей и трудоустройства, обретение места жительства и т.п. Все это требует как собственно мультисекторального сотрудничества между социальными работниками, организациями для беженцев, хозяйственными учреждениями, общежитиями, службами занятости, так и финансовой поддержки со стороны правительства и международных объединений.
Существуют значимые доказательства того, что межкультурные различия соотносятся с биологическими показателями, которые отражаются на фармакокинетике и фармакодинамике лекарственных средств [66]. К социальным и средовым факторам, которые влияют на метаболизм и эффективность психотропных препаратов, относятся пол, этническое происхождение, различия в системе ферментов, диетические предпочтения и пищевые табу и т.д. Профессор Ch.Ng и соавт. [66] в своих исследованиях показали, что разные этнические группы нуждаются в разных дозировках препаратов в терапии психопатологических состояний, так как могут испытывать выраженные побочные эффекты при малых дозах лекарств из-за разницы в функционировании энзимов, участвующих в лекарственном метаболизме. Межэтнические различия в концентрации a1-кислого гликопротеина (белок плазмы, связывающий лекарственные вещества) были выявлены в исследовании группы H.Zhou и соавт. [116]. Так, например, у лиц афро-американского и китайского происхождения с более низким уровнем a1-кислого гликопротеина по сравнению с белокожим населением фармакологический препарат будет находиться в меньшем количестве в неактивной связанной форме. Обычно 80–90% лекарственного вещества связано с протеином, в результате чего даже малые различия в связывающей способности белков плазмы существенно влияют на количество свободного вещества в плазме. Уже в исследовании K.Lin и E.Finder [48] было продемонстрировано, что для достижения клинического ответа на терапию для лиц азиатского происхождения (китайцы, корейцы, японцы) требуются меньшие дозировки антипсихотических препаратов в хлорпромазиновом эквиваленте по сравнению с белокожими представителями. Наиболее значимые различия между этническими группами найдены в отношении системы цитохрома Р-450 (CYP). Например, к группе лиц со слабым метаболизмом (poor metabolisers – PM) цитохрома CYP1A2 – по классификации, основанной на изменениях генетического полиморфизма энзимов, в рамках которой, в частности, цитохромы CYP2D6 и CYP2С19 отвечают за увеличение или уменьшение метаболической активности по сравнению с более часто встречающейся так называемой «дикой» формой) – относятся африканцы и азиаты [66, 69]. Учитывая, что клозапин преимущественно метаболизируется с помощью CYP1A2 и в меньшей мере с помощью CYP2С19, и обнаружены 2 нарушения полиморфизма CYP1A2, которые увеличивают уровень клозапина [58], меньшие дозы препарата могут назначаться азиатам по сравнению с белокожими пациентами [65]. Известно, что новый частичный агонист дофамина арипипразол метаболизируется цитохромами CYP2D6 и CYP3А4, и у светлокожих концентрация арипипразола в сыворотке крови в 1,7 раза выше у лиц со слабым метаболизмом по сравнению с лицами с условно нормальным/высоким метаболизмом (extensive metabolisers – EM) [117]. У большей части азиатов низкие дозы рисперидона (средняя доза составляет 1,5 мг при первом психотическом эпизоде) являются эффективными и рекомендуются к назначению для предупреждения побочных экстрапирамидных симптомов в связи с тем, что они относятся к группе лиц со средним метаболизмом (intermediate metabolisers – IM) [51]. Таким образом, и этническое происхождение, культуральные различия, и диетические, религиозные табу, так же как и факторы курения, злоупотребления алкоголем, должны быть оценены и учтены до начала терапии. Рекомендуется начинать с небольших дозировок, постепенно наращивая дозу лекарства в терапии мигрантов, чтобы предупредить развитие побочных эффектов, и должным образом информировать пациента и родственников относительно медикаментозной терапии и ее особенностей, а также убедиться, что они правильно восприняли и усвоили эту информацию. Врачу следует обратить внимание на то, каким является отношение пациента к лекарственному препарату и какое сопутствующее лечение может принимать пациент.
Формулировка конкретных рекомендаций представляет затруднения из-за того, что до сих пор не изучены причины повышенного риска психических расстройств у мигрантов, из-за существенной гетерогенности культурных групп, отличающихся по возрасту, полу и между поколениями, из-за различий в системах здравоохранения и имеющихся ресурсах. Тем не менее ЕПА обозначила наиболее важные направления, основываясь на обсуждении результатов проведенных исследований и экспертного мнения в области оказания психиатрической помощи мигрантам.
1. Необходимость в проведении обучающих тренингов и формирования должного обеспечения служб, работающих с мигрантами. Подробные разработки данной темы представлены в Практических рекомендациях ЕПА, посвященных проблеме тренинга культуральной компетентности и развития психотерапевтических навыков. Учреждения психиатрического профиля должны обязательно учитывать культуральные и географические различия и предоставлять медицинские услуги на соответствующем уровне. Пациенты должны иметь возможность при необходимости обращаться к помощи переводчиков, запрашивать необходимую пищу в соответствии с пищевыми предпочтениями, следовать своим религиозным обычаям в привычном режиме, продолжать использовать принятый в их культуре способ одеваться и наносить макияж и т.д. В рандомизированном контролируемом исследовании, в рамках которого проводилось сравнение стандартного подхода в лечении пациентов и лечения пациентов в негосударственном учреждении, предлагающем на добровольной основе ориентированные на учет культуральных различий медицинские услуги, профессор D.Bhugra и соавт. [6] показали, что пациенты и их родственники из второй группы были в большей мере удовлетворены качеством медицинских услуг – 4/26 (15%), 24/29 (83%); p<0,001, а также через 1 год катамнеза имели статистически значимые различия в пользу более низких значений по Краткой психиатрической оценочной шкале BPRS (Brief Psychiatric Rating Scale): 56,34 против 63,62; m.d.=7,27; 95% ДИ 0,66 и 13,88; p=0,032).
2. Введение устойчивой практики работы с переводчиками. Стресс коммуникации, в частности в связи с языковым барьером и в связи с пониманием метафор дистресса, может явиться серьезной причиной формирования безучастного отношения пациентов к процессу терапии и повышению уровня неудовлетворенности лечением. Необходимость привлечения службы грамотных переводчиков и ее доступность представляют критический момент в обеспечении службы здравоохранения. Нет сомнений в том, что существует серьезная опасность слепого использования диагностического инструментария, разработанного в разных странах, без принятия во внимание и понимания концептуальных эквивалентов. Службы должны быть доступны в географическом плане и на эмоциональном уровне принятия. Ошибки интерпретации в связи с языковыми сложностями и интерпретация без учета культуральных отличий по своей сути представляют собой косвенную дискриминацию пациентов из числа мигрантов. Осознанный перевод с другого языка – это не последовательный перевод слов, а некая интерактивная динамическая средняя. По описаниям профессора R.Tribe [103], существует четыре акцента в процессе профессионального перевода при работе с мигрантами: 1) психотерапевтический, или конструкционистский; 2) лингвистический;
3) адвокатский, или противопоставляющий обществу;
4) культурального агента (брокера)/бикультуральный. Обученные переводчики тем самым осознают необходимость профилактической работы с больными, удерживая ту часть информации, потенциальное озвучивание которой может встретить противостояние культуральных аспектов или оформить дополнительное стрессовое влияние. Своего рода посредники по урегулированию культуральных вопросов или культуральные агенты/брокеры представляются по-настоящему востребованными в процессе работы с больными из числа мигрантов.
2. Наличие и доступ к соответствующим ресурсам, направленным на удовлетворение базовых нужд мигрантов.
3. Наличие и доступ к соответствующим ресурсам для проведения образовательных тренингов профессионалов.
4. Инициатива психообразования и образования по вопросам процессов миграции, мигрантов, их нужд и обязанностей должна быть частью отдельной общественной коммуникативной стратегии.
5. Сбор корректных данных и информации о мигрантах.
2. Изолированные и общедоступные службы должны быть адаптированы для удовлетворения местных потребностей в услугах.
3. Тренинг культуральной компетентности и культуральных различий должен быть включен в процесс официального введения в должность работников сферы медицинских услуг.
4. Местные потребности/запросы в услугах должны отслеживаться на регулярной основе.
5. Регулярный аудит служб.
6. Возможность введения модели работы с привлечением посредника по урегулированию культуральных вопросов, культурального агента/брокера или других моделей.
2. Тренинг культуральной компетентности и ознакомление с культуральными различиями должны быть облигатной частью образовательного процесса и введены в план обучения медицинских работников.
3. Специализированные и общемедицинские учреждения должны учитывать потребности и ресурсы для оказания помощи мигрантам.
4. Тренинг культуральных аспектов должен быть обязательным для всех работников сферы здравоохранения.
Подробно рассматриваются эпидемиологические аспекты психотических расстройств (в частности, шизофрении) на разных стадиях миграции, с учетом факторов риска и протективных факторов, и основные гипотезы, объясняющие повышенный риск развития психозов у мигрантов, с исследовательской базой доказательств и опровержений. Обсуждаются клинические особенности психозов у мигрантов, промежуточные результаты проекта EUGEI (EUropean Gene-Environment Interaction) – многоцентрового исследования первого психотического эпизода у мигрантов в странах Европы, изучающего взаимодействие генетических и средовых факторов, а также практические рекомендации на основании материалов официального документа Европейской психиатрической ассоциации по вопросам образовательных инициатив и реорганизации службы психиатрического здравоохранения для мигрантов.
Ключевые слова: Европейская психиатрическая ассоциация, миграция, психическое здоровье, психоз, первый психотический эпизод, шизофрения.
Psychoses (Schizophrenia) through the prism of migration phenomenon: upon materials
of XXII European Congress of Psychiatry (1–4 March 2014, Munich, Germany)
D.A.Smirnova
Psychiatry, Narcology, Psychotherapy and Clinical Psychology Department Samara State Medical University,
Russian Ministry of Healthcare
Summary. The article describes an overview of the problem of mental disorders in migrant population. Epidemiology of psychoses
(in particular, schizophrenia) in migrants, the stages of migration, risk factors and protective factors of migration, as well as the main hypotheses of increased incidence rates of psychoses in migrants, the evidences for and against, are discussed in details. Differences in the psychopathology of psychoses in migrants, preliminary results of the project EUGEI (EUropean Gene-Environment Interaction) – multicentre study of first episode psychosis in migrants to Europe, investigating the interplay between genetic and environmental factors, official recommendations regarding educational initiative, for policy makers, service providers, clinicians within the document of European Psychiatric Association Guidance mental health care of migrants are presented in the paper.
Key words: European Psychiatric Association, migration, mental health, psychosis, first episode psychosis, schizophrenia.
Нам и родина – чужбина,
Всюду путь и всюду цель.
Нам безвестная долина –
Как родная колыбель.
Шепчут горы, лаской полны:
«Спи спокойно, кончен путь!»
Шепчут медленные волны:
«Отдохни и позабудь!»
Рад забыть, да не забуду;
Рад уснуть, да не усну.
Не любя, любить я буду,
И прокляв, не прокляну:
Эти бледные березы
И дождя ночные слезы,
И унылые поля...
О, проклятая, святая,
О, чужая и родная
Мать и мачеха земля!
Дмитрий Мережковский. Чужбина-родина
Всюду путь и всюду цель.
Нам безвестная долина –
Как родная колыбель.
Шепчут горы, лаской полны:
«Спи спокойно, кончен путь!»
Шепчут медленные волны:
«Отдохни и позабудь!»
Рад забыть, да не забуду;
Рад уснуть, да не усну.
Не любя, любить я буду,
И прокляв, не прокляну:
Эти бледные березы
И дождя ночные слезы,
И унылые поля...
О, проклятая, святая,
О, чужая и родная
Мать и мачеха земля!
Дмитрий Мережковский. Чужбина-родина
Актуальность изучения явления миграции и психической патологии в среде мигрантов
Значимость данной темы подчеркивается и тем, что в преддверии Конгресса, в феврале 2014 г., в журнале «Европейская психиатрия» были опубликованы Практические рекомендации Европейской психиатрической ассоциации (ЕПА) по вопросам организации психиатрической помощи для мигрантов [8]. Данный документ явился отдельным результатом выполнения еще более ранней программы и более широкого проекта Всемирной психиатрической ассоциации (ВПА), в рамках которого изучение психического здоровья мигрантов было озвучено как одно из приоритетных в современной психиатрии [102] и рабочая группа по разработке которого была возглавлена в мае 2010 г. профессором D.Bhugra (избранный президент ВПА 2015–2017 гг.) из Института психиатрии Королевского колледжа Лондона [7].Президент ВПА 2011–2013 гг. профессор M.Maj в предисловии к изданию «Миграция и психическое здоровье» под редакцией D.Bhugra и S.Gupta (2011 г.) описал целый ряд причин, в связи с которыми ВПА приняла решение прицельно сфокусировать внимание на данной теме.
Во-первых, по мнению профессора M.Maj, важным является факт, что в современном многокультурном мире психиатры в своей профессиональной деятельности обязательно сталкиваются с представителями первого и второго поколения мигрантов, что в свою очередь формирует значительные проблемы, которые необходимо разрешать рациональным образом и эффективным путем. Диагностика и дифференциальная диагностика психических расстройств у мигрантов представляет собой одну из самых актуальных проблем. Клинико-психопатологическая диагностика в психиатрии преимущественно базируется на оценке вербальной информации, которую предоставляет пациент, и наблюдении врача за поведенческими реакциями больного. Значение лабораторных и инструментальных тестов, как известно, крайне ограниченно в психиатрии.
В то же время вербализация информации на неродном языке и интерпретация ее содержания могут быть крайне проблематичными, если имеют место языковой барьер и значительные культуральные различия между пациентом и врачом, включающие разницу в метафорическом выражении дистресса, а также отдельные поведенческие проявления, выражающие разные значения внутри разных культурных групп. В настоящее время имеется острая потребность в качественном восполнении этой ниши знаний и получении врачами должного объема информации по данной теме в системе непрерывного образования.
Другим уязвимым звеном в среде мигрантов является доступ к психиатрическому здравоохранению. Имеются сведения о том, что некоторые группы мигрантов в разных странах имеют сложности контакта со службами здравоохранения и психиатрической службой, в частности сталкиваясь с разнообразными препятствиями и ограничениями. Более того, существуют данные, свидетельствующие о том, что некоторые частные рестриктивные меры, применяемые в психиатрической помощи (например, принудительная госпитализация), могут использоваться с более высокой частотой среди определенных групп мигрантов, что, возможно, также связано с указанным выше аспектом сложностей коммуникации. В связи с этим более полное осознание данных проблем и практические рекомендации, касающиеся способов их решения, имеют большое значение для психиатрической общественности.
Не менее важными являются трудности, которые испытывают врачи при проведении собственно терапевтических мероприятий у мигрантов. Фармакологическое лечение представляется сложным в связи с этническими особенностями фармакокинетики и фармакодинамики некоторых психотропных препаратов, а также в результате проблем понимания пациентами предписаний врача, неточного следования назначениям, их сочетания с диетическими привычками, религиозными обычаями (например, соблюдение постов) и одновременным применением традиционных лекарств. С другой стороны, оказание психотерапевтической помощи осложняется трудностями в установлении эффективных терапевтических отношений с профессионалами, принятии основных составляющих терапевтических техник и согласии с предлагаемыми основными индикаторами результатативности терапии. Безусловно, все психосоциальные интервенции представляются для мигрантов более сложными в связи с тем, что их социальная сеть недостаточно развита, имеют место стигматизация и дискриминация, а также объективные препятствия на пути включения в социальную среду.
Второй важной причиной, в связи с которой ВПА обозначила проблему психического здоровья у мигрантов в качестве приоритетной, является высокий потенциал исследовательской активности, лишь частично реализованный в этой области до настоящего времени. Изучение эпидемиологии психических расстройств у мигрантов, по мнению профессора M.Maj, может обеспечить нас необходимой информацией о роли взаимодействия генетических и средовых факторов в развитии разных расстройств, о влиянии копинг-стратегий и фактора психологической устойчивости, пластичности, формировании коморбидности между психическими и соматическими заболеваниями, детерминантах попыток суицидов и завершенных суицидов и о факторах, определяющих течение и исход разных расстройств. Отдельные текущие исследования уже предоставили интересные сведения, однако полученные данные зачастую не совпадают и являются сложными для интерпретации, адресуя к разнообразию методологических проблем, которые важно четко обозначить и решить впоследствии.
Еще одна причина актуальности разработки данной темы – необходимость введения цикла «Психическое здоровье у мигрантов» в образовательный план студентов медицинских институтов и ординаторов по специальности «Психиатрия». Данная тема не заслуживает только формального и поверхностного внимания. Введение образовательного цикла по психическому здоровью у мигрантов в план обучения позволит подчеркнуть значимость роли культуры в развитии, манифестации и менеджменте психических расстройств, т.е. того элемента в образовании, который был упущен в программах обучения почти всех психиатров, практикующих в настоящее время.
Значимыми представляются как теоретические разработки, так и вытекающие из них практические рекомендации, которые должны быть адресованы психиатрам, профессионалам других медицинских специальностей, организаторам здравоохранения и всей общественности, так как должны внести инновационный вклад в современную науку, улучшить качество оказываемой психиатрической помощи и скорректировать систему профилактики психических болезней.
Феномен, стадии миграции, факторы риска и профилактики развития психических расстройств в популяции мигрантов
Миграция (от лат. migratio – переселение) определяется как перемещение людей из одного региона (страны, мира) в другой на какой-либо период времени [6]. Это территориальное перемещение может осуществляться через национальные и культуральные границы или внутри одной и той же страны – из сельской местности в городскую и наоборот. Миграция может быть международной и интрарегиональной. Первые (первичные) мигранты могут повлечь за собой вторичные, волны новой миграции. Очевидно, что те стрессы, с которыми сталкиваются первичные мигранты, отличаются от стрессов у их последователей, которые, кроме того, могут получать поддержку у первых мигрантов. Миграция также может носить сезонный характер – например, в страны Западной Европы в периоды сбора урожая на фермах; при этом такой вид миграции влияет не только на тех, кто покидает родную территорию, но и на значимых людей, которые остаются на родине без мигранта. Групповая миграция по сравнению с индивидуальной миграцией в одиночку может нести в себе положительные элементы взаимной социальной поддержки и в то же время привносить дополнительный значимый стресс в связи с необходимостью удовлетворять потребности своих семей в новых условиях. Такой фактор, как добровольность или вынужденность процесса миграции, также оказывает влияние на процесс адаптации и аккультурации в новом обществе. Миграция может происходить под воздействием притягивающих или выталкивающих факторов [70]. Притягивающие факторы включают в себя улучшение экономических условий, получение образования или личные аспекты, в то время как выталкивающими факторами являются, например, политические сложности, бедность, боевые действия, терроризм, религиозные причины.Только с периода XVIII в. с расширением Британской, Испанской, Французской и других империй стали в большей мере обращать внимание на расовые и миграционные процессы, осознавая, что влияние миграции прослеживается сквозь целые поколения. Влияние миграции может рассматриваться на разных уровнях [8]:
а) индивид, который мигрировал;
б) семья мигранта;
в) значимые люди, которые остались на родной территории без мигранта;
г) культура и общество, в которых мигрант оказался;
д) культура и общество, которые мигрант покинул.
Процесс миграции может быть условно разделен на три стадии: 1) премиграционная; 2) миграционная; 3) постмиграционная. Они могут перекрываться между собой [5].
В табл. 1 указаны аспекты, которые рекомендуется учитывать при сборе анамнеза у пациентов с историей миграции.

На каждой из стадий могут активизироваться факторы риска, предрасполагающие к развитию психических расстройств у мигранта.
На первой стадии человек принимает решение о миграции, совместной или в одиночку, и занимается подготовкой к миграции, опираясь на имеющиеся финансовые, юридические и политические ресурсы. В данный период значимыми являются такие факторы, как личные характеристики (например, личностная структура индивида) и характеристики среды (вынужденный характер миграции, репрессии). Важным личным фактором является пол мигранта. В исследовании M.Abbott и соавт. [1] показано, что у китайских мигрантов в Новую Зеландию женский пол является предиктором малых психических расстройств. Женщины из стран с низким доходом, мигрировавшие в связи с экономическими затруднениями, представляют наиболее уязвимую группу в популяции относительно развития психических заболеваний [2]. Травматические события в премиграционном периоде (насилие, развратные действия в отношении детей, гражданская война, этнические чистки, угроза смерти или страдание от серьезного повреждения) представляют собой доказанные факторы риска развития психических нарушений, в частности депрессивного и тревожного спектра [11]. Бедность и безработица в родной стране провоцируют миграцию и делают мигранта уязвимым к расстройствам психической деятельности. Мотивация к миграции играет существенную роль в сохранении психического здоровья, тогда как принудительная миграция приводит к тому, что мигранты пропускают период подготовки и травматизируются уже самим принятием решения о переезде. С другой стороны, хорошее физическое и психическое здоровье, нормальные личностные черты, адекватные копинг-стратегии, способность решать проблемы, достаточные академический уровень и профессиональные навыки являются протективными факторами, предупреждая развитие болезней.
На второй стадии – стадии миграции – человек пересекает границы своей привычной территории обитания, и здесь включается фактор переживания утраты культуральной среды. Одним из важных факторов является возраст, который играет роль в процессе адаптации в новом обществе. Мигранты в зрелом возрасте испытывают больше затруднений в освоении нового языка и имеют меньше возможностей в выстраивании новых взаимоотношений в социуме вне семейного контекста и мигрантского сообщества [98]. Исследование заболеваемости психическими расстройствами у китайских мигрантов в Новой Зеландии показало, что возраст 26–35 лет и старше 45 лет является предиктором развития психических нарушений в данной популяции [1]. В то же время результаты работы G.Stevens и W.Vollebergh [86] продемонстрировали отсутствие разницы в выраженности проблем, связанных с психическим здоровьем, у детей мигрантов и детей коренного населения. В связи с этим фактор детского и молодого возраста относят к разряду протективных. Фактор нелегальной миграции значительно увеличивает число трудностей, опасностей и уровень травматического опыта, что приводит к психологическому дистрессу [75]. Осознанный выбор страны миграции, тщательно спланированный отъезд, благожелательное отношение принимающей страны, а также доступ к экономическим ресурсам являются протективными факторами, формируя положительный опыт миграции.
Третья стадия, постмиграционный период, может продолжаться всю жизнь и оказывать достаточно сильное влияние на последующие поколения потомков. На этой стадии встречаются такие индивидуальные факторы риска, как безработица, недостаточное владение языком и злоупотребление психоактивными веществами, а также средовая категория факторов риска, включающая культурный шок, несоответствие между ожидаемым и достигнутым, непринятие новой нацией, дискриминация и расизм. Отсутствие экономической стабильности и адекватной социальной поддержки представляют собой доказанные предикторы формирования психологического дистресса и развития психических расстройств [72]. Особенно интересным в свете понимания шизофрении как болезни социальной изоляции является исследование, которое показало, что частота возникновения психотических расстройств выше в сообществах, живущих отдельными культурными коммунами, нежели живущих по соседству с представителями разных этнических групп [113]. Авторы исследования задаются вопросом о том, является ли социальная изоляция от общества причиной или следствием шизофрении, является ли шизофрения вторичным болезненным процессом в ответ на социальную и культуральную изоляцию/депривацию, а не поведенческим проявлением первичной болезни у мигрантов. Особенности процесса аккультурации представляются важными для понимания индивидуального опыта миграции с факторами риска в форме культурного шока. Процессы аккультурации в новой среде могут привести к ассимиляции в обществе и декультурации с соответствующей утратой ценностей собственной культуры [3]. Некоторые авторы обозначают феномен «полосатой зебры», описывая те случаи адаптации в обществе, когда мигранты параллельно удерживают в своем поведении и установках ценности старой и новой культур [64]. В разных культурах используются разные термины для обозначения опыта объединения с новой средой. Например, в Канаде и Южной Африке применяют термин «радужная нация» (rainbow nation), в США – «плавильный котел» (melting pot), в Великобритании – идеи «мультикультурализма». Важно отметить, что даже члены одной семьи могут проходить процесс аккультурации по-разному – это может зависеть на индивидуальном уровне от пола,
полоролевых ожиданий, поколения, родной культуры, языковой компетентности, а также социальных, экономических факторов, религиозных воззрений и уровня образования. Не менее значимыми являются характеристики самой среды/культуры: коллективизм/индивидуализм, фемининность/маскулинность, долгосрочная ориентация членов общества на дистанцию по отношению к силам власти или избегание неопределенности [8]. Очень важно осознавать значимость процессов аккультурации и адаптации мигрантов, уменьшать дискриминацию и оказывать социальную поддержку мигрантам, так как все это оказывает влияние не только на обоснование мигранта в обществе и потенциальный вклад мигранта в новое общество, но и влияет на установки общества по отношению к мигрантам, а также психическое здоровье всего общества в целом.
Эпидемиологическая перспектива психотических расстройств в популяции мигрантов
По данным Международной организации миграции (International Organisation of Migration), около 192 млн человек проживают за пределами места своего рождения, что составляет примерно 3% населения планеты. Это означает, что на каждые 35 жителей Земли приходится 1 мигрант [49]. Этот показатель включает 26 млн вынужденных переселенцев и 16 млн международных беженцев, т.е. из каждых 400 людей 1 человек является беженцем [104]. Ранние исследования популяции мигрантов указывали на негативный эффект миграции в отношении лиц, находящихся на начальной стадии психического заболевания, в частности шизофрении, в премиграционный период. Классическое исследование O.Odegaard [67] выявило более высокие показатели госпитализации по поводу тяжелых психотических состояний среди норвежских мигрантов в штате Миннесота (США) по сравнению с коренными жителями, и даже по сравнению с теми мигрантами, которые вернулись назад в Норвегию. В своей работе O.Odegaard объяснял это явление в терминах селективной гипотезы, полагая, что уязвимые и неуверенные люди, которые были неуспешными в межличностных отношениях дома, имели тенденцию пытаться решать свои затруднения путем миграции. Следующая работа B.Malzberg [53] также показала высокий риск развития шизофрении у мигрантов вне зависимости от различий принимающей популяции по полу и уровню урбанизации. В 2006 г. G.Smith и коллеги поработали с архивной документацией, изучив все поступления в госпиталь Британской Колумбии в Канаде за период с 1902 по 1913 г. Частота заболеваемости шизофренией среди мигрантов из Британии и континентальной Европы была на 54% выше, чем показатели заболеваемости в популяции рожденных в Канаде лиц. В 1988 г. в исследовании G.Harrison и соавт. было продемонстрировано, что заболеваемость шизофренией в 8–16 раз выше у мигрантов карибского происхождения по сравнению с коренными жителями Ноттингема. Учитывая, что зародилась дискуссия относительно сравнения результатов разных по методологии исследований, F.Hickling и соавт. [31] предложили рассчитывать показатель искажающего фактора с числителем (число случаев заболевания), включающим потенциальную ложно-позитивную диагностику психотических расстройств у мигрантов, и знаменателем (популяция риска), а также рассматривать отдельный аспект относительно того, отражает ли искажающий фактор связь между феноменом миграции и шизофренией. Несмотря на то что последующие исследования обращали достаточно внимания на аккуратность методологии, все они продолжали подтверждать увеличение показателей заболеваемости шизофренией и другими психотическими расстройствами в отдельных группах мигрантов, включая как первое, так и второе поколение мигрантов афро-карибского происхождения в Великобритании [10, 29, 79].Как показано в табл. 2, недавно проведенные в европейских странах исследования подтвердили ранее выявленные факты, свидетельствующие о повышении заболеваемости шизофренией и другими неаффективными психозами среди первого и второго поколений мигрантов из Афро-карибского региона, Марокко, Суринама, Финляндии и из стран Восточной и Южной Европы.

Проведенная по результатам переписи населения в Великобритании 2001 г. работа P.Fearon и соавт. [23] выявила, что показатели заболеваемости шизофренией у темнокожих лиц карибского происхождения (относительный риск – ОР 9,1; 95% доверительный интервал – ДИ 6,6–12,6) и темнокожих лиц африканского происхождения (ОР 5,8; 95% ДИ 3,9–8,4) значительно выше по сравнению с популяцией светлокожих британцев. Исследования Всемирной организации здравоохранения по изучению 10 стран [37] и двухлетнее исследование AESOP (Aetiology and Ethnicity in Schizophrenia and Other Psychoses – Этиология и этническая принадлежность шизофрении и других психозов) [42] в Лондоне, Ноттингеме и Бристоле были направлены на изучение явления гипердиагностики психозов у мигрантов. Результаты показали достаточный уровень согласованности заключений разных исследователей (Межрейтерская надежность была высокой и равна 1,0 для показателей всех психозов, 0,6–0,8 – для специфических форм). Продолжением этих работ стало исследование
ELSEP (East London First Episode Psychosis – Первый психотический эпизод в Восточном Лондоне) [18], которое на выборке периода 1996–1999 гг. подтвердило ранее выявленные тенденции, что темнокожие мигранты карибского происхождения имеют повышенный риск развития психозов как в первом (неаффективные психозы: ОР 2,3; 95% ДИ 1,2–4,3), так и во втором поколении (неаффективные психозы: ОР 4,9; 95% ДИ 3,5–6,9) миграции.
Интересно, что повышенный генетический риск развития шизофрении и других неаффективных психозов среди карибских мигрантов был отмечен в первом поколении и у сиблингов второго поколения, но не у родителей второго поколения [29]. Этот факт указывает на то, что повышение заболеваемости психозами среди мигрантов связано не только с генетической предиспозицией. Влияние социальных стрессоров на функционирование мозга и патогенез шизофрении было показано в работах J.Selten и соавт. [76]. Как биологические (например, пренатальные и детские инфекции), так и социальные (жизненные обстоятельства, социальные различия) и средовые факторы, имеющиеся в опыте миграции, могут способствовать проявлению психотических расстройств у генетически уязвимых лиц и вносить свой вклад в показатели увеличения числа психозов в определенных этнических группах [29, 79].
В недавнем обзоре M.Broome и соавт. [14] было написано: «Вероятная модель манифестации психоза должна опираться не только на нейронауки, но и на находки социальной психиатрии и когнитивной психологии». I-Ch.Liu и T.Cheng [49] отмечают, что такие социальные различия, как миграция и социальная изоляция, могут оказывать существенное влияние на манифестацию психоза, однако эта идея требует подтверждения в исследованиях определенных средовых факторов и их взаимодействия с фокусами генетической уязвимости.
Основные гипотезы, объясняющие повышенный риск развития психозов у мигрантов
C целью объяснить повышенный риск развития психозов у мигрантов и их потомков учеными разрабатывались и проходили проверку в исследованиях разные гипотезы. В табл. 3 представлен обзор основных гипотез по переведенным материалам главы «Эпидемиологические аспекты миграции и психических болезней», написанной профессорами J.Kirkbride и P.Jones, книги «Миграция и психическое здоровье» под редакцией D.Bhugra, S.Gupta [43].

Особенности психопатологической симптоматики шизофрении у мигрантов
По сравнению с объемом литературных данных, посвященных теме повышенного риска развития шизофрении и биполярного расстройства в популяции мигрантов, незначительные сведения накоплены о влиянии процесса миграции на психопатологию психозов. При исследовании различий симптоматики шизофрении между группами светлокожего населения и пациентами карибского происхождения G.Hutchinson и соавт. [35] с помощью факторного анализа выявили 6 следующих симптоматических дименсий: мания, депрессия, бред первого ранга, другие виды бреда, галлюцинации и дименсия, включающая в себя как маниакальные, так и кататонические симптомы. При этом статистически достоверные различия были найдены только в смешанной дименсии с симптомами мании и кататонии, которая была в большей мере представлена в группе мигрантов афро-карибского происхождения.В то же время методика дискриминантного анализа не выявила различий ни по одной из дименсий. Полученные в данной работе результаты указывают на то, что шизофрения проявляется одинаковыми ядерными симптомами в обеих этнических группах. В исследовании С.Haasen и соавт. [25] при сравнении 74 пациентов из числа турецких мигрантов и 48 коренных немцев у мигрантов были обнаружены более высокие показатели депрессии и агрессивного возбуждения и отсутствие различий по позитивным, негативным и когнитивным симптомам. Исследование W.Veling и соавт. [110], в котором изучалась симптоматика психотических расстройств на первом этапе терапии заболевания у 117 коренных датчан и 165 представителей этнических меньшинств из Марокко, Суринама, Турции и других незападных и западных стран, обнаружило более высокий уровень психопатологической симптоматики в целом и суммарный показатель негативной симптоматики по Шкале для оценки негативных симптомов SANS (Scale for the Assessment of Negative Symptoms) у марокканцев по сравнению с коренными датчанами. В частности, бред преследования чаще встречался в выборке марокканцев. Однако методологическим барьером в этих исследованиях были сложности разграничения интерпретаций относительно того, связаны ли различия между коренным населением и мигрантами с обстоятельствами миграции и аккультурации, или они в какой-то мере вызваны культуральными паттернами в странах происхождения [92]. Учитывая данный аспект, K.Suhail и R.Cochrane [96] впервые провели сравнение пакистанцев, проживавших в Британии и Пакистане, со светлокожим коренным населением Британии. Сравнение этих трех групп обнаружило существенные различия в феноменологии бреда и галлюцинаций в обеих группах пакистанцев по сравнению с британцами. Результаты этого исследования продемонстрировали сильное влияние смены социальной среды на патогенез бредовых и галлюцинаторных расстройств. Ограничениями последнего исследования, тем не менее, были небольшая выборка, ретроспективный дизайн и изучение только одной группы из числа этнических меньшинств.
С целью прояснения вопроса отличительных особенностей психопатологии шизофрении в популяции мигрантов T.Stompe и D.Holzer [92] объединили и проанализировали данные двух крупных австрийских исследований. Первое международное исследование психотических симптомов было проведено в период с 1994 по 2004 г. на выборке из 1080 пациентов с диагнозом шизофрении по DSM-4 в возрасте от 18 до 60 лет из Австрии (n=350), Польши (n=80), Литвы (n=73), Грузии (n=74), Пакистана (n=103), Нигерии (n=324), Ганы (n=76) без опыта миграции. Содержание бреда, галлюцинаций и симптомов первого ранга было отражено в специально разработанном опроснике, переведенном на языки участников исследования [90, 91, 93, 94]. Вторая работа включала анализ данных, собранных в период с 1997 по 2007 г. на базе Медицинского университета Вены, в объеме выборки из 1770 мигрантов (958 лиц мужского пола и 913 лиц женского пола; средний возраст 35,6±10,5 года; средний возраст миграции 24,8±10,8 года) из 93 стран: Турция (n=488), Азия (n=245), Африка из региона под Сахарой (n=86), Европейский союз (n=137), в частности Америка и Австралия (n=19). Сведения собирались с привлечением службы переводчиков с помощью опросника психотических симптомов. Из них 9,5% (n=169) пациентов страдали шизофренией.
Для сравнения двух полученных выборок страны-участницы были объединены в две группы по R.Ingelhart [36]:
постмодернистские/модернистские и традиционные страны. Известно, что вне зависимости от локализации эти два типа стран имеют отличные друг от друга определенные важные культуральные паттерны. В традиционных странах, например, ценности семьи более значимы, чем индивидуальная самоактуализация. Религия и родственные связи представляют, как правило, центральные социальные подсистемы, доминируя над другими такими подсистемами, как экономика, искусство, наука и законодательство. Межличностные отношения – гораздо важнее, чем индивидуальные способности. В модернистских странах, наоборот, индивидуальное развитие и благополучие в отношении материальных ценностей доминирует; человек предоставлен в большей мере самому себе. В постмодернистских странах такие ценности, как самоактуализация, эмансипация и экологичное мышление, представляются более важными по сравнению с материальными ценностями. Так, Австрия, Польша и Литва принадлежат к (пост)модернистским, а Грузия, Нигерия, Гана и Пакистан – к группе традиционных стран.
Конечная выборка состояла из 66 мигрантов традиционных стран и 103 мигрантов (пост)модернистских стран. Обе группы сравнивались с выборкой из коренных жителей по материалам первого исследования, подразделенной на 564 представителя традиционных стран и 516 представителей (пост)модернистских стран. Проводилось пять попарных сравнений (табл. 4):
1) мигранты из традиционных стран (А) и мигранты из (пост)модернистских стран (В);
2) коренные жители из традиционных стран (С) и коренные жители из (пост)модернистских стран (D);
3) мигранты из традиционных стран (А) и коренные жители из традиционных стран (С);
4) мигранты из (пост)модернистских стран (В) и коренные жители из (пост)модернистских стран (D);
5) мигранты из традиционных стран (А) и коренные жители из (пост)модернистских стран (D).
В исторической ретроспективе отдельные клинические наблюдения и исследования показали, что касательно типологии шизофрении гебефрения превалирует в Южной Азии [45, 93], кататоническая форма – в регионе Африки под Сахарой, а параноидная шизофрения – в Европе. Однако сведения по типологии шизофрении в среде мигрантов появились только благодаря исследованию T.Stompe и соавт. [90]. Подтверждая прежние находки, параноидная шизофрения чаще встречалась в (пост)модернистских странах как среди мигрантов, так и коренных жителей. Существенные различия были выявлены относительно кататонической и дезорганизованной форм шизофрении, которые наиболее часто выявлялись в традиционных странах. Шизоаффективное расстройство преобладало в традиционных странах по сравнению с (пост)модернистскими, причем разница была более выражена у коренных жителей, чем у мигрантов. Статус миграции имел влияние, например, в случае, когда кататоническая шизофрения и резидуальные состояния были менее частыми у мигрантов по сравнению с коренными жителями из традиционных стран. В среде мигрантов из традиционных стран по сравнению с коренным населением (пост)модернистских стран разброс значений по формам шизофрении был в большей мере выраженным (см. табл. 4).

Наиболее значимые различия в отношении содержания бредовой симптоматики были выявлены между двумя группами из коренного населения. Коренное население (пост)модернистских стран чаще демонстрировало содержание грандиозности, виновности и апокалипсиса в противовес традиционным странам с ипохондрическим бредом и бредом отравления. Процесс миграции коррелировал в большей мере с этими различиями. В целом миграция была ассоциирована с уменьшением числа случаев бреда грандиозности в этнических меньшинствах, а религиозные включения встречались чаще у коренного населения традиционных стран по сравнению с мигрантами из этих стран. Бред виновности реже встречался у мигрантов по сравнению с коренным населением (пост)модернистских стран. Полученные данные по содержанию бредовой симптоматики представлены в табл. 5.

Различия в отношении галлюцинаторной симптоматики касались только аудиальных и визуальных галлюцинаций. Зрительные галлюцинации были реже представлены в группе мигрантов – 16 (15,5%), чем в группе коренных жителей – 128 (24,8%) из (пост)модернистских стран (p<0,05). Мигранты из традиционных стран – 61 (92,4%) отличались от коренного населения (пост)модернистских стран – 362 (70,2%) только более высокой частотой слуховых галлюцинаций (p<0,001).
В отношении симптомов первого ранга основные различия были выявлены между группами коренного населения: бредовое восприятие – 386 (68,4%), 419 (81,2%); (p<0,001), ограничение воли пациента – 65 (11,5%), 109 (21,1%); (p<0,001) – чаще встречались у коренных жителей в (пост)модернистских странах, а транслирование мыслей – 107 (19,0%), 72 (14,0%); (p<0,05), комментирующие голоса – 279 (49,5%), 200 (38,8%); (p<0,001), диалог голосов – 227 (40,2%), 134 (26,0%); (p<0,001) – в традиционных странах. Средней степени выраженности различия наблюдались между мигрантами из (пост)модернистских стран – 9 (9,7%) и коренным населением этих стран – 109 (21,1%) по частоте встречаемости симптома «ограничение воли» [92].
Таким образом, типология шизофрении и галлюцинаторной симптоматики не подвержены влиянию процесса миграции, в то время как влияние среды и постмиграционного опыта изменяет содержание бредовой симптоматики и симптомов первого ранга у мигрантов из стран разного происхождения. Исследование показывает, что влияние среды может оказывать более сильное воздействие на психотические проявления у мигрантов, чем их культурное происхождение.
Проект EUGEI о первом психотическом эпизоде у мигрантов в странах Европы
В проекте EUGEI приняли участие 5 европейских стран: Великобритания, Нидерланды, Франция, Италия и Испания, включая городские и сельские регионы. Помимо исследовательских центров на базе ведущих институтов в указанных странах, в исследовании приняли участие центры Китая (Университет Гонконга) и Австралии (Университет Мельбурна), а также аффилированное учреждение – Университет Сан-Паулу в Бразилии. Одними из главных кураторов проекта стали профессора J. van Os из Университета Маастрихта (Нидерланды), R.Murray и C.Morgan из Института психиатрии Королевского колледжа Лондона (Великобритания). В рамках исследований с разными дизайнами и целым рядом исследовательских задач за 5 лет было изучено более 7500 пациентов.В докладе группы профессора A.Szoke были доложены первые результаты проекта по региону Франции, касающиеся взаимосвязи между заболеваемостью психозами и плотностью мигрантского населения в общей популяции. Как отметил профессор, предыдущие работы указывали на то, что мигранты находятся в группе риска повышенной заболеваемости психозами, однако показатели риска находятся в обратной корреляции с показателем размера этнической группы. В работе французских ученых заболеваемость психозами оценивалась с помощью популяционного анализа: во-первых, в связи с тем, что он представляет особую важность для области психиатрического здравоохранения, так как позволяет рассчитать ресурсы и формировать превентивные стратегии; во-вторых, на сегодняшний день накоплено недостаточно данных, имеющиеся сведения получены в результате использования разных методов, результаты представляются несопоставимыми между собой, так же как и значимые выводы не могут опираться на данные исследований индивидуального уровня. При проведении популяционного анализа за единицы были приняты единицы населения, а зависимыми переменными выступили стандартизированные показатели количества новых случаев заболевания. Учитывались такие факторы риска, как «численность популяции мигрантов, этнических групп» (квартили, от % числа мигрантов), «депривация» (% числа безработных) и «социальная фрагментация» (% числа одиноких лиц, ведущих хозяйство самостоятельно).
В период с июня 2010 г. по май 2013 г. в районе 80 географических центров городской местности Франции с плотностью населения 7790 чел/км2 был выявлен показатель формирования популяции риска в размере 399 717 лиц ежегодно. Количество вновь заболевших составило 135 человек за 3 года, что соответствует показателю 33,8 (0–176,4) на 100 000 населения в год, из них 18,9 (0–69,1) – неаффективные психозы, 14,9 (0–117,6) – аффективные психозы. A.Szoke и соавт. [97] показали, что заболеваемость психозами варьирует в зависимости от численности мигрантской популяции, причем эта зависимость не носит монотонный характер (пуассоновское моделирование; см. рисунок).

Исследование подтвердило, что количество мигрантов в популяции влияет на показатели заболеваемости психозами среди населения. Однако на данной выборке не было продемонстрировано прямой связи между ростом числа мигрантов и увеличением числа психозов, когда за максимальными цифрами заболеваемости в 3-м квартиле следует снижение заболеваемости в популяции с максимальным количеством мигрантов, как это показано на графике. Интерпретация этого феномена представляет затруднение. Значимых связей с факторами риска на этапе 2010 г. (численность популяции мигрантов – p=0,71; безработица – p=0,84; одинокий статус с самостоятельным ведением хозяйства – p=0,54) выявлено не было. Авторы связывают полученные результаты с ограничениями, которые носил сам дизайн исследования, когда не учитывались разница поколений мигрантов (первое, второе), разница между мигрантами в целом и этническими группами, разница происхождения мигрантов, воздействие индивидуальных факторов, а также период времени от начала миграции.
На следующем этапе авторы предполагают сформировать тщательный отбор переменных для анализа, в том числе оценивать время миграции.
В сообщении E. van der Ven и соавт. [105] говорилось о тестировании гипотез увеличения числа психотических расстройств среди мигрантов. Как отметила аспирант, исследование которой проводилось под руководством профессоров J.Selten и J. van Os из Университета Маастрихта, показатели роста числа заболевших психозами среди мигрантов демонстрируют значимые различия между этническими группами. Данные находки связаны к кросскультуральными отличиями, когда имеет место неверная интерпретация допустимых в той или иной культурной среде идей с последующей диагностической переоценкой болезненных проявлений в среде определенной этнической группы [115]. Другое альтернативное объяснение определяется селективной гипотезой, позиционирующей идею о том, что увеличение заболеваемости связано с избирательной миграцией предрасположенных к развитию психозов людей [68]. В докладе были представлены два исследования, целью которых являлось изучить: а) превалируют ли факторы риска психоза среди будущих мигрантов; б) отличаются ли психотические симптомы по своей выраженности и происхождению между этническими группами.
Первое исследование было посвящено тестированию селективной гипотезы и проведено на когорте из 50 087 респондентов, у которых в возрасте 18 лет оценивались интеллектуальный уровень, социальная адаптация, наличие психиатрического диагноза, история травматизации, факторы злоупотребления каннабиноидами и степень урбанизации места проживания в период воспитания. Когорту составили лица 1969 года рождения, которые проходили обследование в возрасте 18 лет во время призыва в армию, затем в возрасте 25 и 40 лет, а также в 2003 г. Анализ данных позволил определить наличие экспозиции факторов риска в период, предшествовавший миграции из Швеции. В исследованной популяции были выявлены 472 мигранта (общий показатель) и 69 мигрантов (этническая группа), после чего сравнение проводилось с немигрантами. Результаты показали, что в группе мигрантов статистически значимо ниже интеллектуальный уровень, хуже социальная адаптация, более частое злоупотребление каннабиноидами и городское воспитание. Такие факторы, как нарушенное поведение, наличие непсихотических расстройств в анамнезе до постановки диагноза психоза, индикаторы детской травматизации, а также наличие неаффективных психозов в истории семьи, не показали статистически значимых различий. Математическое моделирование позволило оценить силу связи между факторами риска и фактом постановки диагноза и лечения от неаффективного психоза, а также формулу гипотетического риска развития неаффективного психоза, в которую включены указанные выше факторы риска и коэффициенты, рассчитанные по формуле регрессии. Гипотетический риск в исследованной когорте составил для немигрантов – 1, для мигрантов (этническая группа) – 0,8, для мигрантов (общий показатель) – 0,9. Интересно, что гипотетический ОР представил диапазон с большими значениями для группы мигрантов (этническая группа) – 0,8 (0,5–1,3), тогда как для немигрантов и мигрантов (общий показатель) – 1 и 0,8 (0,7–1,0) соответственно.
Второе исследование группы авторов, опубликованное в журнале «Canadian Journal of Psychiatry», изучало так называемую диагностическую гипотезу и первый психотический эпизод у 289 пациентов в регионе Монреаля (Канада) [105]. Пациенты подробно тестировались с помощью шкал PANSS (Positive and Negative Syndrome Scale) для оценки позитивной, негативной симптоматики и симптоматики общей психопатологии, после чего результаты тестирования сравнивались между подгруппами пациентов с разным этническим анамнезом. Половину респондентов составила группа 1 – коренные жители, а во вторую половину вошли мигранты следующих этнических групп: 2 – выходцы из Африки и афро-карибские представители;
3 – выходцы из Азии; 4 – выходцы из Центральной и Южной Америки; 5 – выходцы из Ближнего Востока и Северной Африки; 6 – выходцы из Европы и Северной Америки. Средний возраст начала заболевания составил 22 года, а диапазон среднего возраста для всех групп находился в промежутке от 20 до 25 лет. Неотложная госпитализация понадобилась более 90% представителей групп 2 и 4, что статистически значимо отличается от других групп, где данный показатель находился в диапазоне от 58 до 72%. Более высокий общий балл по шкале PANSS вновь наблюдался у выходцев из Африки и афро-карибских представителей группы 2, хотя значимых различий по шкалам позитивной симптоматики, а также по уровню и тяжести депрессии выявлено не было. Однако небольшие различия были найдены по шкале общей психопатологии, в частности по показателю некооперативности и бедности речи. Эти данные очень интересны, так как отводят нас к другой гипотезе о социальных нарушениях [78].
Факты искаженной социальной коммуникации и нарушений речи как наиболее значимые достаточно часто определяются в работах по изучению шизофрении у мигрантов. Необходимо отметить, что эти результаты могут объясняться не только лежащими на поверхности фактами о том, что мигранты вынуждены осваивать новый язык и адаптироваться к иноязычной среде, но и собственно патогенетическими аспектами шизофренического психоза, в развитии которого целый ряд ученых признает ключевое значение нарушений языка/речи и когнитивных изменений.
Последние данные, которые озвучила E. van der Ven, представляют не меньший интерес. Неопубликованные результаты демонстрируют существенные различия по критерию гендерного признака – более высокий риск развития психоза у мужчин (ОР 3,4; 95% ДИ 2,6–4,4) по сравнению с женщинами (ОР 1,3; 95% ДИ 0,7–2,5) в этнической группе выходцев из Северной Африки. Данные сведения идут в накопление достаточно обширной исследовательской базы, свидетельствующей о том, что мужской пол является более уязвимым в отношении развития шизофренического психоза.
Группа британских исследователей из Института психиатрии Королевского колледжа Лондона в лице профессора S.Stilo рассматривала вопрос влияния факторов этнических различий и социального неравенства на повышение заболеваемости психозами в Великобритании, разрабатываемый в рамках проекта EUGEI. Согласно имеющимся данным более высокие показатели заболеваемости шизофренией и другими психозами отмечаются среди темнокожего населения карибского происхождения –
в 2–14 раз выше по сравнению со светлокожим населением [16, 23, 82]. Ученые предположили, что именно неравенства на социальном уровне, а не собственно этнические различия могут вносить вклад в повышение риска развития психозов у темнокожих выходцев из Карибского региона. Социально-демографические данные и сведения о социальных различиях были изучены на материале
227 случаев первого психотического эпизода, выявленных в учреждениях Национальной службы здравоохранения Южного Лондона и Моудсли. В качестве контрольной группы выступили 199 лиц из числа местного населения. Первые результаты исследования были опубликованы в статье «Социальное неравенство: причина или последствие предстоящего психоза?» в журнале «Schizophrenia Bulletin» в 2012 г. [87]. На уровне статистической обработки в программе Stata 11 использовались методы логистической регрессии и отношения шансов.
По данным J.Kirkbride и соавт. [42], заболеваемость психозами в Лондоне составляет 49 на 100 000 населения: из них 20,1 приходится на шизофрению, соответствующие цифры – 24 и 7,7 в Ноттингеме, 20 и 7,2 в Бристоле, что наглядно демонстрирует то, как наиболее населенный мигрантами Лондон в большей мере страдает от психозов по сравнению с другими городскими населенными пунктами Великобритании. Выборка больных (65% мужчин, 35% женщин, средний возраст 30 лет) была представлена 28% светлокожих британцев (47% в группе контроля – 42% мужчин, 58% женщин, средний возраст 35 лет), 4% выходцев из Азии (7%), 16% темнокожих выходцев из Карибского региона (12%), 23% темнокожих выходцев из Африки (12%), 14% светлокожих мигрантов небританского происхождения и 15% из числа мигрантов другого происхождения (8%). Результаты исследования показали, что в 67% случаев (n=150) по сравнению с 25% (n=49) контрольной популяции выявлялись 2 и более маркеров социального неравенства. В подгруппе темнокожих выходцев из Карибского региона по сравнению с группой светлокожих британцев, где показатель социальных различий был приравнен к 1, социальные отклонения встречались в несколько раз чаще, особенно в период детства (7), но также и во взрослом возрасте (3,7); высокие показатели отмечались в подгруппе темнокожих выходцев из Африки – 3,8 и 2,1 соответственно. Однако у светлокожих мигрантов небританского происхождения показатель в детстве составил 0,6, а во взрослом возрасте был даже несколько выше (2,4), чем у уязвимой группы лиц африканского происхождения (2,1). По сравнению со светлокожими британцами темнокожие выходцы из Карибского региона в 3,7 раза чаще имели такие проявления социального неравенства, как, например, статус безработного, проживание в одиночку или холостой статус во взрослом возрасте (ОР 3,7; 95% ДИ 1,2–10,7; p≤0,001). Любопытным является такой факт, что среди других этнических меньшинств (выходцы из Азии, темнокожие выходцы из Африки, светлокожие лица небританского происхождения и др.) подобный паттерн не выявлялся. Собственно этнические различия преобладали в трех подгруппах: у темнокожих выходцев из Карибского региона (2,2) и, причем в несколько большей мере, у темнокожих выходцев из Африки (3,3) и мигрантов другого происхождения (3,1).
Выводы, к которым пришли авторы, свидетельствуют о том, что в соответствии с ранее проведенными исследованиями по сравнению со светлокожими британцами группы темнокожих выходцев из Карибского региона, из Африки и меньшинств мигрантов другого происхождения имеют более высокий риск развития психоза, а проявления социального неравенства, наблюдаемые в детском и взрослом возрасте, наиболее часто встречаются у темнокожих мигрантов из Африки и Карибского региона. Изучение гипотезы о роли социального неравенства в развитии психозов у мигрантов будет продолжено в новых работах британской группы авторов.
Сообщение профессора I.Tarricone из Университета Болоньи (Италия) было посвящено изучению первого психотического эпизода в свете миграционной истории респондентов, что также было заложено в рамках одной из исследовательских задач проекта EUGEI. Как было озвучено в докладе, увеличение числа психозов среди мигрантов и этнических меньшинств является определенным феноменом в Северной Европе, в то время как в Южной Европе этот факт не доказан и не показан на научном уровне.
В связи с тем, что имеются различия в распространенности и распределении факторов риска среди разных социальных контекстов, репликационные исследования в других странах рассматриваются авторами как необходимые для того, чтобы проверить гипотезу и убедиться в том, возможно ли распространять выводы применительно к другим популяциям. Кроме того, доступные научные работы в большей мере сфокусированы на факторах риска в фазе постмиграции (например, этнические формирования, безработица и т.д.) и среди установленных этнических меньшинств (второе и последующие поколения мигрантов) [101]. Профессор I.Tarricone отметила, что в Италии первое поколение мигрантов до сих пор представляет наибольшую группу в популяции этнических меньшинств, в связи с чем группе исследователей представилось возможным оценить факторы риска психоза в ракурсе миграционной истории в целом (премиграционная, миграционная и постмиграционная стадии). Работа итальянских ученых была сконцентрирована на изучении роли характеристик процесса миграции в развитии психоза. Данные были получены на базе городских округов Болоньи, Палермо и Вероны.
Во введении к обсуждению результатов собственного исследования профессор напомнила данные метаанализа E.Cantor-Graae и J.Selten [16], в котором было рассчитано, что показатели заболеваемости являются более высокими в среде всех мигрантов (взвешенный ОР 2,9). Большинство в популяции мигрантов представляют темнокожие лица (взвешенный ОР 4,8). Статус второго поколения мигрантов ассоциирован с более высоким ОР развития шизофренического психоза (4,5), чем статус первого поколения мигрантов (2,7). Риск развития психозов выше у представителей развивающихся стран (3,3), чем развитых (2,2).
В частности, наиболее высокий ОР имеют страны Восточной Европы с развивающейся экономикой, с высоким и средним доходом (3,6) по сравнению с развивающимися странами с низким доходом (2,8) и со странами с развитой экономикой (2,0). По критерию цвета кожи наибольший ОР у темнокожих – 4,8, тогда как у мигрантов со светлой кожей и у мигрантов-мулатов (не светлая и не темная кожа) ОР ниже – 2,3 и 2,2 соответственно. Метаанализ указывает на то, что личная и семейная истории миграции представляют значимый фактор риска развития шизофрении, а дифференцирующим паттерном между этническими подгруппами в этиологии шизофрении выступает фактор психосоциальных отличий.
По данным 8-летнего проспективного исследования психозов у мигрантов в Центре психического здоровья Западной Болоньи, средний уровень распространенности психозов в популяции мигрантов составил 38,8 (31–48,7; коренное население – 15,3 (12,8–15,9)), из них неаффективные психозы – 33,9 (25,5–41,8; коренное население – 10,0 (8,6–12,8)) и шизофрения – 26,3 (18,3–28,5; коренное население – 6,5 (3,9–8,1)) [100]. Формируется так называемый градиент миграции, при котором увеличивается число мигрантов из других стран, что существенно повышает средовые факторы риска в популяции: мигранты из региона Эмилии (Румыния) – 5–11/100 000, внутренние мигранты – 9–41, мигранты из других стран – 15–82. В Италии, Европе и других странах мира волна миграции стремительно растет, а мигранты страдают как от психических, так и физических болезней. Так, в Италии в 1999 г. насчитывалось 1 090 820 мигрантов, в 2005 г. – 2 402 157, а в 2010 г. – уже 4 570 000 (Italian Statistics, 2011).
Результаты исследования показали, что 57% (39) мигрантов Болоньи имеют показатель выше 4 баллов по Опроснику общего здоровья GHQ-12 (General Health Questionnaire), а 19% (13) – позитивные результаты по Опроснику удовлетворенности пациентов PSQ (Patient Satisfaction Questionnaire). Факторами, ассоциированными с позитивными результатами PSQ, явились: 1) факторы здоровья: хроническая болезнь (ОР 6,1; ДИ 1,4–26,0); проблемы со здоровьем, возникшие после миграции в Италию (ОР 10,3; ДИ 2,3–45,8); 2) факторы истории миграции: проживание с родственниками (ОР 8,4; ДИ 1,0–69,6); пребывание в Италии менее 6 мес (ОР 4,1; ДИ 1,1–15,5); пассивная миграция (вслед за другими) (OR 9,6; ДИ 1,1–80,9). Однако согласно исследованию 8500 лиц из числа населения Великобритании известно, что малые психотические симптомы встречаются в 5–10% общей популяции [107]. Малые симптомы коррелируют с факторами низкого вербального интеллекта, плохого образования, проживания в городах, зависимостью от каннабиноидов и жизненными обстоятельствами, связанными с виктимизацией.
Для оценки миграционной истории была специально разработана карта BoMH Interview (Болонья Интервью для оценки психического здоровья). По структуре интервью подразделяется на 2 части: 1) основное интервью (core interview) – 5 мин; 2) углубленное интервью (depth interview) – 15 мин. При этом предлагается сначала проводить основное интервью, а затем задавать вопросы из углубленного интервью, учитывая, что они содержат разные по содержанию пункты. Интервью включает 3 секции: 1) до миграции – социоэкономический статус, удовлетворенность жизнью, подготовка к миграции; 2) процесс миграции – причина миграции, заемный капитал, миграционный путь, намерение остаться в новой стране; 3) после миграции – социоэкономический статус, легальный статус, социальная интеграция, социальная сеть, достижение ожиданий.
Предварительные результаты исследования в Болонье показали, что мигранты из других стран в большей мере подвержены развитию психозов (37 на 100 000), чем внутренние мигранты по стране (31), а в свою очередь последние (31) страдают от психозов чаще, чем лица, не меняющие место жительства (24). За 3 года было выявлено 38 случаев первого психотического эпизода у мигрантов; средний возраст первого контакта с врачом составил 33,5 года (19–57 лет), средний возраст начала психоза – 30,4 года (19–56 лет). Из них в выборке: 15 женщин (средний возраст первого контакта с врачом – 36,5 года, 20–57 лет; средний возраст начала психоза – 34,6 года, 20–56 лет) и 23 мужчины (31,6 года, 19–55 лет; 26,8 года, 19–47 лет). Среди женщин-мигрантов – 50% выходцев из Восточной Европы, 42% – из Азии, 8% – из стран Магриба, а среди мужчин иное процентное соотношение между этническими группами: 37% из Азии, 32% – из стран Магриба, 21% – из Восточной Европы, 5% – из региона Африки под Сахарой, 5% – из Центральной и Южной Америки.
В миграционной истории до переезда в новую страну 23% пациентов были когда-либо трудоустроены в стране основного проживания. При изучении этапа миграции интервью позволило оценить причины, по которым лица покидали свою страну, что сводилось в 59% случаев к поиску и смене места работы, в 6% случаев – к получению образования и в 35% случаев – к воссоединению с семьей. 69% пациентов отметили, что данная страна является последней страной, в которую они мигрировали, и 88% ответили утвердительно на вопрос о том, что они имеют друзей и родственников в стране миграции. 35% респондентов путешествуют в страну первого места проживания ежегодно, 42% – реже 1 раза в год, а 23% – никогда еще не возвращались в свою страну. 67% мигрантов считают, что их положение в отношении трудоустройства изменилось к лучшему, так же как и экономическое положение –
у 70%. Однако на вопрос о достижении ожиданий большинство (53%) респондентов ответили, что их ожидания слабо оправдались относительно работы и трудоустройства, 27% – частично оправдались, а 20% – оправдались в наилучшей мере, что указывает на некоторые внутренние противоречия, стресс адаптации и неудовлетворенность социальными условиями.
Завершая свой доклад, профессор I.Tarricone сказала, что несмотря на все полученные результаты и разнообразные подходы к изучению вопроса психозов у мигрантов, наука находится все еще только на стадии генерирования гипотез.
О создании документа «Практические рекомендации Европейской психиатрической ассоциации по вопросам организации психиатрической помощи для мигрантов»
В связи с запросом президиума ЕПА Комитет по практическим рекомендациям ЕПА (EPA Guidance Committee) начал работу по созданию новых документов с официальными практическими рекомендациями по актуальным темам современной психиатрии. Создание документа консультировали ведущие международные и европейские эксперты в режиме подготовки материалов онлайн и в ходе двухдневного заседания в Лондоне. Учитывая, что на сегодняшний день существует всего несколько систематических обзоров по данной теме, в самом начале разработки документа было принято решение опираться также и на свидетельства экспертов, а впоследствии Комитет остановился на мнении, что лучше следовать взглядам и доказательствам, полученным от исследователей и клиницистов, чем основывать содержание документа на имеющихся обзорах. Такие проекты, например, как EUGATE («Лучшая практика здравоохранения для мигрантов»), организованный Отделом социальной и общественной психиатрии Бартса и Лондонской школы медицины (Unit for Social and Community Psychiatry, Barts and The London School of Medicine), Колледжем Королевы Марии (Queen Mary College) и Университетом Лондона (University of London) в Великобритании, выбрали очень узкий фокус, концентрируясь на легальных мигрантах в рамках группы трудоспособного возраста и с регулярным доходом, в то время как большинство мигрантов переезжают из бедных стран в развитые страны и далеко не всегда просто находят себе место работы. Более того, известно, что, пересекая границы стран, мигранты привозят с собой специфические проблемы. Но даже и итальянские мигранты в Швейцарии, перемещаясь из одной развитой страны в другую, также везут с собой целый багаж, состоящий из определенных стрессов.
Поиск литературы производился с помощью изучения медицинских электронных баз данных: все обзоры EBM, EMBASE, Medline и PsychInfo. Для сбора информации использовались следующие термины: миграция, мигрант, беженец, ищущий убежища, раса, этнический, психическое заболевание, психическое здоровье, психиатрическое заболевание, психиатрические расстройства, психиатрические вмешательства, психотерапия, интервенция или терапия (migration, migrant, refugee, asylum seeker, race, ethnic, mental illness, mental health, psychiatric illness, psychiatric disorders, psychiatric interventions, psychotherapy, intervention or therapy). Все термины использовались в согласовании с ключевыми словами базы данных OVID. Обязательными критериями включения являлись публикация на английском языке и такие ключевые слова, как «мигранты» (migrants), «беженцы» (refugees, asylum seekers) и «миграция» (migration). Данная комбинация слов в поисковом запросе позволила обратить внимание на 538 публикаций, которые были сокращены до числа 10, когда были введены дополнительные критерии, касающиеся дат издания. Из 10 публикаций 2 являлись главами одной книги, в связи с чем также были исключены из анализа. Английский язык был выбран в качестве критерия включения: во-первых, потому, что он является основным языком ЕПА, а, во-вторых, в связи с тем, что не представлялось возможным собрать аккуратные переводы материалов, которые могли бы быть транслированы в кросскультуральном контексте в таком сжатом сообщении. В дополнение к основному списку публикаций авторы документа просмотрели вторичные ссылки из ключевых публикаций, осуществляя поиск литературы вручную, опираясь на имеющиеся работы. Кроме того, на предмет соответствующей запросу информации были проверены веб-сайты психиатрических организаций, в основном в англоговорящих странах. Документ неоднократно подробно изучался и корректировался всеми членами Комитета по практическим рекомендациям ЕПА, после чего был представлен на одобрение Руководству ЕПА и был принят с учетом отдельных предложений [8].
Основные аспекты организации службы психиатрического здравоохранения для мигрантов (по материалам Практических рекомендаций ЕПА, 2014)
Доступ к необходимой и соответствующей информации, касающейся оказания медицинской помощи, является сложным и даже критическим моментом для мигрантов. Эксперты рассматривают в качестве возможной такую дополнительную и помогающую инициативу, как предоставление со стороны системы здравоохранения пациентам из числа мигрантов USB-накопителя, на котором собирается и хранится вся информация о заболеваниях вместе с результатами обследований и который пациенты каждый раз приносят с собой в случае обращения к врачу, заменяя тем самым необходимость бесконечного и зачастую искаженного пересказа своей истории. Важным является сотрудничество с анонимной службой конфиденциальной помощи. Безусловно, при работе с мигрантами существует риск патологизирования и неадекватной терапии нормальной ответной реакции человека на экстремальные условия, стрессы и утраты. С другой стороны, не менее редко встречаются серьезные случаи, когда клинически выраженные нарушения, вызванные психической травмой, недооцениваются из-за сложностей коммуникации.В связи с этим эксперты ЕПА рекомендуют активнее включать в работу службу переводчиков, прошедших специализированные тренинги. Тренинг компетентности культуральных аспектов также расширяет возможности для повышения качества работы представителей сферы здравоохранения с данным контингентом пациентов [8, 73].
Важным аспектом является предоставление психотерапевтической помощи мигрантам. Существуют достоверные доказательства эффективности психологической, психосоциальной терапии и так называемой «разговорной» терапии в лечении психических заболеваний, при этом данное направление лечения имеет преимущественно западное происхождение. В связи с этим возникают вопросы относительно пригодности и соответствия психотерапевтических интервенций западного происхождения ментальности незападных культур и соответствующей эффективности такого рода «разговорной» терапии в лечении мигрантов из определенных культурных сред. Более подходящей моделью интервенций является работа с информацией об обстоятельствах, которых избегал пациент в процессе миграции, над обсуждением конкретного практического совета и своего рода проблемно-сфокусированный подход, нежели воздействия, адресующие к эмоциям. Очевидно, что основанные на проработке Эго, западные методики не подойдут для терапии пациента с социально ориентированными взглядами и коллективистскими ценностями. В то же время схема-терапия и когнитивно-поведенческая терапия могут быть транслированы сквозь призму разных культур и адаптированы под разных пациентов. Отдельного внимания заслуживает психообразование по проблеме заболевания и консультирование членов семей, которое обязательно должно проводиться на доступном уровне и на родном для семьи пациента языке.
Поведенческая психотерапия может быть более приемлемой в тех определенных случаях, когда не формирует дополнительного стресса и правильно понимается пациентом в ракурсе культуральных различий [50]. Коморбидные медицинские состояния также требуют дополнительного внимания, так как зачастую маскируют психологические проблемы мигрантов и нуждаются в коррекции. Доверие является одним из первостепенных факторов в работе с травмированными пациентами и поэтому формирует зону особенного значения при работе с мигрантами. Как отмечают в документе ЕПА эксперты, для установления доверительного контакта требуется время, которое позволяет постепенно и бережно раскрывать историю травматизации таким образом, что данная тема становится знакомой и комфортной, а не чем-то, что следует «постыдно скрыть с глаз долой» [8]. Раскрытие этой темы лучше всего происходит тогда, когда социальная ситуация является стабильной и пациент вместе с врачом уверены в том, что работа с данной темой не спровоцирует новый стресс для пациента. Одним из первых и ранних травмирующих факторов миграции могут оказаться госпитализация и принудительное лечение, которые усиливают и оживляют клинические проявления посттравматического стрессового расстройства в дополнение к общей психотической симптоматике. Оценка риска состояния также является затруднительной в тех случаях, когда имеют место сильные культуральные и религиозные запреты, например, касающиеся темы суицидов и самоповреждающего поведения. Главной задачей для работников сферы здравоохранения и социальной службы является обеспечение психологического сопровождения, возможностей полноценного лечения и поддержки пациента из числа беженцев в вопросе движения к основным целям адаптации в новом обществе, к некоей нормальности и принятию в новой социальной среде, что может характеризоваться такими показателями, как достижение повседневной стабильности, получение образовательных возможностей и трудоустройства, обретение места жительства и т.п. Все это требует как собственно мультисекторального сотрудничества между социальными работниками, организациями для беженцев, хозяйственными учреждениями, общежитиями, службами занятости, так и финансовой поддержки со стороны правительства и международных объединений.
Существуют значимые доказательства того, что межкультурные различия соотносятся с биологическими показателями, которые отражаются на фармакокинетике и фармакодинамике лекарственных средств [66]. К социальным и средовым факторам, которые влияют на метаболизм и эффективность психотропных препаратов, относятся пол, этническое происхождение, различия в системе ферментов, диетические предпочтения и пищевые табу и т.д. Профессор Ch.Ng и соавт. [66] в своих исследованиях показали, что разные этнические группы нуждаются в разных дозировках препаратов в терапии психопатологических состояний, так как могут испытывать выраженные побочные эффекты при малых дозах лекарств из-за разницы в функционировании энзимов, участвующих в лекарственном метаболизме. Межэтнические различия в концентрации a1-кислого гликопротеина (белок плазмы, связывающий лекарственные вещества) были выявлены в исследовании группы H.Zhou и соавт. [116]. Так, например, у лиц афро-американского и китайского происхождения с более низким уровнем a1-кислого гликопротеина по сравнению с белокожим населением фармакологический препарат будет находиться в меньшем количестве в неактивной связанной форме. Обычно 80–90% лекарственного вещества связано с протеином, в результате чего даже малые различия в связывающей способности белков плазмы существенно влияют на количество свободного вещества в плазме. Уже в исследовании K.Lin и E.Finder [48] было продемонстрировано, что для достижения клинического ответа на терапию для лиц азиатского происхождения (китайцы, корейцы, японцы) требуются меньшие дозировки антипсихотических препаратов в хлорпромазиновом эквиваленте по сравнению с белокожими представителями. Наиболее значимые различия между этническими группами найдены в отношении системы цитохрома Р-450 (CYP). Например, к группе лиц со слабым метаболизмом (poor metabolisers – PM) цитохрома CYP1A2 – по классификации, основанной на изменениях генетического полиморфизма энзимов, в рамках которой, в частности, цитохромы CYP2D6 и CYP2С19 отвечают за увеличение или уменьшение метаболической активности по сравнению с более часто встречающейся так называемой «дикой» формой) – относятся африканцы и азиаты [66, 69]. Учитывая, что клозапин преимущественно метаболизируется с помощью CYP1A2 и в меньшей мере с помощью CYP2С19, и обнаружены 2 нарушения полиморфизма CYP1A2, которые увеличивают уровень клозапина [58], меньшие дозы препарата могут назначаться азиатам по сравнению с белокожими пациентами [65]. Известно, что новый частичный агонист дофамина арипипразол метаболизируется цитохромами CYP2D6 и CYP3А4, и у светлокожих концентрация арипипразола в сыворотке крови в 1,7 раза выше у лиц со слабым метаболизмом по сравнению с лицами с условно нормальным/высоким метаболизмом (extensive metabolisers – EM) [117]. У большей части азиатов низкие дозы рисперидона (средняя доза составляет 1,5 мг при первом психотическом эпизоде) являются эффективными и рекомендуются к назначению для предупреждения побочных экстрапирамидных симптомов в связи с тем, что они относятся к группе лиц со средним метаболизмом (intermediate metabolisers – IM) [51]. Таким образом, и этническое происхождение, культуральные различия, и диетические, религиозные табу, так же как и факторы курения, злоупотребления алкоголем, должны быть оценены и учтены до начала терапии. Рекомендуется начинать с небольших дозировок, постепенно наращивая дозу лекарства в терапии мигрантов, чтобы предупредить развитие побочных эффектов, и должным образом информировать пациента и родственников относительно медикаментозной терапии и ее особенностей, а также убедиться, что они правильно восприняли и усвоили эту информацию. Врачу следует обратить внимание на то, каким является отношение пациента к лекарственному препарату и какое сопутствующее лечение может принимать пациент.
Формулировка конкретных рекомендаций представляет затруднения из-за того, что до сих пор не изучены причины повышенного риска психических расстройств у мигрантов, из-за существенной гетерогенности культурных групп, отличающихся по возрасту, полу и между поколениями, из-за различий в системах здравоохранения и имеющихся ресурсах. Тем не менее ЕПА обозначила наиболее важные направления, основываясь на обсуждении результатов проведенных исследований и экспертного мнения в области оказания психиатрической помощи мигрантам.
1. Необходимость в проведении обучающих тренингов и формирования должного обеспечения служб, работающих с мигрантами. Подробные разработки данной темы представлены в Практических рекомендациях ЕПА, посвященных проблеме тренинга культуральной компетентности и развития психотерапевтических навыков. Учреждения психиатрического профиля должны обязательно учитывать культуральные и географические различия и предоставлять медицинские услуги на соответствующем уровне. Пациенты должны иметь возможность при необходимости обращаться к помощи переводчиков, запрашивать необходимую пищу в соответствии с пищевыми предпочтениями, следовать своим религиозным обычаям в привычном режиме, продолжать использовать принятый в их культуре способ одеваться и наносить макияж и т.д. В рандомизированном контролируемом исследовании, в рамках которого проводилось сравнение стандартного подхода в лечении пациентов и лечения пациентов в негосударственном учреждении, предлагающем на добровольной основе ориентированные на учет культуральных различий медицинские услуги, профессор D.Bhugra и соавт. [6] показали, что пациенты и их родственники из второй группы были в большей мере удовлетворены качеством медицинских услуг – 4/26 (15%), 24/29 (83%); p<0,001, а также через 1 год катамнеза имели статистически значимые различия в пользу более низких значений по Краткой психиатрической оценочной шкале BPRS (Brief Psychiatric Rating Scale): 56,34 против 63,62; m.d.=7,27; 95% ДИ 0,66 и 13,88; p=0,032).
2. Введение устойчивой практики работы с переводчиками. Стресс коммуникации, в частности в связи с языковым барьером и в связи с пониманием метафор дистресса, может явиться серьезной причиной формирования безучастного отношения пациентов к процессу терапии и повышению уровня неудовлетворенности лечением. Необходимость привлечения службы грамотных переводчиков и ее доступность представляют критический момент в обеспечении службы здравоохранения. Нет сомнений в том, что существует серьезная опасность слепого использования диагностического инструментария, разработанного в разных странах, без принятия во внимание и понимания концептуальных эквивалентов. Службы должны быть доступны в географическом плане и на эмоциональном уровне принятия. Ошибки интерпретации в связи с языковыми сложностями и интерпретация без учета культуральных отличий по своей сути представляют собой косвенную дискриминацию пациентов из числа мигрантов. Осознанный перевод с другого языка – это не последовательный перевод слов, а некая интерактивная динамическая средняя. По описаниям профессора R.Tribe [103], существует четыре акцента в процессе профессионального перевода при работе с мигрантами: 1) психотерапевтический, или конструкционистский; 2) лингвистический;
3) адвокатский, или противопоставляющий обществу;
4) культурального агента (брокера)/бикультуральный. Обученные переводчики тем самым осознают необходимость профилактической работы с больными, удерживая ту часть информации, потенциальное озвучивание которой может встретить противостояние культуральных аспектов или оформить дополнительное стрессовое влияние. Своего рода посредники по урегулированию культуральных вопросов или культуральные агенты/брокеры представляются по-настоящему востребованными в процессе работы с больными из числа мигрантов.
Практические рекомендации
Для организаторов здравоохранения:
1. Четкая политика, принимающая в расчет необходимость решения жилищного вопроса, трудоустройства и оказания помощи в отношении физического и психического здоровья мигрантов.2. Наличие и доступ к соответствующим ресурсам, направленным на удовлетворение базовых нужд мигрантов.
3. Наличие и доступ к соответствующим ресурсам для проведения образовательных тренингов профессионалов.
4. Инициатива психообразования и образования по вопросам процессов миграции, мигрантов, их нужд и обязанностей должна быть частью отдельной общественной коммуникативной стратегии.
5. Сбор корректных данных и информации о мигрантах.
Для работников медицинской службы:
1. Службы должны предоставлять услуги с учетом культуральных различий, географической и эмоциональной доступности.2. Изолированные и общедоступные службы должны быть адаптированы для удовлетворения местных потребностей в услугах.
3. Тренинг культуральной компетентности и культуральных различий должен быть включен в процесс официального введения в должность работников сферы медицинских услуг.
4. Местные потребности/запросы в услугах должны отслеживаться на регулярной основе.
5. Регулярный аудит служб.
6. Возможность введения модели работы с привлечением посредника по урегулированию культуральных вопросов, культурального агента/брокера или других моделей.
Для клиницистов:
1. Доступ к четкой информации и медицинским ресурсам.2. Тренинг культуральной компетентности и ознакомление с культуральными различиями должны быть облигатной частью образовательного процесса и введены в план обучения медицинских работников.
3. Специализированные и общемедицинские учреждения должны учитывать потребности и ресурсы для оказания помощи мигрантам.
4. Тренинг культуральных аспектов должен быть обязательным для всех работников сферы здравоохранения.
Заключение
Проблема психических заболеваний, в частности психотических расстройств и шизофрении, у мигрантов имеет свои отличительные особенности, а поэтому требует прицельного исследовательского и клинического внимания со стороны научных работников, врачей, сотрудников психиатрических служб, организаторов системы здравоохранения и системы образования. На сегодняшний день четко обозначена проблема, озвучена инициатива и организовано научное направление работы над этой отдельной и сложной темой современной психиатрии. Однако учитывая процессы глобализации и миграции, стимулируемые самыми разнообразными общеполитическими и социальными движениями в современном мире, нужно правильно понимать, что формулирование международных рекомендаций должно найти свою, соответствующую всей важности проблемы, грамотную реализацию в системе непрерывного образования и практическое применение в психиатрическом здравоохранении повсеместно.Благодарности
Автор выражает благодарность компании «Сервье» в лице доктора F.Camus, секретаря V.Ribeaux и главного менеджера Д.П.Морозова, а также куратору образовательного проекта WPA-Servier, региональному представителю ВПА в Зоне 10 «Восточная Европа» профессору П.В.Морозову за возможность посещения XXII Европейского конгресса психиатрии и активную поддержку молодых специалистов.Сведения об авторе
Смирнова Дарья Александровна – канд. мед. наук, ассистент каф. психиатрии, наркологии, психотерапии и клинической психологии ГБОУ ВПО СамГМУ Минздрава России. E-mail: daria.smirnova.phd@gmail.comСписок исп. литературыСкрыть список1. Abbott MW, Wong S, Williams M et al. Chinese migrants’ mental health and adjustment to life in New Zealand. Aust NZ J Psychiatry 1999; 33 (1): 13–21.
2. Anbesse B, Hanlon C, Alem A et al. Migration and mental health: a study of low-income Ethiopian women working in Middle Eastern countries. Int J Soc Psychiatry 2009; 55 (6): 557–68.
3. Berry JW. Immigration, acculturation, and adaptation. Appl Psychol 1997; 46 (1): 5–34.
4. Bhugra D. Migration and schizophrenia. Acta Psychiatr Scand 2000; 407 (Suppl.): 68–73.
5. Bhugra D. Migration and mental health. Acta Psychiatr Scand 2004; 109 (4): 243–58.
6. Bhugra D, Ayonrinde O, Butler G et al. A randomised controlled trial of assertive outreach vs. treatment as usual for black people with severe mental illness. Epidemiol Psychiatr Sci 2011; 20 (1): 83–9.
7. Bhugra D, Gupta S, Bhui K et al. WPA guidance on mental health and mental health care in migrants. World Psychiatry 2011; 10 (1): 2–10.
8. Bhugra D, Gupta S, Schouler-Ocak M et al. EPA guidance mental health care of migrants. Eur Psychiatry 2014; 29 (2): 107–15.
9. Bhugra D, Hilwig M, Hossein B et al. First-contact incidence rates of schizophrenia in Trinidad and one-year follow-up. Br J Psychiatry 1996; 169 (5): 587–92.
10. Bhugra D, Leff J, Mallett R et al. Incidence and outcome of schizophrenia in whites, African-Caribbeans and Asians in London. Psychol Med 1997; 27 (4): 791–8.
11. Bhui K, Warfa N, Edonya P et al. Cultural competence in mental health care: a review of model evaluations. BMC Health Serv Res 2007; 7: 15.
12. Boydell J, van Os J, McKenzie K et al. Incidence of schizophrenia in ethnic minorities in London: ecological study into interactions with environment. BMJ 2001; 323 (7325): 1336–8.
13. Bresnahan M, Begg MD, Brown A et al. Race and risk of schizophrenia in a US birth cohort: another example of health disparity? Int J Epidemiol 2007; 36 (4): 751–8.
14. Broome MR, Woolley JB, Tabraham P et al. What causes the onset of psychosis? Schizophr Res 2005; 79 (1): 23–34.
15. Cantor-Graae E, Pedersen CB, McNeil TF, Mortensen PB. Migration as a risk factor for schizophrenia: a Danish population-based cohort study. Br J Psychiatry 2003; 182: 117–22.
16. Cantor-Graae E, Selten JP. Schizophrenia and migration: a meta-analysis and review. Am J Psychiatry 2005; 162: 12–24.
17. Cochrane R, Bal SS. Migration and schizophrenia: an examination of five hypotheses. Soc Psychiatry 1987; 22 (4): 181–91.
18. Coid JW, Kirkbride JB, Barker D et al. Raised incidence rates of all psychoses among migrant groups: findings from the East London first episode psychosis study. Arch Gen Psychiatry 2008; 65 (11): 1250–8.
19. Coulthard M, Farrell M, Singleton N, Meltzer H. Tobacco, alcohol and drug use and mental health. London: HMSO, 2002.
20. Dealberto MJ. Why are immigrants at increased risk for psychosis? Vitamin D insufficiency, epigenetic mechanisms, or both? Med Hypotheses 2007; 68 (2): 259–67.
21. Eagles JM. The relationship between schizophrenia and immigration. Are there alternatives to psychosocial hypotheses? Br J Psychiatry 1991; 159: 783–9.
22. EU-GEI Schizophrenia aetiology: do gene-environment interactions hold the key? Schizophr Res 2008; 102 (1–3): 21–6.
23. Fearon P, Kirkbride JB, Morgan C et al. AESOP Study Group. Incidence of schizophrenia and other psychoses in ethnic minority groups: results from the MRC AESOP Study. Psychol Med 2006; 36 (11): 1541–50.
24. Gilvarry CM, Walsh E, Samele C et al. Life events, ethnicity and perceptions of discrimination in patients with severe mental illness. Soc Psychiatry Psychiatr Epidemiol 1999; 34 (11): 600–8.
25. Haasen C, Yagdiran O, Mass R, Krausz M. Schizophrenic disorders among Turkish migrants in Germany. A controlled clinical study. Psychopathology 2001; 34 (4): 203–8.
26. Häfner H, Maurer K, Löffler W, Riecher-Rössler A. The influence of age and sex on the onset and early course of schizophrenia. Br J Psychiatry 1993; 162: 80–6.
27. Hanoeman M, Selten JP, Kahn RS. Incidence of schizophrenia in Surinam. Schizophr Res 2001; 54 (3): 219–21.
28. Harrison G, Brewin J, Cantwell R et al. The increased risk of psychosis in African-Caribbean migrants to the UK: a replication. Schizophr Res 1996; 18 (2–3): 102.
29. Harrison G, Glazebrook C, Brewin J et al. Increased incidence of psychotic disorders in migrants from the Caribbean to the United Kingdom. Psychol Med 1997; 27 (4): 799–806.
30. Harrison G, Owens D, Holton A et al. A prospective study of severe mental disorder in Afro-Caribbean patients. Psychol Med 1988; 18 (3): 643–57.
31. Hickling FW, McKenzie K, Mullen R, Murray R. A Jamaican psychiatrist evaluates diagnoses at a London psychiatric hospital. Br J Psychiatry 1999; 175: 283–5.
32. Hickling FW, Rodgers-Johnson P. The incidence of first contact schizophrenia in Jamaica. Br J Psychiatry 1995; 167 (2): 193–6.
33. Hjern A, Wicks S, Dalman C. Social adversity contributes to high morbidity in psychoses in immigrants-a national cohort study in two generations of Swedish residents. Psychol Med 2004; 34 (6): 1025–33.
34. Hutchinson G, Takei N, Fahy TA et al. Morbid risk of schizophrenia in first-degree relatives of white and African-Caribbean patients with psychosis. Br J Psychiatry 1996; 169 (6): 776–80.
35. Hutchinson G, Takei N, Sham P et al. Factor analysis of symptoms in schizophrenia: differences between White and Caribbean patients in Camberwell. Psychol Med 1999; 29 (3): 607–12.
36. Ingelhart R. Modernization and Postmodernization: cultural, economic, and political change in 43 societies. Princeton: Princeton University Press, 1997.
37. Jablensky A, Sartorius N, Ernberg G et al. Schizophrenia: manifestations, incidence and course in different cultures. A World Health Organization ten-country study. Psychol Med Monogr 1992; 20 (Suppl.): 1–97.
38. Johns LC, Nazroo JY, Bebbington P, Kuipers E. Occurrence of hallucinatory experiences in a community sample and ethnic variations. Br J Psychiatry 2002; 180: 174–8.
39. Jones P, Fung WLA Ethnicity and mental health: the example of Schizophrenia in the African Carribean population in Europe. In: M.Rutter, M.Tienda (eds). Ethnicity and Causal Mechanisms. Cambridge: Cambridge University Press, 2005.
40. Jones P, Rodgers B, Murray R, Marmot M. Child development risk factors for adult schizophrenia in the British 1946 birth cohort. Lancet 1994; 344 (8934): 1398–402.
41. Kirkbride JB, Barker D, Cowden F et al. Psychoses, ethnicity and socio-economic status. Br J Psychiatry 2008; 193 (1): 18–24.
42. Kirkbride JB, Fearon P, Morgan C et al. Heterogeneity in incidence rates of schizophrenia and other psychotic syndromes: findings from the 3-center AeSOP study. Arch Gen Psychiatry 2006; 63 (3): 250–8.
43. Kirkbride JB, Jones PB. Epidemiological aspects of migration and mental health. In: D.Bhugra, S.Gupta (eds). Migration and Mental health. New York: Cambridge University Press, 2011; p. 15–43.
44. Kirkbride JB, Morgan C, Fearon P et al. Neighbourhood-level effects on psychoses: re-examining the role of context. Psychol Med 2007; 37 (10): 1413–25.
45. Kraepelin E. Vergleichende Psychiatrie. Zentralblatt fur Nervenheilkunde und Psychiatrie 1904; 27: 468–9.
46. Leão TS, Sundquist J, Frank G et al. Incidence of schizophrenia or other psychoses in first- and second-generation immigrants: a national cohort study. J Nerv Ment Dis 2006; 194 (1): 27–33.
47. Lewis G, Croft-Jeffreys C, David A. Are British psychiatrists racist?
Br J Psychiatry 1990; 157: 410–5.
48. Lin KM, Finder E. Neuroleptic dosage for Asians. Am J Psychiatry 1983; 140 (4): 490–1.
49. Liu I-Ch, Cheng TA. Migration and mental illness: an epidemiological perspective. In: D.Bhugra, S.Gupta (eds). Migration and Mental health. New York: Cambridge University Press, 2011; p. 44–55.
50. Lloyd K, Bhugra D. Cross-cultural aspects of psychotherapy. Int Rev Psychiatry 1993; 5: 291–304.
51. Luo N, Koh Y, Tan CH et al. Drug utilization review of risperidone for outpatients in a tertiary referral hospital in Singapore. Hum Psychopharmacol 2004; 19 (4): 259–64.
52. Mahy GE, Mallett R, Leff J, Bhugra D. First-contact incidence rate of schizophrenia on Barbados. Br J Psychiatry 1999; 175: 28–33.
53. Malzberg B. Mental disease among native whites in New York State, 1949–1951, classified according to parentage. Ment Hyg 1964; 48: 517–36.
54. McGovern D, Cope RV. First psychiatric admission rates of first and second generation Afro Caribbeans. Soc Psychiatry 1987; 22 (3): 139–49.
55. McGrath J. Hypothesis: is low prenatal vitamin D a risk-modifying factor for schizophrenia? Schizophr Res 1999; 40 (3): 173–7.
56. McGrath J, Saari K, Hakko H et al. Vitamin D supplementation during the first year of life and risk of schizophrenia: a Finnish birth cohort study. Schizophr Res 2004; 67 (2–3): 237–45.
57. McGuire PK, Jones P, Harvey I et al. Morbid risk of schizophrenia for relatives of patients with cannabis-associated psychosis. Schizophr Res 1995; 15 (3): 277–81.
58. Melkersson KI, Scordo MG, Gunes A, Dahl ML. Impact of CYP1A2 and CYP2D6 polymorphisms on drug metabolism and on insulin and lipid elevations and insulin resistance in clozapine-treated patients.
J Clin Psychiatry 2007; 68 (5): 697–704.
59. Migration and Mental health. Ed. D.Bhugra, S.Gupta. New York: Cambridge University Press, 2011.
60. Moore TH, Zammit S, Lingford-Hughes A et al. Cannabis use and risk of psychotic or affective mental health outcomes: a systematic review. Lancet 2007; 370 (9584): 319–28.
61. Morgan C, Kirkbride J, Hutchinson G et al. Cumulative social disadvantage, ethnicity and first-episode psychosis: a case-control study. Psychol Med 2008; 38 (12): 1701–15.
62. Morgan C, Kirkbride J, Leff J et al. Parental separation, loss and psychosis in different ethnic groups: a case-control study. Psychol Med 2007; 37 (4): 495–503.
63. Morgan C, Mallett R, Hutchinson G et al; AESOP Study Group. Pathways to care and ethnicity. 1: Sample characteristics and compulsory admission. Report from the AESOP study. Br J Psychiatry 2005; 186 (4): 281–9.
64. Naval UC, Hussain SK. Striped zebra: the immigrant psyche: a unique, first-ever look at immigrants’ struggles and sufferings, successes and achievements, in guest of the better life. Rupa & Co, 2008.
65. Ng Ch, Chong SA, Lambert T et al. An inter-ethnic comparison study of clozapine dosage, clinical response and plasma levels. Int Clin Psychopharmacol 2005; 20 (3): 163–8.
66. Ng Ch, Lin K-M, Singh BS, Chiu E. Ethno-Psychopharmacology: Advances in Current Practice. Cambridge University Press, 2008.
67. Ødegaard O. Emigration and insanity. Acta Psychiatrica et Neurologica 1932; 4 (Suppl.): 1–206.
68. Pedersen CB, Mortensen PB, Cantor-Graae E. Do risk factors for schizophrenia predispose to emigration? Schizophr Res 2011; 127 (1–3): 229–34.
69. Poolsup N, Li Wan Po A, Knight TL. Pharmacogenetics and psychopharmacotherapy. J Clin Pharm Ther 2000; 25 (3): 197–220.
70. Rack P. Race, Culture, and Mental Disorder. London: Tavistock, 1982.
71. Rutter M. The interplay of nature, nurture, and developmental influences: the challenge ahead for mental health. Arch Gen Psychiatry 2002; 59 (11): 996–1000.
72. Ryan L, Leavey G, Golden A et al. Depression in Irish migrants living in London: case-control study. Br J Psychiatry 2006; 188: 560–6.
73. Qureshi A, Collazos F, Ramos M, Casas M. Cultural competency training in psychiatry. Eur Psychiatry 2008; 23 (Suppl. 1): 49–58.
74. Sandwijk JP, Cohen PDA, Musterd S, Langemeijer MPS. Licit and Illicit Drug Use in Amsterdam: Report of a Household Survey in 1990 on the Prevalence of drug use among the population of 12 years and over. Amsterdam: University of Amsterdam, 1995.
75. Segal UA, Mayadas NS, Elliott D. The migration process. In: U.A.Segal, D.Elliott, N.S.Mayadas (eds). Immigration worldwide: policies, practices and trends. New York: Oxford University Press, 2010; p. 3–16.
76. Selten JP, Cantor-Graae E, Kahn RS. Migration and schizophrenia. Curr Opin Psychiatry 2007; 20 (2): 111–5.
77. Selten JP1, Cantor-Graae E, Slaets J, Kahn RS. Ødegaard’s selection hypothesis revisited: schizophrenia in Surinamese immigrants to the Netherlands. Am J Psychiatry 2002; 159 (4): 669–71.
78. Selten JP, van der Ven E, Rutten BP, Cantor-Graae E. The social defeat hypothesis of schizophrenia: an update. Schizophr Bull 2013; 39 (6): 1180–6.
79. Selten JP, Slaets JP, Kahn RS. Schizophrenia in Surinamese and Dutch Antillean immigrants to the Netherlands: evidence of an increased incidence. Psychol Med 1997; 27 (4): 807–11.
80. Selten JP, Veen N, Feller W et al. Incidence of psychotic disorders in immigrant groups to the Netherlands. Br J Psychiatry 2001; 178: 367–72.
81. Sharp C, Budd T. Minority ethnic groups and crime: findings from the Offending, Crime and Justice Survey 2003. Home Office Online Report 33/05.
82. Sharpley M, Hutchinson G, McKenzie K, Murray R. Understanding the excess of psychosis among African-Caribbean in England. Br J Psychiatry 2001; 178 (Suppl. 40): 60–8.
83. Sharpley MS, Peters ER. Ethnicity, class and schizotypy. Soc Psychiatry Psychiatr Epidemiol 1999; 34 (10): 507–12.
84. Singh SP & Burns T. Race and mental illness: there is more to race than racism. BMJ 2006; 333: 648–51.
85. Smith GN, Boydell J, Murray RM et al. The incidence of schizophrenia in European immigrants to Canada. Schizophr Res 2006; 87 (1–3): 205–11.
86. Stevens GW, Vollebergh WA. Mental health in migrant children.
J Child Psychol Psychiatry 2008; 49 (3): 276–94.
87. Stilo SA, Di Forti M, Mondelli V et al. Social disadvantage: cause or consequence of impending psychosis? Schizophr Bull 2013; 39 (6): 1288–95.
88. Stilo SA, Di Forti M, Murray R, Morgan C. Ethnic or social variation of the psychosis incidence in UK results from EUGEI project – UK European Psychiatry. Abstracts of 22nd European Congress of Psychiatry, 1–4 March 2014, Munich, Germany. Article : EPA-1412.
89. Stompe T, Bauer S, Ortwein-Swoboda G et al. Delusions of guilt: The attitude of Christian and Muslim schizophrenicp toward good and evil and the responsibility of men. J Muslim Mental Health 2002; 1 (1): 43–56.
90. Stompe T, Freedman A. Culture and schizophrenia. In: D.Bhugra, K.Bhui (eds). Textbook of Cultural Psychiatry. Cambridge: Cambridge University Press, 2007; p. 314–22.
91. Stompe T, Friedman A, Ortwein G et al. Comparison of delusions among schizophrenics in Austria and in Pakistan. Psychopathology 1999; 32 (5): 225–34.
92. Stompe T, Holzer D. Migration and its impact on the psychopathology of psychoses. In: D.Bhugra, K.Bhui (eds). Migration and Mental health. New York: Cambridge University Press, 2011; p. 117–27.
93. Stompe T, Ortwein-Swoboda G, Ritter K, Marquart B, Schanda H. The impact of diagnostic criteria on the prevalence of schizophrenic subtypes. Compr Psychiatry 2005; 46 (6): 433–9.
94. Stompe T, Ortwein-Swoboda G, Schanda H. Schizophrenia, delusional symptoms, and violence: the threat/control override concept reexamined. Schizophr Bull 2004; 30 (1): 31–44.
95. Sugarman PA, Craufurd D. Schizophrenia in the Afro-Caribbean community. Br J Psychiatry 1994; 164 (4): 474–80.
96. Suhail K, Cochrane R. Effect of culture and environment on the phenomenology of delusions and hallucinations. Int J Soc Psychiatry 2002; 48 (2): 126–38.
97. Szoke A, Tortelli A, Leboyer M, Schurhoff F. Variation of psychosis incidence and migrants density: results from the EUGEI project – France European Psychiatry. Abstracts of 22nd European Congress of Psychiatry, 1–4 March 2014, Munich, Germany. Article: EPA-1201.
98. Takeuchi DT, Zane N, Hong S et al. Immigration-related factors and mental disorders among Asian Americans. Am J Public Health 2007; 97 (1): 84–90.
99. Tarricone I, Atti AR, Salvatori F et al. Psychotic symptoms and general health in a socially disadvantaged migrant community in Bologna. Int J Soc Psychiatry 2009; 55 (3): 203–13.
100. Tarricone I, Mimmi S, Paparelli A et al. First-episode psychosis at the West Bologna Community Mental Health Centre: results of an
8-year prospective study. Psychol Med 2012; 42 (11): 2255–64.
101. Tarricone I, Tosato S, Muè A et al. Migration history and first episode psychosis: results from EUGEI project – Italy European Psychiatry. Abstracts of 22nd European Congress of Psychiatry, 1–4 March 2014, Munich, Germany. Article : EPA-1417.
102. Thornicroft G, Alem A, Antunes Dos Santos R et al. WPA guidance on steps, obstacles and mistakes to avoid in the implementation of community mental health care. World Psychiatry 2010; 9: 67–77.
103. Tribe R. Bridging the gap or damming the flow? Some observations on using interpreters/bicultural workers when working with refugee clients, many of whom have been tortured. Br J Med Psychol 1999; 72 (Pt 4): 567–76.
104. UN (United Nations) High Commission for Refugees. United Nations High Commissioner for Refugees’ 2008 Global Trends: Refugees, Asylum seekers, Returnees<Internally Displaced and Stateless Persons, 2008. URL: http://www.unhcr.org/statistics
105. Van der Ven E, Bourque F, Joober R et al. Comparing the clinical presentation of first-episode psychosis across different migrant and ethnic minority groups in Montreal, Quebec. Can J Psychiatry 2012; 57 (5): 300–8.
106. Van der Ven E, Dalman C, Wicks S et al. Testing alternative hypotheses for the increased rate of psychotic disorder in immigrants European Psychiatry. Abstracts of 22nd European Congress of Psychiatry, 1–4 March 2014, Munich, Germany. Article: EPA-1403.
107. Van Os J, Bak M, Hanssen M et al. Cannabis use and psychosis: a longitudinal population-based study. Am J Epidemiol 2002; 156 (4): 319–27.
108. Van Os J, Castle DJ, Takei N et al. Psychotic illness in ethnic minorities: clarification from the 1991 census. Psychol Med 1996; 26 (1): 203–8.
109. Veen N, Selten JP, Hoek HW et al. Use of illicit substances in a psychosis incidence cohort: a comparison among different ethnic groups in the Netherlands. Acta Psychiatr Scand 2002; 105 (6): 440–3.
110. Veling W, Selten JP, Mackenbach JP, Hoek HW. Symptoms at first contact for psychotic disorder: comparison between native Dutch and ethnic minorities. Schizophr Res 2007; 95 (1–3): 30–8.
111. Veling W, Selten JP, Susser E et al. Discrimination and the incidence of psychotic disorders among ethnic minorities in the Netherlands. Int J Epidemiol 2007; 36 (4): 761–8.
112. Veling W, Selten JP, Veen N et al. Incidence of schizophrenia among ethnic minorities in the Netherlands: a four-year first-contact study. Schizophr Res 2006; 86 (1–3): 189–93.
113. Veling W, Susser E, van Os J et al. Ethnic density of neighborhoods and incidence of psychotic disorders among immigrants. Am J Psychiatry 2008; 165 (1): 66–73.
114. Weiser M, Werbeloff N, Vishna T et al. Elaboration on immigration and risk for schizophrenia. Psychol Med 2008; 38 (8): 1113–9.
115. Zandi T, Havenaar JM, Smits M et al. First contact incidence of psychotic disorders among native Dutch and Moroccan immigrants in the Netherlands: influence of diagnostic bias. Schizophr Res 2010; 119 (1–3): 27–33.
116. Zhou HH, Adedoyin A, Wilkinson GR. Differences in plasma binding of drugs between Caucasians and Chinese subjects. Clin Pharmacol Ther 1990; 48 (1): 10–7.
7 ноября 2014
Количество просмотров: 4696

