Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№05 2013
Современные подходы к диагностике шизофрении и расстройств шизофренического спектра (концепция DSM-5) №05 2013
Номера страниц в выпуске:43-51
В мае 2013 г. после предшествовавшей бурной дискуссии была опубликована новая классификация психических расстройств Американской психиатрической ассоциации DSM-5 [10]. Учитывая, что большинство осуществленных ранее крупных международных исследований были выполнены на основе предыдущих версий данной классификации (DSM-IV и DSM-IV-TR), а также значительное влияние, которое, как правило, оказывает DSM на содержание раздела, посвященного психическим и поведенческим расстройствам Международной классификации болезней (МКБ) Всемирной организации здравоохранения, разработка очередной версии (МКБ-11) которой должна быть завершена в ближайшие годы, чрезвычайно важным представляется анализ нововведений, присутствующих в DSM-5.
Резюме. В статье представлены критерии диагностики шизофрении и расстройств шизофренического спектра на основе DSM-5. Осуществлен детальный критический анализ их основных положений. Предложен подход, основанный на многоосевой структуре описания клинического состояния больных.
Ключевые слова: DSM-5, шизофрения, шизоаффективное расстройство, расстройства шизофренического спектра, психоз.
Current approaches to the diagnosis of schizophrenia and schizophrenia spectrum disorders (DSM-5 concept)
A.B.Shmukler
Moscow Research Institute of Psychiatry, Ministry of Health
Summary. The article presents the diagnostic criteria for schizophrenia and schizophrenia-spectrum disorders based on the DSM-5. Carried out a detailed critical analysis of their main provisions. The approach based on the multi-structure description of the clinical status of patients.
Key words: DSM-5, schizophrenia, schizoaffective disorder, schizophrenia spectrum disorders, psychosis.
В мае 2013 г. после предшествовавшей бурной дискуссии была опубликована новая классификация психических расстройств Американской психиатрической ассоциации DSM-5 [10]. Учитывая, что большинство осуществленных ранее крупных международных исследований были выполнены на основе предыдущих версий данной классификации (DSM-IV и DSM-IV-TR), а также значительное влияние, которое, как правило, оказывает DSM на содержание раздела, посвященного психическим и поведенческим расстройствам Международной классификации болезней (МКБ) Всемирной организации здравоохранения, разработка очередной версии (МКБ-11) которой должна быть завершена в ближайшие годы, чрезвычайно важным представляется анализ нововведений, присутствующих в DSM-5.
Подобный анализ, касающийся диагностики шизофрении и расстройств шизофренического спектра, был осуществлен на основе ряда публикаций, авторы которых активно принимали участие в подготовке DSM-5, поясняя свою позицию на страницах периодических изданий.
В одной из последних работ, посвященных данному вопросу [27], прослеживается эволюция диагностических концепций в отношении шизофрении, представленных в 6 предшествующих версиях DSM (DSM-I 1952 г., DSM-II 1968 г., DSM-III 1980 г., DSM-III-R 1987 г., DSM-IV 1994 г., DSM-IV-TM 2000 г.). Авторы указывают, что во всех случаях в основе классификаций лежали три основных источника: положения о снижении волевых побуждений, хроническом течении и неблагоприятном исходе Э.Крепелина в сочетании с рассмотрением в качестве ключевых расстройств «расщепления» психических процессов и негативной симптоматики Е.Блейлера, а также присущих больным проявлений «искажения реальности» или позитивной симптоматики К.Шнайдера. Однако в разное время каждому из трех подходов придавалось разное значение. Так, в DSM-I и DSM-II основное внимание уделялось негативной симптоматике и нарушениям межличностных отношений, что, по мнению авторов, приводило к существенным расхождениям в диагностике в США, с одной стороны, и Великобритании (и, вероятно, еще в большей степени в континентальной Европе) – с другой.
С целью в большей степени унифицировать диагностику в DSM-III были введены операциональные критерии, позволившие сузить диагностические требования до наличия хронического течения и неблагоприятного исхода заболевания при придании особого статуса симптомам первого ранга К.Шнайдера. В дальнейших версиях DSM эта тенденция претерпела умеренное развитие с отказом от требования обязательности начала заболевания в возрасте до 45 лет и включением в диагностические критерии негативной симптоматики.
На основе анализа ряда исследований отмечается, что DSM-IV оказалась клинически полезной и достаточно валидной [27]. Соответственно, разработчики DSM-5 придерживались консервативного подхода: изменения вносились, если они улучшали указанные характеристики или способствовали большему соответствию МКБ1. Основные недостатки DSM-IV, которые, по мнению разработчиков [25], были устранены в DSM-5, состоят в следующем:
1) нечеткие границы между шизоаффективным расстройством и шизофренией;
2) различающиеся определения и противоречивые трактовки кататонии в отдельных разделах классификации;
3) некорректное описание клинической гетерогенности шизофрении;
4) ложная коморбидность бредового и обсессивно-компульсивного расстройств;
5) низкая надежность и диагностическая стабильность шизоаффективного расстройства;
6) придание несоответствующей значимости (в смысле их диагностической ценности) некоторым симптомам первого ранга К.Шнайдера («нелепый» бред и «особые» характеристики галлюцинаций).
Однако в целом подчеркивается, что основные критерии диагностики шизофрении и расстройств шизофренического спектра, присутствующие в DSM-IV, сохранились и в DSM-5 при наличии умеренных изменений, состоящих, по мнению авторов, в некотором упрощении и учете новых данных о природе заболевания, появившихся за последние два десятилетия. Преемственность подходов, в частности, проявляется в том, что в большинстве случаев, в которых диагноз шизофрении был бы поставлен (или не поставлен) по DSM-IV, он будет поставлен (или, соответственно, исключен) и по DSM-5 [26, 27].
Переходя к собственно анализу разработанной классификации, в первую очередь следует перечислить диагностические категории, присутствующие в разделе «Шизофренический спектр и другие психотические расстройства» [10]:
• шизотипическое (личностное) расстройство2;
• бредовое расстройство;
• кратковременное психотическое расстройство;
• шизофреноформное расстройство;
• шизофрения;
• шизоаффективное расстройство;
• психотическое расстройство, обусловленное злоупотреблением психоактивными веществами;
• психотическое расстройство вследствие других медицинских состояний;
• кататония, связанная с психическими расстройствами;
• кататония вследствие других медицинских состояний;
• кататония без дополнительных уточнений;
• другие уточненные заболевания шизофренического спектра и психотические состояния;
• заболевания шизофренического спектра и психотические состояния без дополнительных уточнений.
Хотя в названии рубрики отсутствует диагноз «шизофрения» (разработчиками даже подчеркивается ее «сознательно менее выделяющаяся позиция» [13]), тем не менее подавляющая часть публикаций, обсуждающая этот раздел классификации, посвящена именно данному диагнозу. Шесть критериев диагностики, принятых в DSM-IV, сохранились и в DSM-5, за исключением небольших изменений в пунктах «A» и «F» [27]. В пункте «А» в обеих классификациях перечислены расстройства (бред, галлюцинации, дезорганизация речи, например соскальзывание или инкогеренция), в выраженной степени дезорганизованное или кататоническое поведение, негативная симптоматика), которые должны проявляться значительную часть времени на протяжении 1 мес (допускается более короткий срок в случае успешной терапии).
Для постановки диагноза необходимо наличие не менее двух из перечисленных пяти проявлений, причем в отличие от DSM-IV в DSM-5 исключение из этого требования не делается в случаях «нелепого» содержания бреда, комментирующих галлюцинаций, а также диалога «голосов»
(в DSM-IV достаточно только одного такого признака).
В качестве обоснования подобного уточнения подчеркивается, что в проведенных на протяжении ряда лет исследованиях специфичность этих симптомов «первого ранга» выявить не удалось, а их лечение не отличается от терапии другой галлюцинаторно-бредовой симптоматики. При этом отмечается, что данное изменение сколько-нибудь существенным образом на постановку диагноза не повлияет, поскольку менее чем у 2% больных шизофрения диагностируется по DSM-IV только на основе наличия «нелепого» бреда и «специфических» галлюцинаций [25, 27].
Еще одним отличием пункта «А» в DSM-5 является указание, что как минимум одно из перечисленных проявлений заболевания должно относиться к первым трем из них (бред, галлюцинации или дезорганизованная речь) [25, 27].
Четвертый признак из пункта «А» («в выраженной степени дезорганизованное или кататоническое поведение») занимает несколько особое положение. Дело в том, что кататония, являясь, согласно DSM-5, одним из возможных проявлений шизофрении, в то же время выделена в отдельную диагностическую рубрику, размещенную в этом же разделе («Шизофренический спектр и другие психотические расстройства») [10]. При этом специально подчеркивается, что кататония не рассматривается как независимый класс болезней, являясь вторичным состоянием, которое может наблюдаться при различных психических и соматических болезнях (например, при церебральном дефиците фолатов, редких аутоиммунных и паранеопластических заболеваниях) [10, 28]. При психических болезнях в DSM-5 наличие кататонической симптоматики допускается при расстройствах шизофренического спектра (помимо шизофрении приводятся еще 4 диагноза: кратковременное психотическое расстройство, шизофреноформное психотическое расстройство, шизоаффективное расстройство, психотическое расстройство, обусловленное злоупотреблением психоактивными веществами), а также при заболеваниях из других рубрик – нарушениях нейроразвития, биполярном или депрессивном расстройствах.
Данный диагноз устанавливается при наличии 3 из 12 «психомоторных» нарушений (ступор, каталепсия, восковая гибкость, мутизм, негативизм, застывание, манерность, стереотипии, возбуждение, гримасничанье, эхолалия, эхопраксия). При наличии кататонической симптоматики она дополнительно кодируется как коморбидная: например, «кататония, связанная с шизофреноформным расстройством», «кататония, связанная с шизофренией» или «кататония, связанная с шизоаффективным расстройством» и т.п.
Следует также отметить, что в DSM-5 осуществлено «уточнение определения негативной симптоматики» [27], к которой в первую очередь отнесены снижение волевых побуждений и эмоциональной выразительности3 (последнее признано в большей степени соответствующим имеющимся нарушениям по сравнению с «уплощением аффекта», присутствующим в DSM-IV). При этом другая негативная симптоматика (в тексте DSM-5 перечисляются оскудение речи, ангедония и обеднение социальных контактов), хотя и приводится в общей части данного раздела, однако отсутствует среди критериев диагностики шизофрении (из приведенного описания остается не вполне ясным, допускается ли ее рассмотрение в качестве диагностических признаков шизофрении: складывается впечатление, что она, по мнению разработчиков, является лишь «дополнительной» и при отсутствии двух «ключевых» проявлений негативных расстройств не может служить для обоснования диагноза).
Указывается, что при разработке диагностических критериев авторами учитывались многочисленные данные, свидетельствующие о том, что «уменьшение эмоциональной выразительности» (уплощенный аффект/уменьшение выразительности) и «снижение волевых побуждений» (снижение волевых побуждений/обеднение социальных контактов/ангедония) фактически представляют собой две различные дименсии, хотя и высоко коррелирующие друг с другом, но имеющие «дифференцируемую предиктивность» в отношении клинической картины заболевания, его функциональных исходов, когнитивного и эмоционального дефицита, а также нейробиологических нарушений [3, 13]. Однако, несмотря на имеющиеся аргументы, было признано целесообразным объединить указанные 2 группы признаков в один диагностический пункт.
Пункты «В», «С», «D» и «Е» не претерпели изменений по сравнению с DSM-IV. Критерий «В» касается нарушений социально-трудового функционирования: большую часть времени после дебюта заболевания должна наблюдаться дезадаптация по сравнению с доболезненным уровнем в одной или более социальных сферах – трудовой, межличностных отношений, самообслуживания (если дебют заболевания случился в детском или подростковом возрасте, снижение оценивается по сравнению с ожидаемыми показателями в интерперсональной, академической или трудовой сферах)4.
В пункте «С» указывается, что проявления заболевания должны сохраняться на протяжении как минимум 6 мес, причем в этот период должна отмечаться симптоматика, соответствующая критерию «А» (активная фаза), длительность которой составляет не менее 1 мес (при проведении терапии допускается более короткий срок). В продромальный или резидуальный периоды проявления заболевания могут исчерпываться только негативной симптоматикой или другими симптомами, перечисленными в пункте «А», но выраженными в «мягкой» форме.
Пункт «Е» касается исключения из данной рубрики состояний, обусловленных злоупотреблением психоактивными веществами или соматическим заболеванием.
В пункте «D» отмечается, что шизоаффективное расстройство и расстройства настроения рассматриваются вне данной диагностической категории. В этой связи,
по-видимому, следует сделать небольшое отступление от рассмотрения шизофрении в сторону представленных в
DSM-5 критериев диагностики шизоаффективного расстройства, также анализируемых разработчиками на страницах периодической печати. При этом отмечается, что, хотя данная диагностическая категория «закрывает неизбежный и важный пробел в диагностической системе, к сожалению, делает она это не очень хорошо» [18]. Авторы указывают на низкую надежность данного диагноза даже при использовании структурированных диагностических интервью, а также на высокую вероятность его изменения при последующих обследованиях. Кроме того, отмечается, что клиницисты в повседневной практике при поставке диагноза «шизоаффективное расстройство» зачастую игнорируют предложенные диагностические критерии. При этом данный диагноз является весьма востребованным (выставляется почти в 1/3 случаев неаффективных психозов, рассматриваясь как более щадящий по сравнению с шизофренией) [18].
При разработке DSM-5 широко обсуждалось исключение шизоаффективного расстройства из классификации: расстройство настроения в этом случае могло бы стать одной из дименсий при шизофрении и шизофреноформном расстройстве; еще одно предложение предусматривало введение специальной категории для «сосуществующих» психотических состояний и аффективной симптоматики [18]. Однако эти «радикальные» изменения были отвергнуты ввиду отсутствия веских клинических и теоретических доказательств обоснованности подобного пересмотра.
Критерии для постановки диагноза шизоаффективного расстройства по DSM-5 следующие: (А) наличие непрерывного периода заболевания, в течение которого присутствуют признаки большого аффективного расстройства (большой депрессии или мании), сосуществующие с признаками пункта «А» для шизофрении; (В) наличие в течение болезни (в любой период жизни) эпизода продолжительностью не менее 2 нед, когда бред или галлюцинации существуют при отсутствии большого аффективного расстройства (большой депрессии или мании); (С) симптоматика, соответствующая критериям большого аффективного эпизода, присутствует большую часть общей длительности активного и резидуального периода болезни; (D) расстройства не связаны со злоупотреблением психоактивными веществами или не обусловлены другой патологией.
В целом по сравнению с предшествующими версиями в DSM-5 более строго определен критерий «С»: для постановки диагноза аффективная симптоматика, выраженность которой соответствует степени, достаточной для диагностики эпизода расстройства настроения, должна присутствовать по меньшей мере половину общей длительности заболевания, начиная от дебюта первого психоза и включая продромальную и резидуальные фазы. Таким образом, в DSM-5 данный диагноз устанавливается не столько на основе наличия в текущем приступе сосуществующей психотической и аффективной симптоматики, сколько с учетом анализа всего периода заболевания, начиная с его первых проявлений и до актуального статуса5.
Возвращаясь к рассмотрению раздела DSM-5, посвященного шизофрении, следует отметить, что при его разработке активно обсуждался вопрос о включении в диагностические критерии нарушений когнитивных функций
[3, 27]. Несмотря на наличие богатого материала, касающегося проявлений нейрокогнитивного дефицита у больных шизофрений, данное предложение было отклонено, как отмечалось, преимущественно в связи с отсутствием достоверных данных, позволяющих дифференцировать когнитивную дисфункцию при данном заболевании и ряде других расстройств6. Тем не менее в специальной секции, посвященной оценке тяжести выявляемого дефицита, приводится градация выраженности когнитивных нарушений, что, как отмечается, даже при отсутствии специального нейропсихологического тестирования может быть клинически полезным7.
Еще одно серьезное изменение, внесенное разработчиками в DSM-5, касается исключения из классификации форм заболевания. Подчеркивается [27], что сомнения в необходимости выделения клинических субтипов шизофрении (дезорганизованная, кататоническая, параноидная и недифференцированные формы) возникали и ранее ввиду их низкой надежности, неустойчивости данных диагнозов с течением времени и незначительной прогностической ценности. Однако в DSM-IV они присутствовали «вследствие прочных клинических традиций» [27]. Проведенные с тех пор исследования, по мнению авторов, не смогли подтвердить «полезность» выделения форм шизофрении.
Так, обзор 24 публикаций, описывающих 38 «анализов», выполненных на основе изучения 28 когорт пациентов, не позволил подтвердить концепцию наличия «субтипов» при данном заболевании (R.Linscott и соавт., 2010; цит. по [27]). Более того, кататоническая и дезорганизованная формы заболевания на практике диагностировались лишь у небольшого числа больных (согласно имеющимся данным не более чем в 1–3% случаев). Указывается [27], что исследователям не удалось найти различий в особенностях течения и реакции на терапию при сравнении этих вариантов заболевания. В результате в DSM-5 вместо деления на формы введены «психопатологические дименсии», что, по мнению разработчиков, должно лучше описывать гетерогенность заболевания и являться более полезным в клиническом отношении, способствуя осуществлению терапии, основанной «на измерении».
Кроме того, нельзя не сказать о попытке рассмотрения заболевания в динамическом аспекте (данный подход предлагается разработчиками DSM-5 к применению практически во всем разделе, посвященном шизофреническому спектру и другим психотическим расстройствам), но только при длительности заболевания не менее 1 года [10]. В этом отношении выделяются следующие позиции:
1) первый эпизод, текущее острое состояние;
2) первый эпизод, частичная ремиссия;
3) первый эпизод, полная ремиссия;
4) повторный эпизод (как минимум второй), текущее острое состояние;
5) повторный эпизод, частичная ремиссия;
6) повторный эпизод, полная ремиссия;
7) непрерывное течение;
8) без дополнительных уточнений.
Тяжесть расстройств оценивается применительно к «ключевой» симптоматике (бред, галлюцинации, дезорганизация речи, дезорганизованное поведение, негативная симптоматика), а также к когнитивным нарушениям, депрессии и мании по 5-балльной шкале: от 0 до 4, где 0 – отсутствие проявлений, а 4 – их значительная выраженность (в секции III8 приводится описание опорных признаков диагностики, на основе которых выносится заключение о выраженности соответствующих нарушений) [3, 10].
Таким образом, всего выделено 8 перечисленных дименсий, причем наличие депрессии и мании допускается только короткий период времени по сравнению с психотической симптоматикой (в противном случае это противоречит предполагаемому диагнозу из группы шизофренического спектра, за исключением, как уже отмечалось, шизоаффективного расстройства).
Вообще выраженность и длительность наблюдающейся симптоматики во многом определяет отнесение заболевания к определенной диагностической категории DSM-5
[3, 10]. Так, для постановки диагноза «кратковременное психотическое расстройство» необходимо наличие как минимум одного из перечисленных ключевых для данного раздела (за исключением негативной симптоматики) проявлений болезни (пункт «А») длительностью от 1 дня до 1 мес с полным восстановлением после купирования психопатологической симптоматики уровня социального функционирования пациента [10].
Шизофреноформное расстройство требует наличия не менее 2 критериев из пункта «А» (одним из них в обязательном порядке должен быть либо бред, либо галлюцинации, либо дезорганизованная речь) длительностью от 1 до 6 мес [10]9. При этом наряду с благоприятными вариантами исходов допускаются и неблагоприятные. В части случаев, когда длительность заболевания еще не превышает
6 мес, но заметной тенденции к улучшению не наблюдается, допускается использование данного диагноза как предварительного (после 6 мес болезни можно будет выставить диагноз «шизофрения»).
Количественные критерии используются и при диагностике «бредового расстройства»: при наличии монотематического (или политематического) бреда, продолжительность которого составляет не менее 1 мес, полностью (или практически полностью) отсутствуют другие критерии пункта «А» для шизофрении (при выявлении галлюцинаций они должны обнаруживать тематическую связь с бредом и не доминировать в клинической картине). Вне бредовых переживаний функционирование больных существенно не страдает, а поведение не выглядит «странным» или «необычным». Аффективная симптоматика (маниакальные или депрессивные эпизоды) если и выявляется, то ее длительность должна быть короче продолжительности бреда. Однако в подразделе «другие уточненные психотические расстройства и расстройства шизофренического спектра» предусмотрена возможность наличия в этих случаях и более длительных аффективных фаз («бред, существенно перекрывающийся с аффективным эпизодом»).
Персистирующие слуховые галлюцинации, существующие вне другой психотической симптоматики, также выделены отдельно в рамках подраздела «другие уточненные психотические расстройства и расстройства шизофренического спектра» [10]. Там же присутствует и диагноз «мягкий психотический синдром» (МПС), в рамках которого отмечается субпсихотическая симптоматика, по своей тяжести и длительности не достигающая уровня развернутого психоза, соответствующего критериям, описанным выше.
Включение данного диагноза в классификацию вызвал бурную дискуссию о целесообразности его выделения. Отмечается, что МПС «начал свою карьеру» как «синдром риска развития психоза» (СРРП) уже на раннем этапе разработки DSM-5, являясь реакцией на интенсивные исследования «продромальной шизофрении» [22]. Его критики указывали на недостаточную валидность СРРП, подчеркивая, что лишь у относительно ограниченного числа лиц с подобной симптоматикой она развивается в «полноценный» психоз (при длительности наблюдения 3 года – 36%; 95% доверительный интервал 29,6–42,5 [цит. по 29])10. Это, с их точки зрения, приводит к излишнему стигматизированию пациентов и избыточной терапии [22].
Однако, учитывая довольно высокую распространенность подобных состояний (болезненность в общей популяций составляет около 5%, хотя большинство из таких лиц не ищут помощи и оказываются вне поля зрения специалистов [29]), а также тот факт, что текущее состояние этих пациентов требует не только профилактики развития развернутого психоза и его неблагоприятных исходов, но и лечения возникающих уже на данном этапе проблем, данный диагноз был включен в классификацию, изменив название на МПС [11, 22, 29]. При этом отмечается, что требуется его дальнейшее изучение, поскольку выборка проведенных полевых исследований оказалась недостаточной для определения его надежности, обусловив тем самым включение описания данного расстройства только в секцию III (приложение) DSM-5 [6, 13, 25].
Предлагаются следующие критерии для диагностики МПС [21, 29]: наличие как минимум одного из перечисленных психопатологических расстройств (бред/бредовые идеи, галлюцинации/нарушения восприятия, дезорганизованная речь/нарушения коммуникации), проявляющихся в мягкой форме, однако их выраженность и частота возникновения должны обусловливать клиническую значимость. Описанные проявления должны появиться или ухудшиться в течение последнего года и быть представлены не реже 1 раза в неделю на протяжении последнего месяца. Симптоматика должна вызывать дискомфорт и/или дезадаптировать пациента или его официального представителя, что заставляет их искать помощи. При этом проявления заболевания не обусловлены другими состояниями, описанными в DSM-5, включая расстройства, связанные со злоупотреблением психоактивными веществами, а психоз ранее никогда не выявлялся. Кроме того, следует учитывать, что у таких пациентов нередко отмечается симптоматика, отнесенная к другим рубрикам DSM-5 (наиболее часто депрессивные и тревожные расстройства, а также злоупотребление психоактивными веществами) и требующая соответствующего внимания и терапии [25, 29].
Обсуждение
Как уже отмечалось, принятие DSM-5 сопровождалось бурной дискуссией, временами с полярными оценками – от полного одобрения до достаточно резкой критики. Это представляется вполне естественным: на данном этапе развития психиатрической науки трудно себе представить классификацию, которая устроила бы всех. Тем не менее, учитывая влияние, которое оказывает DSM на психиатрию, нельзя ограничиться формальным ее принятием как руководство к исполнению, без подробного анализа основных ее положений и осознания их последствий для повседневной практики и научных исследований.
Такой анализ с разбором достоинств и слабых сторон раздела DSM-5, посвященного диагностике психозов, в первую очередь осуществлен самими разработчиками [3, 6, 13, 25, 26]. Подчеркивается, что настоятельная необходимость подготовки новой классификации обусловлена накоплением за прошедшие 20 лет с момента принятия предшествующей версии (DSM-IV) новых знаний в области психиатрии, особенно в нейробиологии. При этом отмечается, что имеющиеся в настоящий момент данные не позволяют радикально изменить классификацию, и она является в значительной степени консервативной. Сделанные изменения направлены преимущественно на увеличение надежности и большую валидность выделенных диагностических категорий, строгость критериев диагностики с более отчетливым и понятным разграничением различных диагностических рубрик.
Кроме того, в очередной раз указывается на недостаточность категориального и необходимость более широкого внедрения дименсионального подхода к диагностике (фактически разработчиками DSM-5 предложен смешанный вариант с использованием и того и другого). В целом отмечается в определенной степени переходный характер данной классификации с надеждой на решение существующих проблем в будущей DSM-6.
Оценивая обсуждаемую классификацию, следует отметить ее «атеоретичность», которую она унаследовала от DSM-IV (что, впрочем, характерно и для МКБ-10 и, по-видимому, сохранится в МКБ-1111) [20]. Хотя авторы и декларировали «появление новых знаний», аргументируя необходимость обновления DSM, они, эти знания, фактически не нашли отражения в содержании новой версии, в которой практически полностью отсутствуют ссылки на какие-либо нейробиологические данные, связанные с развитием заболевания [17]12. Более того, по мнению M.Maj [17], определенные различия между DSM-5 и проектом МКБ-11 порождают сомнения в их научной обоснованности. В частности, как отмечается автором, предлагаемые периоды оценки симптоматики (нед, мес, 6 мес и т.п.), как правило, не имеют под собой какого-либо эмпирического обоснования. Однако в результате этого в DSM-5 появляются диагнозы, отсутствующие в МКБ-10 и, по-видимому, в будущей МКБ-11 (например, шизофреноформное расстройство).
При внимательном рассмотрении дифференциации диагностических категорий в разделе «Психозы» DSM-5 оказывается, что едва ли не ведущим принципом в этом отношении является количественный: для постановки диагноза необходим определенный набор признаков, наблюдающихся с определенной частотой на протяжении определенного периода времени; при этом количественное определение тяжести расстройств является вспомогательным и приводится лишь в приложении, но на него возлагаются серьезные надежды как на фактор, с которым связан дальнейший прогресс диагностики [13]. Изменение этих количественных показателей (даже при идентичной симптоматике) приводит к изменению диагноза («мягкое психотическое расстройство» – кратковременное психотической расстройство – шизофреноформное психотическое расстройство – шизофрения)13.
Таким образом, в DSM-5 происходит дальнейшее ограничение возможности постановки диагноза «шизофрения»14. Данный бывший ранее «ключевым» диагноз не вынесен в название рубрики (судя по имеющимся публикациям, сделано это вполне осознанно и целенаправленно [13]). Более того, по мнению ряда авторов [14], само название данного диагноза является устаревшим и требующим замены, в том числе и в значительной степени в связи с его стигматизацией (при этом трудно согласиться с утверждением, что оно не отражает сути болезни, в том числе в связи с результатами нейробиологических исследований [14]: именно нейровизуализационные данные демонстрируют структурно-функциональную рассогласованность различных отделов головного мозга [15]). Однако даже те, кто предпочитает другое название, уверены, что данное заболевание представляет собой клиническую реальность [13].
Вместе с тем при использовании DSM-5 (впрочем, как и DSM-IV) диагноз «шизофрения» фактически может устанавливаться только в случаях с наиболее тяжелыми проявлениями заболевания: как правило, необходимо большее (по сравнению с другими диагнозами, присутствующими в данном разделе классификации) количество «психотических дименсий», их большая длительность, наличие более выраженной негативной симптоматики и функционального снижения. Подобные требования объясняются отмечаемым при таком подходе увеличением надежности диагностики, однако скорее всего это доказательство является статистическим артефактом: любое отсечение крайних значений, в данном случае наиболее легких (для шизофрении) или, наоборот, тяжелых (для других диагнозов) вариантов течения заболевания делает выборку более гомогенной.
При этом, насколько можно судить исходя из современного уровня знаний, отсутствуют какие-либо убедительные причины (кроме предубеждения в отношении диагноза шизофрении) считать, что для данного заболевания характерны только тяжелые формы с неблагоприятным исходом, – утверждение, которое не находит подтверждения в общей медицине (для подавляющего большинства болезней обычно описаны как неблагоприятные варианты течения, так и легкие формы; при этом даже для наиболее тяжелых заболеваний, как правило, полностью не исключается потенциальная возможность выздоровления).
Ограничения, касающиеся постановки диагноза «шизофрения», проявляются также в удалении из классификации форм заболевания. В качестве одного из обоснований данного шага приводится относительно низкая частота установления некоторых из них, однако этот исключительно статистический аргумент едва ли является весомым – в общей медицине вызывало бы большое удивление требование удалить из классификации редкие варианты болезней. Разработчики DSM-5, понимая необходимость дифференцированного описания клинической картины заболеваний, возлагают большие надежды на дименсиональный подход [13], однако, как показывает практика, ни в повседневной работе врача-психиатра, ни в большинстве исследований он, как правило, не используется и клинические детали просто игнорируются.
Это особенно критично в случае «негативной шизофрении» (простой формы), принципиально отличающейся по патогенетическим механизмам и, соответственно, эффективности применения современных антипсихотиков от «позитивной» [4, 8]. В DSM-5, однако, при диагностике делается упор на позитивную симптоматику (необходимо наличие хотя бы одного из первых трех признаков критерия «А» – бред, галлюцинации, дезорганизованная речь), что практически полностью исключает возможность диагностирования заболевания в случаях «бедной симптомами шизофрении» – эти пациенты оказываются вообще вне диагностических рамок, поскольку позитивная симптоматика у них отсутствует или выражена в минимальной степени, не достигающей уровня, необходимого для определения развернутого психоза.
Безусловно, можно понять логику разработчиков
DSM-5, которые с учетом современного уровня знаний в отношении этиологии и патогенеза шизофрении, при отсутствии достоверных биомаркеров стремились ограничить постановку данного диагноза только «достоверными» случаями с наибольшей выраженностью психопатологических расстройств и отсутствием любых других возможных причин (даже иногда не вполне убедительных) развития «шизофреноподобного психоза». Однако в реальности эти ограничения могут негативно сказываться на решении многих важных практических вопросов и исследовательских задач.
Аналогичная и даже еще более остро стоящая проблема касается МПС. При обсуждении его включения в DSM-5 обращалось внимание, что, кроме потенциальной стигматизации таких пациентов и, как утверждалось, относительно низкой вероятности развития у них развернутого психоза в ближайшие 1–3 года, практически отсутствуют убедительно доказанные (полученные в результате качественно выполненных рандомизированных контролируемых исследований) способы лечения МПС [5], в связи с чем некоторыми авторами вообще высказываются сомнения в целесообразности в этих случаях назначения терапии (по крайней мере, назначения антипсихотиков, как считается, стигматизирующих пациентов и обладающих сравнительно высоким риском развития побочных эффектов) [22].
Таким образом, исходя из представленной точки зрения, серьезно обсуждается вопрос об отказе пациентам в предоставлении психиатрической помощи, даже несмотря на наличие у них мягкой психотической симптоматики, имеющей клиническую значимость и вызывающей дискомфорт или дезадаптирующей, что обусловливает поиск этой помощи. При этом основные критерии МПС предложены достаточно произвольно (отсутствуют какие-либо убедительные доказательства обоснованности используемой интенсивности и частоты возникновения симптоматики), что, безусловно, может сказываться на принятии решения о назначении лечения.
Вообще с введением в практику DSM-5 возникает ряд организационно-терапевтических проблем [20]. Например, изменятся ли терапевтические подходы у одного и того же больного в связи с изменением классификации и постановкой ему другого диагноза? Можно ли препарат, показанный, согласно инструкции, для лечения шизофрении, применять для терапии другого психоза? Как лечить «новые» диагнозы? Необходимо ли фармацевтическим компаниям получать новые лицензии в связи с изменением классификации?
Возникает также вопрос, в какой степени DSM-5 является диагностическим инструментом, определяющим терапевтическую тактику? Действительно, одно и то же лекарство может быть одобрено для терапии различных диагностических категорий (многие антипсихотики – не только для лечения шизофрении, но и биполярного расстройства, а некоторые из них – в качестве дополнительной к антидепрессантам терапии большого депрессивного расстройства), а сходные состояния, но в рамках разных диагнозов лечатся разными группами препаратов (депрессии при большом депрессивном расстройстве и биполярном расстройстве) [9].
Более того, больным, имеющим один и тот же диагноз, могут назначаться лекарства из разных групп (например, для лечения биполярной мании – атипичные антипсихотики или препараты лития, вальпроевой кислоты и другие нормотимики). Препараты, входящие в одну и ту же группу (например, антипсихотики), нередко обладают в значительной степени различающейся нейромедиаторной активностью. Исследования показывают, что многие состояния, обнаруживающие различные клинико-психопатологические проявления, могут иметь некоторые общие механизмы патогенеза, а разные психотропные средства обладают многочисленными неспецифическими эффектами, позволяющими их использовать для лечения различных психических расстройств [9]. В связи с этим различные классы психотропных препаратов (например, антидепрессанты и антипсихотики) все в большей степени утрачивают свою специфичность в отношении их использования для лечения строго определенных психических расстройств.
Впрочем, не исключено, что отмеченные особенности объясняются тем, что в разные диагностические рубрики по формальным признакам классифицированы заболевания, имеющие одну и ту же природу, и наоборот: один и тот же диагноз получают пациенты, сущность заболевания которых различается. Так, некоторые авторы указывают на опасность, состоящую в воплощении гипотетических конструкций психических расстройств вследствие операционализации психиатрической диагностики и, как результат, возможной потери психопатологических знаний [20].
Как отмечает M.Maj [17], в DSM-5 (как и в DSM-IV) определение состояния в значительной степени указывает, чем данное заболевание не является (симптоматика развивается не вследствие соматических причин или злоупотребления психоактивными веществами, не на фоне расстройства настроения), а не на то, что оно собой представляет, причем основные критерии диагностики не являются узко специфичными и могут наблюдаться в том числе и при расстройствах, отнесенных в другие разделы классификации.
Более того, изменения, внесенные в DSM-5, даже усилили по сравнению с DSM-IV этот недостаток: психотическая симптоматика (нередко сходной психопатологической структуры и различающаяся лишь по удельному весу и последовательности возникновения отдельных проявлений) помимо собственно раздела «психозы» диагностируется и в других рубриках, причем не только при биполярном и депрессивном расстройствах, но и, например, в случаях обсессивно-компульсивного и дисморфофобического расстройств. Все это заставляет некоторых авторов [17] даже высказывать сомнения, что «консервативные» критерии DSM-5 закладывают прочную основу для будущих исследований.
Выход из данной ситуации видится в более дифференцированном рассмотрении особенностей психопатологической симптоматики и ее течения при проведении научных исследований. В частности, указывается, что динамика клинических проявлений заболевания может быть сопоставлена с динамикой нейробиологических изменений, выявляемых, в частности, с помощью методов нейровизуализации [20]. Подчеркивается, что необходимо учитывать интенсивность и конфигурацию симптомов, а также последовательность их возникновения и косиндромальность (причем не только «поперечную», но и «продольную», т.е. учитывающую этапность развития) [20].
В этой связи чрезвычайно значимым представляется вывод о сохраняющейся важной роли в психиатрии дифференцирующего психопатологического подхода [20]. При этом необходимо максимально избегать произвольности субъективных оценок с возможно более полным, конкретным и дифференцированным16 описанием имеющейся симптоматики и ее динамики (как в рамках текущего
обострения, так и заболевания в целом). Разработчики DSM-5 видят решение данной проблемы в использовании дименсиональной оценки состояния больных [13]. Кроме того, определенные возможности предоставляет имеющаяся в данной классификации возможность уточнения этапа заболевания – обострения (впервые возникшего или повторного) и ремиссии (полной или частичной). Однако при всей очевидной полезности данных сведений они не в полной мере могут характеризовать состояние пациентов и, таким образом, страдают определенной ограниченностью.
В связи с этим представляется полезной приведенная ниже многоосевая структура описания клинического состояния больных шизофренией и расстройствами шизофренического спектра. В ее основе лежат две основные характеристики (текущее психическое состояние и динамика заболевания), каждая из которых имеет свою сложную организацию (см. рисунок).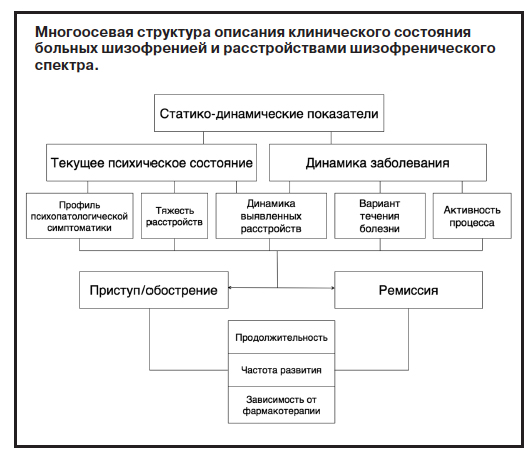
Определение текущего психического состояния может основываться как на категориальном, так и дименсиональном подходе17. Однако чрезвычайно важным является максимально полное и дифференцированное описание имеющихся расстройств (как с качественной, так и с количественной точек зрения), а не только констатация наличия бреда, галлюцинаций, дезорганизации мышления
и пр.; относительно немногочисленные имеющиеся в этом отношении исследования позволяют предполагать определенные связи нарушений нейронального функционирования в различных отделах головного мозга с особенностями психопатологической симптоматики [24]. Хотя эти данные нельзя назвать до конца убедительными, они не могут быть безапелляционно отвергнуты и, безусловно, нуждаются в дальнейшем изучении.
Еще одной характеристикой, которая требует отражения при описании текущего психического состояния, является динамика его развития и устойчивость/изменчивость на момент обследования.
Динамический аспект также чрезвычайно важен и применительно к заболеванию в целом: недостаточно только констатировать, является ли первичным или повторным данный приступ, необходимо описание варианта течения заболевания. Возможная неустойчивость данного показателя с течением времени не может служить аргументом для его игнорирования, наоборот, это может отражать важные аспекты происходящих нейробиологических изменений. В этом же ключе следует рассматривать и оценку активности процесса (фаза активного течения, регредиентности, стабилизации), которая также может изменяться в разные периоды болезни (например, однонаправленная динамика с постепенным затуханием активности или волнообразная с чередованием сгущения частоты и выраженности приступов/обострений и их урежения с менее глубоким уровнем расстройств).
При этом характеристики ремиссий должны быть не менее важным аспектом анализа как в повседневной практической деятельности, так и научных исследованиях. Существенным является не только факт наличия или отсутствия в их структуре остаточной симптоматики (как предусмотрено в DSM-5), но и ее психопатологический профиль, выраженность различных компонентов, развитие при разных вариантах течения и фазах активности заболевания.
В частности, сопоставление этих показателей в ремиссии и при развитии приступа/обострения заболевания может оказаться полезным для определения изменений в интенсивности нейробиологических нарушений, выявленных у этих больных.
Относительно немногочисленные нейробиологические исследования, выполненные с учетом подробного анализа статики и динамики психических расстройств (их тяжести, длительности и частоты обострений на протяжении значительного периода времени), демонстрируют обнадеживающие результаты в отношении прогресса понимания патологических процессов, связанных с различными клиническими проявлениями шизофрении [1, 2]. Данный подход (детальное рассмотрение особенностей заболевания, а не только констатация диагноза), безусловно, должен быть закреплен в классификации, которая только в этом случае может считаться отражающей интересы клинической психиатрии в повседневной практике и при проведении научных исследований.
Сведения об авторе
Шмуклер Александр Борисович – д-р мед. наук, проф., гл. науч. сотр. отд-ния внебольничной психиатрии и организации психиатрической помощи МНИИП Минздрава РФ. E-mail: ashmukler@yandex.ru
Ключевые слова: DSM-5, шизофрения, шизоаффективное расстройство, расстройства шизофренического спектра, психоз.
Current approaches to the diagnosis of schizophrenia and schizophrenia spectrum disorders (DSM-5 concept)
A.B.Shmukler
Moscow Research Institute of Psychiatry, Ministry of Health
Summary. The article presents the diagnostic criteria for schizophrenia and schizophrenia-spectrum disorders based on the DSM-5. Carried out a detailed critical analysis of their main provisions. The approach based on the multi-structure description of the clinical status of patients.
Key words: DSM-5, schizophrenia, schizoaffective disorder, schizophrenia spectrum disorders, psychosis.
В мае 2013 г. после предшествовавшей бурной дискуссии была опубликована новая классификация психических расстройств Американской психиатрической ассоциации DSM-5 [10]. Учитывая, что большинство осуществленных ранее крупных международных исследований были выполнены на основе предыдущих версий данной классификации (DSM-IV и DSM-IV-TR), а также значительное влияние, которое, как правило, оказывает DSM на содержание раздела, посвященного психическим и поведенческим расстройствам Международной классификации болезней (МКБ) Всемирной организации здравоохранения, разработка очередной версии (МКБ-11) которой должна быть завершена в ближайшие годы, чрезвычайно важным представляется анализ нововведений, присутствующих в DSM-5.
Подобный анализ, касающийся диагностики шизофрении и расстройств шизофренического спектра, был осуществлен на основе ряда публикаций, авторы которых активно принимали участие в подготовке DSM-5, поясняя свою позицию на страницах периодических изданий.
В одной из последних работ, посвященных данному вопросу [27], прослеживается эволюция диагностических концепций в отношении шизофрении, представленных в 6 предшествующих версиях DSM (DSM-I 1952 г., DSM-II 1968 г., DSM-III 1980 г., DSM-III-R 1987 г., DSM-IV 1994 г., DSM-IV-TM 2000 г.). Авторы указывают, что во всех случаях в основе классификаций лежали три основных источника: положения о снижении волевых побуждений, хроническом течении и неблагоприятном исходе Э.Крепелина в сочетании с рассмотрением в качестве ключевых расстройств «расщепления» психических процессов и негативной симптоматики Е.Блейлера, а также присущих больным проявлений «искажения реальности» или позитивной симптоматики К.Шнайдера. Однако в разное время каждому из трех подходов придавалось разное значение. Так, в DSM-I и DSM-II основное внимание уделялось негативной симптоматике и нарушениям межличностных отношений, что, по мнению авторов, приводило к существенным расхождениям в диагностике в США, с одной стороны, и Великобритании (и, вероятно, еще в большей степени в континентальной Европе) – с другой.
С целью в большей степени унифицировать диагностику в DSM-III были введены операциональные критерии, позволившие сузить диагностические требования до наличия хронического течения и неблагоприятного исхода заболевания при придании особого статуса симптомам первого ранга К.Шнайдера. В дальнейших версиях DSM эта тенденция претерпела умеренное развитие с отказом от требования обязательности начала заболевания в возрасте до 45 лет и включением в диагностические критерии негативной симптоматики.
На основе анализа ряда исследований отмечается, что DSM-IV оказалась клинически полезной и достаточно валидной [27]. Соответственно, разработчики DSM-5 придерживались консервативного подхода: изменения вносились, если они улучшали указанные характеристики или способствовали большему соответствию МКБ1. Основные недостатки DSM-IV, которые, по мнению разработчиков [25], были устранены в DSM-5, состоят в следующем:
1) нечеткие границы между шизоаффективным расстройством и шизофренией;
2) различающиеся определения и противоречивые трактовки кататонии в отдельных разделах классификации;
3) некорректное описание клинической гетерогенности шизофрении;
4) ложная коморбидность бредового и обсессивно-компульсивного расстройств;
5) низкая надежность и диагностическая стабильность шизоаффективного расстройства;
6) придание несоответствующей значимости (в смысле их диагностической ценности) некоторым симптомам первого ранга К.Шнайдера («нелепый» бред и «особые» характеристики галлюцинаций).
Однако в целом подчеркивается, что основные критерии диагностики шизофрении и расстройств шизофренического спектра, присутствующие в DSM-IV, сохранились и в DSM-5 при наличии умеренных изменений, состоящих, по мнению авторов, в некотором упрощении и учете новых данных о природе заболевания, появившихся за последние два десятилетия. Преемственность подходов, в частности, проявляется в том, что в большинстве случаев, в которых диагноз шизофрении был бы поставлен (или не поставлен) по DSM-IV, он будет поставлен (или, соответственно, исключен) и по DSM-5 [26, 27].
Переходя к собственно анализу разработанной классификации, в первую очередь следует перечислить диагностические категории, присутствующие в разделе «Шизофренический спектр и другие психотические расстройства» [10]:
• шизотипическое (личностное) расстройство2;
• бредовое расстройство;
• кратковременное психотическое расстройство;
• шизофреноформное расстройство;
• шизофрения;
• шизоаффективное расстройство;
• психотическое расстройство, обусловленное злоупотреблением психоактивными веществами;
• психотическое расстройство вследствие других медицинских состояний;
• кататония, связанная с психическими расстройствами;
• кататония вследствие других медицинских состояний;
• кататония без дополнительных уточнений;
• другие уточненные заболевания шизофренического спектра и психотические состояния;
• заболевания шизофренического спектра и психотические состояния без дополнительных уточнений.
Хотя в названии рубрики отсутствует диагноз «шизофрения» (разработчиками даже подчеркивается ее «сознательно менее выделяющаяся позиция» [13]), тем не менее подавляющая часть публикаций, обсуждающая этот раздел классификации, посвящена именно данному диагнозу. Шесть критериев диагностики, принятых в DSM-IV, сохранились и в DSM-5, за исключением небольших изменений в пунктах «A» и «F» [27]. В пункте «А» в обеих классификациях перечислены расстройства (бред, галлюцинации, дезорганизация речи, например соскальзывание или инкогеренция), в выраженной степени дезорганизованное или кататоническое поведение, негативная симптоматика), которые должны проявляться значительную часть времени на протяжении 1 мес (допускается более короткий срок в случае успешной терапии).
Для постановки диагноза необходимо наличие не менее двух из перечисленных пяти проявлений, причем в отличие от DSM-IV в DSM-5 исключение из этого требования не делается в случаях «нелепого» содержания бреда, комментирующих галлюцинаций, а также диалога «голосов»
(в DSM-IV достаточно только одного такого признака).
В качестве обоснования подобного уточнения подчеркивается, что в проведенных на протяжении ряда лет исследованиях специфичность этих симптомов «первого ранга» выявить не удалось, а их лечение не отличается от терапии другой галлюцинаторно-бредовой симптоматики. При этом отмечается, что данное изменение сколько-нибудь существенным образом на постановку диагноза не повлияет, поскольку менее чем у 2% больных шизофрения диагностируется по DSM-IV только на основе наличия «нелепого» бреда и «специфических» галлюцинаций [25, 27].
Еще одним отличием пункта «А» в DSM-5 является указание, что как минимум одно из перечисленных проявлений заболевания должно относиться к первым трем из них (бред, галлюцинации или дезорганизованная речь) [25, 27].
Четвертый признак из пункта «А» («в выраженной степени дезорганизованное или кататоническое поведение») занимает несколько особое положение. Дело в том, что кататония, являясь, согласно DSM-5, одним из возможных проявлений шизофрении, в то же время выделена в отдельную диагностическую рубрику, размещенную в этом же разделе («Шизофренический спектр и другие психотические расстройства») [10]. При этом специально подчеркивается, что кататония не рассматривается как независимый класс болезней, являясь вторичным состоянием, которое может наблюдаться при различных психических и соматических болезнях (например, при церебральном дефиците фолатов, редких аутоиммунных и паранеопластических заболеваниях) [10, 28]. При психических болезнях в DSM-5 наличие кататонической симптоматики допускается при расстройствах шизофренического спектра (помимо шизофрении приводятся еще 4 диагноза: кратковременное психотическое расстройство, шизофреноформное психотическое расстройство, шизоаффективное расстройство, психотическое расстройство, обусловленное злоупотреблением психоактивными веществами), а также при заболеваниях из других рубрик – нарушениях нейроразвития, биполярном или депрессивном расстройствах.
Данный диагноз устанавливается при наличии 3 из 12 «психомоторных» нарушений (ступор, каталепсия, восковая гибкость, мутизм, негативизм, застывание, манерность, стереотипии, возбуждение, гримасничанье, эхолалия, эхопраксия). При наличии кататонической симптоматики она дополнительно кодируется как коморбидная: например, «кататония, связанная с шизофреноформным расстройством», «кататония, связанная с шизофренией» или «кататония, связанная с шизоаффективным расстройством» и т.п.
Следует также отметить, что в DSM-5 осуществлено «уточнение определения негативной симптоматики» [27], к которой в первую очередь отнесены снижение волевых побуждений и эмоциональной выразительности3 (последнее признано в большей степени соответствующим имеющимся нарушениям по сравнению с «уплощением аффекта», присутствующим в DSM-IV). При этом другая негативная симптоматика (в тексте DSM-5 перечисляются оскудение речи, ангедония и обеднение социальных контактов), хотя и приводится в общей части данного раздела, однако отсутствует среди критериев диагностики шизофрении (из приведенного описания остается не вполне ясным, допускается ли ее рассмотрение в качестве диагностических признаков шизофрении: складывается впечатление, что она, по мнению разработчиков, является лишь «дополнительной» и при отсутствии двух «ключевых» проявлений негативных расстройств не может служить для обоснования диагноза).
Указывается, что при разработке диагностических критериев авторами учитывались многочисленные данные, свидетельствующие о том, что «уменьшение эмоциональной выразительности» (уплощенный аффект/уменьшение выразительности) и «снижение волевых побуждений» (снижение волевых побуждений/обеднение социальных контактов/ангедония) фактически представляют собой две различные дименсии, хотя и высоко коррелирующие друг с другом, но имеющие «дифференцируемую предиктивность» в отношении клинической картины заболевания, его функциональных исходов, когнитивного и эмоционального дефицита, а также нейробиологических нарушений [3, 13]. Однако, несмотря на имеющиеся аргументы, было признано целесообразным объединить указанные 2 группы признаков в один диагностический пункт.
Пункты «В», «С», «D» и «Е» не претерпели изменений по сравнению с DSM-IV. Критерий «В» касается нарушений социально-трудового функционирования: большую часть времени после дебюта заболевания должна наблюдаться дезадаптация по сравнению с доболезненным уровнем в одной или более социальных сферах – трудовой, межличностных отношений, самообслуживания (если дебют заболевания случился в детском или подростковом возрасте, снижение оценивается по сравнению с ожидаемыми показателями в интерперсональной, академической или трудовой сферах)4.
В пункте «С» указывается, что проявления заболевания должны сохраняться на протяжении как минимум 6 мес, причем в этот период должна отмечаться симптоматика, соответствующая критерию «А» (активная фаза), длительность которой составляет не менее 1 мес (при проведении терапии допускается более короткий срок). В продромальный или резидуальный периоды проявления заболевания могут исчерпываться только негативной симптоматикой или другими симптомами, перечисленными в пункте «А», но выраженными в «мягкой» форме.
Пункт «Е» касается исключения из данной рубрики состояний, обусловленных злоупотреблением психоактивными веществами или соматическим заболеванием.
В пункте «D» отмечается, что шизоаффективное расстройство и расстройства настроения рассматриваются вне данной диагностической категории. В этой связи,
по-видимому, следует сделать небольшое отступление от рассмотрения шизофрении в сторону представленных в
DSM-5 критериев диагностики шизоаффективного расстройства, также анализируемых разработчиками на страницах периодической печати. При этом отмечается, что, хотя данная диагностическая категория «закрывает неизбежный и важный пробел в диагностической системе, к сожалению, делает она это не очень хорошо» [18]. Авторы указывают на низкую надежность данного диагноза даже при использовании структурированных диагностических интервью, а также на высокую вероятность его изменения при последующих обследованиях. Кроме того, отмечается, что клиницисты в повседневной практике при поставке диагноза «шизоаффективное расстройство» зачастую игнорируют предложенные диагностические критерии. При этом данный диагноз является весьма востребованным (выставляется почти в 1/3 случаев неаффективных психозов, рассматриваясь как более щадящий по сравнению с шизофренией) [18].
При разработке DSM-5 широко обсуждалось исключение шизоаффективного расстройства из классификации: расстройство настроения в этом случае могло бы стать одной из дименсий при шизофрении и шизофреноформном расстройстве; еще одно предложение предусматривало введение специальной категории для «сосуществующих» психотических состояний и аффективной симптоматики [18]. Однако эти «радикальные» изменения были отвергнуты ввиду отсутствия веских клинических и теоретических доказательств обоснованности подобного пересмотра.
Критерии для постановки диагноза шизоаффективного расстройства по DSM-5 следующие: (А) наличие непрерывного периода заболевания, в течение которого присутствуют признаки большого аффективного расстройства (большой депрессии или мании), сосуществующие с признаками пункта «А» для шизофрении; (В) наличие в течение болезни (в любой период жизни) эпизода продолжительностью не менее 2 нед, когда бред или галлюцинации существуют при отсутствии большого аффективного расстройства (большой депрессии или мании); (С) симптоматика, соответствующая критериям большого аффективного эпизода, присутствует большую часть общей длительности активного и резидуального периода болезни; (D) расстройства не связаны со злоупотреблением психоактивными веществами или не обусловлены другой патологией.
В целом по сравнению с предшествующими версиями в DSM-5 более строго определен критерий «С»: для постановки диагноза аффективная симптоматика, выраженность которой соответствует степени, достаточной для диагностики эпизода расстройства настроения, должна присутствовать по меньшей мере половину общей длительности заболевания, начиная от дебюта первого психоза и включая продромальную и резидуальные фазы. Таким образом, в DSM-5 данный диагноз устанавливается не столько на основе наличия в текущем приступе сосуществующей психотической и аффективной симптоматики, сколько с учетом анализа всего периода заболевания, начиная с его первых проявлений и до актуального статуса5.
Возвращаясь к рассмотрению раздела DSM-5, посвященного шизофрении, следует отметить, что при его разработке активно обсуждался вопрос о включении в диагностические критерии нарушений когнитивных функций
[3, 27]. Несмотря на наличие богатого материала, касающегося проявлений нейрокогнитивного дефицита у больных шизофрений, данное предложение было отклонено, как отмечалось, преимущественно в связи с отсутствием достоверных данных, позволяющих дифференцировать когнитивную дисфункцию при данном заболевании и ряде других расстройств6. Тем не менее в специальной секции, посвященной оценке тяжести выявляемого дефицита, приводится градация выраженности когнитивных нарушений, что, как отмечается, даже при отсутствии специального нейропсихологического тестирования может быть клинически полезным7.
Еще одно серьезное изменение, внесенное разработчиками в DSM-5, касается исключения из классификации форм заболевания. Подчеркивается [27], что сомнения в необходимости выделения клинических субтипов шизофрении (дезорганизованная, кататоническая, параноидная и недифференцированные формы) возникали и ранее ввиду их низкой надежности, неустойчивости данных диагнозов с течением времени и незначительной прогностической ценности. Однако в DSM-IV они присутствовали «вследствие прочных клинических традиций» [27]. Проведенные с тех пор исследования, по мнению авторов, не смогли подтвердить «полезность» выделения форм шизофрении.
Так, обзор 24 публикаций, описывающих 38 «анализов», выполненных на основе изучения 28 когорт пациентов, не позволил подтвердить концепцию наличия «субтипов» при данном заболевании (R.Linscott и соавт., 2010; цит. по [27]). Более того, кататоническая и дезорганизованная формы заболевания на практике диагностировались лишь у небольшого числа больных (согласно имеющимся данным не более чем в 1–3% случаев). Указывается [27], что исследователям не удалось найти различий в особенностях течения и реакции на терапию при сравнении этих вариантов заболевания. В результате в DSM-5 вместо деления на формы введены «психопатологические дименсии», что, по мнению разработчиков, должно лучше описывать гетерогенность заболевания и являться более полезным в клиническом отношении, способствуя осуществлению терапии, основанной «на измерении».
Кроме того, нельзя не сказать о попытке рассмотрения заболевания в динамическом аспекте (данный подход предлагается разработчиками DSM-5 к применению практически во всем разделе, посвященном шизофреническому спектру и другим психотическим расстройствам), но только при длительности заболевания не менее 1 года [10]. В этом отношении выделяются следующие позиции:
1) первый эпизод, текущее острое состояние;
2) первый эпизод, частичная ремиссия;
3) первый эпизод, полная ремиссия;
4) повторный эпизод (как минимум второй), текущее острое состояние;
5) повторный эпизод, частичная ремиссия;
6) повторный эпизод, полная ремиссия;
7) непрерывное течение;
8) без дополнительных уточнений.
Тяжесть расстройств оценивается применительно к «ключевой» симптоматике (бред, галлюцинации, дезорганизация речи, дезорганизованное поведение, негативная симптоматика), а также к когнитивным нарушениям, депрессии и мании по 5-балльной шкале: от 0 до 4, где 0 – отсутствие проявлений, а 4 – их значительная выраженность (в секции III8 приводится описание опорных признаков диагностики, на основе которых выносится заключение о выраженности соответствующих нарушений) [3, 10].
Таким образом, всего выделено 8 перечисленных дименсий, причем наличие депрессии и мании допускается только короткий период времени по сравнению с психотической симптоматикой (в противном случае это противоречит предполагаемому диагнозу из группы шизофренического спектра, за исключением, как уже отмечалось, шизоаффективного расстройства).
Вообще выраженность и длительность наблюдающейся симптоматики во многом определяет отнесение заболевания к определенной диагностической категории DSM-5
[3, 10]. Так, для постановки диагноза «кратковременное психотическое расстройство» необходимо наличие как минимум одного из перечисленных ключевых для данного раздела (за исключением негативной симптоматики) проявлений болезни (пункт «А») длительностью от 1 дня до 1 мес с полным восстановлением после купирования психопатологической симптоматики уровня социального функционирования пациента [10].
Шизофреноформное расстройство требует наличия не менее 2 критериев из пункта «А» (одним из них в обязательном порядке должен быть либо бред, либо галлюцинации, либо дезорганизованная речь) длительностью от 1 до 6 мес [10]9. При этом наряду с благоприятными вариантами исходов допускаются и неблагоприятные. В части случаев, когда длительность заболевания еще не превышает
6 мес, но заметной тенденции к улучшению не наблюдается, допускается использование данного диагноза как предварительного (после 6 мес болезни можно будет выставить диагноз «шизофрения»).
Количественные критерии используются и при диагностике «бредового расстройства»: при наличии монотематического (или политематического) бреда, продолжительность которого составляет не менее 1 мес, полностью (или практически полностью) отсутствуют другие критерии пункта «А» для шизофрении (при выявлении галлюцинаций они должны обнаруживать тематическую связь с бредом и не доминировать в клинической картине). Вне бредовых переживаний функционирование больных существенно не страдает, а поведение не выглядит «странным» или «необычным». Аффективная симптоматика (маниакальные или депрессивные эпизоды) если и выявляется, то ее длительность должна быть короче продолжительности бреда. Однако в подразделе «другие уточненные психотические расстройства и расстройства шизофренического спектра» предусмотрена возможность наличия в этих случаях и более длительных аффективных фаз («бред, существенно перекрывающийся с аффективным эпизодом»).
Персистирующие слуховые галлюцинации, существующие вне другой психотической симптоматики, также выделены отдельно в рамках подраздела «другие уточненные психотические расстройства и расстройства шизофренического спектра» [10]. Там же присутствует и диагноз «мягкий психотический синдром» (МПС), в рамках которого отмечается субпсихотическая симптоматика, по своей тяжести и длительности не достигающая уровня развернутого психоза, соответствующего критериям, описанным выше.
Включение данного диагноза в классификацию вызвал бурную дискуссию о целесообразности его выделения. Отмечается, что МПС «начал свою карьеру» как «синдром риска развития психоза» (СРРП) уже на раннем этапе разработки DSM-5, являясь реакцией на интенсивные исследования «продромальной шизофрении» [22]. Его критики указывали на недостаточную валидность СРРП, подчеркивая, что лишь у относительно ограниченного числа лиц с подобной симптоматикой она развивается в «полноценный» психоз (при длительности наблюдения 3 года – 36%; 95% доверительный интервал 29,6–42,5 [цит. по 29])10. Это, с их точки зрения, приводит к излишнему стигматизированию пациентов и избыточной терапии [22].
Однако, учитывая довольно высокую распространенность подобных состояний (болезненность в общей популяций составляет около 5%, хотя большинство из таких лиц не ищут помощи и оказываются вне поля зрения специалистов [29]), а также тот факт, что текущее состояние этих пациентов требует не только профилактики развития развернутого психоза и его неблагоприятных исходов, но и лечения возникающих уже на данном этапе проблем, данный диагноз был включен в классификацию, изменив название на МПС [11, 22, 29]. При этом отмечается, что требуется его дальнейшее изучение, поскольку выборка проведенных полевых исследований оказалась недостаточной для определения его надежности, обусловив тем самым включение описания данного расстройства только в секцию III (приложение) DSM-5 [6, 13, 25].
Предлагаются следующие критерии для диагностики МПС [21, 29]: наличие как минимум одного из перечисленных психопатологических расстройств (бред/бредовые идеи, галлюцинации/нарушения восприятия, дезорганизованная речь/нарушения коммуникации), проявляющихся в мягкой форме, однако их выраженность и частота возникновения должны обусловливать клиническую значимость. Описанные проявления должны появиться или ухудшиться в течение последнего года и быть представлены не реже 1 раза в неделю на протяжении последнего месяца. Симптоматика должна вызывать дискомфорт и/или дезадаптировать пациента или его официального представителя, что заставляет их искать помощи. При этом проявления заболевания не обусловлены другими состояниями, описанными в DSM-5, включая расстройства, связанные со злоупотреблением психоактивными веществами, а психоз ранее никогда не выявлялся. Кроме того, следует учитывать, что у таких пациентов нередко отмечается симптоматика, отнесенная к другим рубрикам DSM-5 (наиболее часто депрессивные и тревожные расстройства, а также злоупотребление психоактивными веществами) и требующая соответствующего внимания и терапии [25, 29].
Обсуждение
Как уже отмечалось, принятие DSM-5 сопровождалось бурной дискуссией, временами с полярными оценками – от полного одобрения до достаточно резкой критики. Это представляется вполне естественным: на данном этапе развития психиатрической науки трудно себе представить классификацию, которая устроила бы всех. Тем не менее, учитывая влияние, которое оказывает DSM на психиатрию, нельзя ограничиться формальным ее принятием как руководство к исполнению, без подробного анализа основных ее положений и осознания их последствий для повседневной практики и научных исследований.
Такой анализ с разбором достоинств и слабых сторон раздела DSM-5, посвященного диагностике психозов, в первую очередь осуществлен самими разработчиками [3, 6, 13, 25, 26]. Подчеркивается, что настоятельная необходимость подготовки новой классификации обусловлена накоплением за прошедшие 20 лет с момента принятия предшествующей версии (DSM-IV) новых знаний в области психиатрии, особенно в нейробиологии. При этом отмечается, что имеющиеся в настоящий момент данные не позволяют радикально изменить классификацию, и она является в значительной степени консервативной. Сделанные изменения направлены преимущественно на увеличение надежности и большую валидность выделенных диагностических категорий, строгость критериев диагностики с более отчетливым и понятным разграничением различных диагностических рубрик.
Кроме того, в очередной раз указывается на недостаточность категориального и необходимость более широкого внедрения дименсионального подхода к диагностике (фактически разработчиками DSM-5 предложен смешанный вариант с использованием и того и другого). В целом отмечается в определенной степени переходный характер данной классификации с надеждой на решение существующих проблем в будущей DSM-6.
Оценивая обсуждаемую классификацию, следует отметить ее «атеоретичность», которую она унаследовала от DSM-IV (что, впрочем, характерно и для МКБ-10 и, по-видимому, сохранится в МКБ-1111) [20]. Хотя авторы и декларировали «появление новых знаний», аргументируя необходимость обновления DSM, они, эти знания, фактически не нашли отражения в содержании новой версии, в которой практически полностью отсутствуют ссылки на какие-либо нейробиологические данные, связанные с развитием заболевания [17]12. Более того, по мнению M.Maj [17], определенные различия между DSM-5 и проектом МКБ-11 порождают сомнения в их научной обоснованности. В частности, как отмечается автором, предлагаемые периоды оценки симптоматики (нед, мес, 6 мес и т.п.), как правило, не имеют под собой какого-либо эмпирического обоснования. Однако в результате этого в DSM-5 появляются диагнозы, отсутствующие в МКБ-10 и, по-видимому, в будущей МКБ-11 (например, шизофреноформное расстройство).
При внимательном рассмотрении дифференциации диагностических категорий в разделе «Психозы» DSM-5 оказывается, что едва ли не ведущим принципом в этом отношении является количественный: для постановки диагноза необходим определенный набор признаков, наблюдающихся с определенной частотой на протяжении определенного периода времени; при этом количественное определение тяжести расстройств является вспомогательным и приводится лишь в приложении, но на него возлагаются серьезные надежды как на фактор, с которым связан дальнейший прогресс диагностики [13]. Изменение этих количественных показателей (даже при идентичной симптоматике) приводит к изменению диагноза («мягкое психотическое расстройство» – кратковременное психотической расстройство – шизофреноформное психотическое расстройство – шизофрения)13.
Таким образом, в DSM-5 происходит дальнейшее ограничение возможности постановки диагноза «шизофрения»14. Данный бывший ранее «ключевым» диагноз не вынесен в название рубрики (судя по имеющимся публикациям, сделано это вполне осознанно и целенаправленно [13]). Более того, по мнению ряда авторов [14], само название данного диагноза является устаревшим и требующим замены, в том числе и в значительной степени в связи с его стигматизацией (при этом трудно согласиться с утверждением, что оно не отражает сути болезни, в том числе в связи с результатами нейробиологических исследований [14]: именно нейровизуализационные данные демонстрируют структурно-функциональную рассогласованность различных отделов головного мозга [15]). Однако даже те, кто предпочитает другое название, уверены, что данное заболевание представляет собой клиническую реальность [13].
Вместе с тем при использовании DSM-5 (впрочем, как и DSM-IV) диагноз «шизофрения» фактически может устанавливаться только в случаях с наиболее тяжелыми проявлениями заболевания: как правило, необходимо большее (по сравнению с другими диагнозами, присутствующими в данном разделе классификации) количество «психотических дименсий», их большая длительность, наличие более выраженной негативной симптоматики и функционального снижения. Подобные требования объясняются отмечаемым при таком подходе увеличением надежности диагностики, однако скорее всего это доказательство является статистическим артефактом: любое отсечение крайних значений, в данном случае наиболее легких (для шизофрении) или, наоборот, тяжелых (для других диагнозов) вариантов течения заболевания делает выборку более гомогенной.
При этом, насколько можно судить исходя из современного уровня знаний, отсутствуют какие-либо убедительные причины (кроме предубеждения в отношении диагноза шизофрении) считать, что для данного заболевания характерны только тяжелые формы с неблагоприятным исходом, – утверждение, которое не находит подтверждения в общей медицине (для подавляющего большинства болезней обычно описаны как неблагоприятные варианты течения, так и легкие формы; при этом даже для наиболее тяжелых заболеваний, как правило, полностью не исключается потенциальная возможность выздоровления).
Ограничения, касающиеся постановки диагноза «шизофрения», проявляются также в удалении из классификации форм заболевания. В качестве одного из обоснований данного шага приводится относительно низкая частота установления некоторых из них, однако этот исключительно статистический аргумент едва ли является весомым – в общей медицине вызывало бы большое удивление требование удалить из классификации редкие варианты болезней. Разработчики DSM-5, понимая необходимость дифференцированного описания клинической картины заболеваний, возлагают большие надежды на дименсиональный подход [13], однако, как показывает практика, ни в повседневной работе врача-психиатра, ни в большинстве исследований он, как правило, не используется и клинические детали просто игнорируются.
Это особенно критично в случае «негативной шизофрении» (простой формы), принципиально отличающейся по патогенетическим механизмам и, соответственно, эффективности применения современных антипсихотиков от «позитивной» [4, 8]. В DSM-5, однако, при диагностике делается упор на позитивную симптоматику (необходимо наличие хотя бы одного из первых трех признаков критерия «А» – бред, галлюцинации, дезорганизованная речь), что практически полностью исключает возможность диагностирования заболевания в случаях «бедной симптомами шизофрении» – эти пациенты оказываются вообще вне диагностических рамок, поскольку позитивная симптоматика у них отсутствует или выражена в минимальной степени, не достигающей уровня, необходимого для определения развернутого психоза.
Безусловно, можно понять логику разработчиков
DSM-5, которые с учетом современного уровня знаний в отношении этиологии и патогенеза шизофрении, при отсутствии достоверных биомаркеров стремились ограничить постановку данного диагноза только «достоверными» случаями с наибольшей выраженностью психопатологических расстройств и отсутствием любых других возможных причин (даже иногда не вполне убедительных) развития «шизофреноподобного психоза». Однако в реальности эти ограничения могут негативно сказываться на решении многих важных практических вопросов и исследовательских задач.
Аналогичная и даже еще более остро стоящая проблема касается МПС. При обсуждении его включения в DSM-5 обращалось внимание, что, кроме потенциальной стигматизации таких пациентов и, как утверждалось, относительно низкой вероятности развития у них развернутого психоза в ближайшие 1–3 года, практически отсутствуют убедительно доказанные (полученные в результате качественно выполненных рандомизированных контролируемых исследований) способы лечения МПС [5], в связи с чем некоторыми авторами вообще высказываются сомнения в целесообразности в этих случаях назначения терапии (по крайней мере, назначения антипсихотиков, как считается, стигматизирующих пациентов и обладающих сравнительно высоким риском развития побочных эффектов) [22].
Таким образом, исходя из представленной точки зрения, серьезно обсуждается вопрос об отказе пациентам в предоставлении психиатрической помощи, даже несмотря на наличие у них мягкой психотической симптоматики, имеющей клиническую значимость и вызывающей дискомфорт или дезадаптирующей, что обусловливает поиск этой помощи. При этом основные критерии МПС предложены достаточно произвольно (отсутствуют какие-либо убедительные доказательства обоснованности используемой интенсивности и частоты возникновения симптоматики), что, безусловно, может сказываться на принятии решения о назначении лечения.
Вообще с введением в практику DSM-5 возникает ряд организационно-терапевтических проблем [20]. Например, изменятся ли терапевтические подходы у одного и того же больного в связи с изменением классификации и постановкой ему другого диагноза? Можно ли препарат, показанный, согласно инструкции, для лечения шизофрении, применять для терапии другого психоза? Как лечить «новые» диагнозы? Необходимо ли фармацевтическим компаниям получать новые лицензии в связи с изменением классификации?
Возникает также вопрос, в какой степени DSM-5 является диагностическим инструментом, определяющим терапевтическую тактику? Действительно, одно и то же лекарство может быть одобрено для терапии различных диагностических категорий (многие антипсихотики – не только для лечения шизофрении, но и биполярного расстройства, а некоторые из них – в качестве дополнительной к антидепрессантам терапии большого депрессивного расстройства), а сходные состояния, но в рамках разных диагнозов лечатся разными группами препаратов (депрессии при большом депрессивном расстройстве и биполярном расстройстве) [9].
Более того, больным, имеющим один и тот же диагноз, могут назначаться лекарства из разных групп (например, для лечения биполярной мании – атипичные антипсихотики или препараты лития, вальпроевой кислоты и другие нормотимики). Препараты, входящие в одну и ту же группу (например, антипсихотики), нередко обладают в значительной степени различающейся нейромедиаторной активностью. Исследования показывают, что многие состояния, обнаруживающие различные клинико-психопатологические проявления, могут иметь некоторые общие механизмы патогенеза, а разные психотропные средства обладают многочисленными неспецифическими эффектами, позволяющими их использовать для лечения различных психических расстройств [9]. В связи с этим различные классы психотропных препаратов (например, антидепрессанты и антипсихотики) все в большей степени утрачивают свою специфичность в отношении их использования для лечения строго определенных психических расстройств.
Впрочем, не исключено, что отмеченные особенности объясняются тем, что в разные диагностические рубрики по формальным признакам классифицированы заболевания, имеющие одну и ту же природу, и наоборот: один и тот же диагноз получают пациенты, сущность заболевания которых различается. Так, некоторые авторы указывают на опасность, состоящую в воплощении гипотетических конструкций психических расстройств вследствие операционализации психиатрической диагностики и, как результат, возможной потери психопатологических знаний [20].
Как отмечает M.Maj [17], в DSM-5 (как и в DSM-IV) определение состояния в значительной степени указывает, чем данное заболевание не является (симптоматика развивается не вследствие соматических причин или злоупотребления психоактивными веществами, не на фоне расстройства настроения), а не на то, что оно собой представляет, причем основные критерии диагностики не являются узко специфичными и могут наблюдаться в том числе и при расстройствах, отнесенных в другие разделы классификации.
Более того, изменения, внесенные в DSM-5, даже усилили по сравнению с DSM-IV этот недостаток: психотическая симптоматика (нередко сходной психопатологической структуры и различающаяся лишь по удельному весу и последовательности возникновения отдельных проявлений) помимо собственно раздела «психозы» диагностируется и в других рубриках, причем не только при биполярном и депрессивном расстройствах, но и, например, в случаях обсессивно-компульсивного и дисморфофобического расстройств. Все это заставляет некоторых авторов [17] даже высказывать сомнения, что «консервативные» критерии DSM-5 закладывают прочную основу для будущих исследований.
Выход из данной ситуации видится в более дифференцированном рассмотрении особенностей психопатологической симптоматики и ее течения при проведении научных исследований. В частности, указывается, что динамика клинических проявлений заболевания может быть сопоставлена с динамикой нейробиологических изменений, выявляемых, в частности, с помощью методов нейровизуализации [20]. Подчеркивается, что необходимо учитывать интенсивность и конфигурацию симптомов, а также последовательность их возникновения и косиндромальность (причем не только «поперечную», но и «продольную», т.е. учитывающую этапность развития) [20].
В этой связи чрезвычайно значимым представляется вывод о сохраняющейся важной роли в психиатрии дифференцирующего психопатологического подхода [20]. При этом необходимо максимально избегать произвольности субъективных оценок с возможно более полным, конкретным и дифференцированным16 описанием имеющейся симптоматики и ее динамики (как в рамках текущего
обострения, так и заболевания в целом). Разработчики DSM-5 видят решение данной проблемы в использовании дименсиональной оценки состояния больных [13]. Кроме того, определенные возможности предоставляет имеющаяся в данной классификации возможность уточнения этапа заболевания – обострения (впервые возникшего или повторного) и ремиссии (полной или частичной). Однако при всей очевидной полезности данных сведений они не в полной мере могут характеризовать состояние пациентов и, таким образом, страдают определенной ограниченностью.
В связи с этим представляется полезной приведенная ниже многоосевая структура описания клинического состояния больных шизофренией и расстройствами шизофренического спектра. В ее основе лежат две основные характеристики (текущее психическое состояние и динамика заболевания), каждая из которых имеет свою сложную организацию (см. рисунок).

Определение текущего психического состояния может основываться как на категориальном, так и дименсиональном подходе17. Однако чрезвычайно важным является максимально полное и дифференцированное описание имеющихся расстройств (как с качественной, так и с количественной точек зрения), а не только констатация наличия бреда, галлюцинаций, дезорганизации мышления
и пр.; относительно немногочисленные имеющиеся в этом отношении исследования позволяют предполагать определенные связи нарушений нейронального функционирования в различных отделах головного мозга с особенностями психопатологической симптоматики [24]. Хотя эти данные нельзя назвать до конца убедительными, они не могут быть безапелляционно отвергнуты и, безусловно, нуждаются в дальнейшем изучении.
Еще одной характеристикой, которая требует отражения при описании текущего психического состояния, является динамика его развития и устойчивость/изменчивость на момент обследования.
Динамический аспект также чрезвычайно важен и применительно к заболеванию в целом: недостаточно только констатировать, является ли первичным или повторным данный приступ, необходимо описание варианта течения заболевания. Возможная неустойчивость данного показателя с течением времени не может служить аргументом для его игнорирования, наоборот, это может отражать важные аспекты происходящих нейробиологических изменений. В этом же ключе следует рассматривать и оценку активности процесса (фаза активного течения, регредиентности, стабилизации), которая также может изменяться в разные периоды болезни (например, однонаправленная динамика с постепенным затуханием активности или волнообразная с чередованием сгущения частоты и выраженности приступов/обострений и их урежения с менее глубоким уровнем расстройств).
При этом характеристики ремиссий должны быть не менее важным аспектом анализа как в повседневной практической деятельности, так и научных исследованиях. Существенным является не только факт наличия или отсутствия в их структуре остаточной симптоматики (как предусмотрено в DSM-5), но и ее психопатологический профиль, выраженность различных компонентов, развитие при разных вариантах течения и фазах активности заболевания.
В частности, сопоставление этих показателей в ремиссии и при развитии приступа/обострения заболевания может оказаться полезным для определения изменений в интенсивности нейробиологических нарушений, выявленных у этих больных.
Относительно немногочисленные нейробиологические исследования, выполненные с учетом подробного анализа статики и динамики психических расстройств (их тяжести, длительности и частоты обострений на протяжении значительного периода времени), демонстрируют обнадеживающие результаты в отношении прогресса понимания патологических процессов, связанных с различными клиническими проявлениями шизофрении [1, 2]. Данный подход (детальное рассмотрение особенностей заболевания, а не только констатация диагноза), безусловно, должен быть закреплен в классификации, которая только в этом случае может считаться отражающей интересы клинической психиатрии в повседневной практике и при проведении научных исследований.
Сведения об авторе
Шмуклер Александр Борисович – д-р мед. наук, проф., гл. науч. сотр. отд-ния внебольничной психиатрии и организации психиатрической помощи МНИИП Минздрава РФ. E-mail: ashmukler@yandex.ru
Список исп. литературыСкрыть список1. Andreasen NC, Nopoulos P, Magnotta V et al. Progressive brain change in schizophrenia: a prospective longitudinal study of first-episode schizophrenia. Biol Psychiat 2011; 70: 672–9.
2. Andreasen NC, Liu D, Ziebell S et al. Relapse duration, treatment intensity, and brain tissue loss in schizophrenia. A prospective longitudinal MRI study. Am J Psychiat 2013; 170: 609–15.
3. Barch DM, Bustillo J, Gaebel W et al. Logic and justification for dimensional assessment of symptoms and related clinical phenomena in psychosis. Relevance to DSM-5. Schizophr Res 2013. http://dx.doi.org/10.1016/j.schres.2013.04.027
4. Carpenter WT, Heinrichs DW, Wagman AM. Deficit and nondeficit forms of schizophrenia: the concept. Am J Psychiat 1988; 145: 578–83.
5. Carpenter WT, van Os J. Should attenuated psychosis syndrome be a DSM-5 diagnosis? Am J Psychiat 2011; 168: 460–3.
6. Carpenter WT, Tandon R. Psychotic disorders in DSM-5. Summary of changes. Asian J Psychiat 2013; 6: 266–8.
7. Cosgrove VE, Suppes T. Informing DSM-5: biological boundaries between bipolar I disorder, schizoaffective disorder, and schizophrenia. BMC Med 2013; 11: 128–34.
8. Crow TJ. The two-syndrome concept: origins and current status. Schizophr Bull 1985; 11 (3): 471–86.
9. Dean ChE. Psychopharmacology: a house divided. Prog Neuro Psychopharmacol Biol Psychiat 2011; 35: 1–10.
10. Diagnostic and Statistical Manual of Mental Disorders. 5th ed. (DSM-5). Am Psychiat Association. Washington DC 2013.
11. Fusar-Poli P, Borgwardt S, Bechdolf A et al. The psychosis high-risk state. A comprehensive state of the art review. JAMA 2013; 70 (1): 107–20.
12. Gaebel W, Zielasek J, Cleveland H-R. Psychotic disorders in ICD-11. Asian J Psychiat 2013; 6: 263–5.
13. Heckers S, Barch DM, Bustillo J et al. Structure of the psychotic disorders classification in DSM-5. Schizophr Res 2013. http://dx.doi.org/10.1016/j.schres.2013.04.039
14. Keshavan MS, Tandon R, Nasrallah HA. Renaming schizophrenia. Keeping up with the facts. Sch Res 2013; 148: 1–2.
15. Konrad A, Winterer G. Disturbed structural connectivity in schizophrenia primary factor in pathology or epiphenomenon? Schizophr Bull 2008; 34 (1): 72–92.
16. Leslie DL, Mohamed S, Rosenheck RA. Off-label use of antipsychotics medications in the Department of Veterans Affairs Health Care System. Psychiat Serv 2009; 60: 1175–81.
17. Maj M. The DSM-5 approach to psychotic disorders. Is it possible to overcome the «inherent conservative bias»? Schizophr Res 2013. http://dx.doi.org/10.1016/j.schres.2013.06.034
18. Malaspina D, Owen MJ, Heckers S et al. Schizoaffective disorder in the DSM-5. Schizophr Res 2013. http://dx.doi.org/10.1016/ j.schres.2013.04.026
19. Mews MR, Quante A. Comparative efficacy and acceptability of existing pharmacotherapies for delusional disorder: a retrospective case series and review of the literature. J Clin Psychopharmacol 2013; 33 (4): 512–9.
20. Möller H-J. Development of DSM-V and ICD-11: Tendencies and potential of new classifications in psychiatry at the current state of knowledge. Psychiat Clin Neurosci 2009; 63: 595–612.
21. Pagsberg AK. Schizophrenia spectrum and other psychotic disorders. Eur Child Adolesc Psychiat 2013; 22 (Suppl. 1): s3–9.
22. Phillips J. Conceptual issues in the classification of psychosis. Curr Opin Psychiat 2013; 26: 214–8.
23. Russo M, Levine SZ, Demjaha A et al. Association between symptom dimensions and categorical diagnoses of psychosis: a cross-sectional and longitudinal investigation. Schizophrenia Bull 2013. http://doi:10.1093/schbul/sbt055
24. Stephane M. Auditory verbal hallucinations result from combinatoric associations of multiple neural events. Front Hum Neurosci 2013; 7: 239. http://doi:10.3389/fnhum.2013.00239
25. Tandon R. Schizophrenia and other psychotic disorders in DSM-5: Clinical implications of revisions from DSM-IV. Clin Schizophr Related Psychoses 2013; p. 16–9. http://doi:10.3371/CSRP.TA.032513
26. Tandon R, Bruijnzeel D, Rankupalli B. Does change in definition of psychotic symptoms in diagnosis of schizophrenia in DSM-5 affect caseness? Asian J Psychiat 2013; 6: 330–2.
27. Tandon R, Gaebel W, Barch DM et al. Definition and description of schizophrenia in the DSM-5. Schizophr Res 2013. http://dx.doi.org/ 10.1016/j.schres.2013.05.028
28. Tandon R, Heckers S, Bustillo J et al. Catatonia in DSM-5. Schizophr Res 2013. http://dx.doi.org/10.1016/j.schres.2013.04.034
29. Tsuang MT, Van Os J, Tandon R et al. Attenuated psychosis syndrome in DSM-5. Schizophr Res 2013. http://dx.doi.org/10.1016/ j.schres.2013.05.004


