Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№04 2004
Ремиссия: новая цель терапии и новые методы ее оценки №04 2004
В последние несколько лет в психиатрической литературе, посвященной проблемам фармакотерапии, с достаточной очевидностью обозначилась смена воззрений на оценку результатов применения психотропных препаратов. Если попытаться обобщить наблюдающиеся при этом тенденции, то следует указать на три ключевых положения. Во-первых, акцент в изучении психических расстройств переместился с анализа резистентности/хронификации (шизофрении, депрессии и т.д.) к исследованию ремиссии/выздоровления. Эта новая исследовательская задача, во-вторых, стимулировала иные стандарты оценки эффективности психофармакотерапии. Если ранее результативность лечебного воздействия базировалась на дихотомической оценке респондеров и нонреспондеров, то в настоящее время основной характеристикой эффективности терапевтического процесса является достижение ремиссии/выздоровления. Такая смена парадигмы – с преодоления негативных последствий течения (хронификации) или лечения (резистентности) психических расстройств на достижение положительных результатов (ремиссии или выздоровления) – должна восприниматься как позитивно поставленная клиническая задача. Третьим положением, составляющим "ядро" наметившихся перемен, является отход от только измерительного подхода при оценке ремиссии/выздоровления и попытка найти ему адекватную "поддержку" в виде функциональной характеристики состояния пациента, лишь одной из составляющих которой будет являться психометрическая положительная динамика. Эта достаточно сложная задача выявляет появившийся в последние годы и очень важный для российской клинической школы "поворот" от принятой в последнее время регистрации психических расстройств в процессе терапии к клинической оценке состояния больного за этот период. Уже давно отмечено, что, несмотря на необходимость использования стандартизированных шкал при проведении психофармакологических исследований, большая клиническая практика неохотно усваивает количественную оценку психопатологии, возможно, из-за существующей и иногда очень существенной "дыры" между результатами психофармакологических исследований и клинической практики [1]. Такое положение вещей можно рассматривать как конфликт интересов в психофармакотерапии.
К указанной эволюции подходов в определении стандартов результативности фармакотерапевтического воздействия привела прежде всего неудовлетворенность исследователей в использовании психометрических шкал для оценки эффективности лечения. Так, несмотря на появление все новых и новых психотропных препаратов, общая эффективность терапии классическими и современными антидепрессантами, традиционными и атипичными нейролептиками одинакова. Более того, в некоторых исследованиях (III фаза) выявляется отсутствие различий между эффективностью плацебо и антидепрессанта, доказавшего свой терапевтический потенциал на всех предварительных этапах изучения [2]. В некоторых статьях, представляющих результат метаанализа исследований, показано, что из всех учитываемых предикторов эффективности антидепрессантов (около 20 параметров) имеет значение только спонсируемость проведения работы [3].
Существенную роль в формировании новых подходов играла и отмечаемая многими авторами диссоциация между показателями психометрических шкал и оценкой более интегративных характеристик состояния больного, таких как качество жизни, комплаентность, wellbeing, cубъективное самочувствие, тем более что в настоящее время таким характеристикам состояния пациента придается все большее значение. Следует отметить, что сближение психиатрии с общей медициной также внесло свой вклад в изменение традиционных подходов, а именно в соматической медицине целью терапевтического воздействия всегда являлось достижение ремиссии/выздоровления.
Таким образом, новые подходы к оценке терапевтического воздейстия обозначили и новые цели психофармакотерапии: 1) достижение ремиссии/выздоровления; 2) индукция ремиссии ("очищение" ремиссии) или выздоровления; 3) консолидация ремиссии (продление ремиссии, предотвращение рецидива).
Ремиссия (remissio) в соответствии с дефиницией этого слова представляет собой временное ослабление или исчезновение симптомов заболевания. Она может наступить в результате лечения, активации защитных сил организма и в связи со специфическими особенностями развития заболевания. Ремиссия может продолжаться от нескольких дней до нескольких десятилетий, однако не является полным выздоровлением. В этом определении уже заложены основные характеристики и выделяемые соответствующие им варианты ремиссии: полная и частичная, спонтанная и терапевтическая, кратковременная, длительная и пожизненная, стабильная и нестабильная, а также подчеркивается принципиальное отличие ее от выздоровления.
В связи с тем что в соматической медицине достижение ремиссии давно является основным показателем эффективности терапии, ее критерии разработаны почти для каждого соматического заболевания и утверждены соответствующими органами здравоохранения. При этом наряду с клинической оценкой ремиссии дополнительно выделяют параклинические ремиссии, такие как клинико-лабораторная, молекулярная, эндоскопическая, иммунофенотипическая и др., объясняя это возможным присутствием в ремиссии очагов болезни, верифицируемых диагностическими и лабораторными обследованиями. Таким образом, выделяются два типа ремиссии – клиническая, когда в результате лечения исчезают или ослабевают все клинические проявления болезни, и полная, при которой, кроме того, нормализуются и параклинические показатели. Вместе с тем обращают внимание на отсутствие параллелизма между параклиническими находками и самочувствием больного (в отличие от обострения или рецидива), а также на малоинформативность параклинических показателей для определения фазы обострения или ремиссии. Тем самым разработанное в соматической медицине понятие "ремиссия" содержит несколько важных и для психиатрии характеристик – приоритет клинической оценки ремиссии над параклинической (тем более что в психиатрии отсутствуют параклинические стандарты), важность учета самочувствия больного в целом (функциональный диагноз), тесная связь качества ремиссии и дальнейшего течения болезни – чем глубже (полнее) ремиссия, тем реже реци-дивы.
Современное представление о принципах изучения ремиссии, предлагаемое зарубежными авторами, возвращает нас к фундаментальным работам отечественных психиатров. В психиатрической литературе еще 50-х годов прошлого века ремиссия признавалась центральным вопросом клинического изучения психических нарушений, и ей были посвящены монографии [2, 3] и фундаментальные исследования [4]. Несмотря на то что в этих работах ремиссии рассматривались на примере изучения шизофрении, проблемы, которые при этом поднимались, касались не только практических, но и теоретических аспектов, выходящих далеко за пределы одного заболевания. Обращая внимание на условность с общепатологической точки зрения понятий “выздоровление” и “полная ремиссия”, авторы подчеркивали, что выздоровление и ремиссия, являясь видами исхода заболевания, отличаются лишь временн ми характеристиками. При этом из-за почти всегда имеющегося потенциального риска рецидива следует предпочитать термин “ремиссия”. Уже в то время состояние ремиссии характеризовалось авторами не только значительным смягчением и ослаблением симптомов болезни, но и развитием компенсаторных механизмов. При этом как выздоровление, так и ремиссия оценивались исходя из трех критериев – клинического, социального и трудового, которые в настоящее время включаются в рамки функционального диагноза. Например, предложенная Г.Я.Авруцким (1957 г.) трехмерная шкала для оценки ремиссий при шизофрении включала показатели, отражающие степень выраженности психопатологической симптоматики, клинический тип синдрома ремиссии и социальный и трудовой аспект ремиссии.
После обозначения новых целей терапевтического воздействия – ремиссии/выздоровления, вполне обоснованным явился интерес, который проявляют различные авторы к вопросам стандартизации этих состояний. Оценка клинических феноменов, несомненно, является интегральной частью медицины, однако для проведения клинических исследований количественные данные остаются важной составляющей терапевтического результата. Это диктует необходимость унификации и ясности в определении параметров, характеризующих категорию "ответа" на терапию, как можно в большей степени соответствующую клиническому ответу. В настоящее время данные, касающиеся этой проблемы, чрезвычайно противоречивы, требуют специального внимания и обсуждения. Рассмотрим имеющиеся сведения на примере оценки ремиссии и выздоровления при депрессивных расстройствах.
Со времени широкого распространения метрического подхода к оценке психофармакологических исследований при терапии депрессии использовалась шкала НАМD. Эта шкала прошла множество трансформаций и модификаций, включая оригинальную 17-пунктную версию и расширенные 21, 24, 25 и 28 и 32-пунктные. Как писал сам Max Hamilton, "шкала считается заполненной при интервьюировании, и исследователь после полного неструктурированного клинического интервью суммирует его результаты как финальный балл". Излишне говорить, что шкала редко используется в оригинальной транскрипции. Особый интерес представляет тот факт, что шкала была предложена для госпитальных больных (обычно с тяжелой депрессией и меланхолией) и ограничена для использования в амбулаторных случаях. Тем не менее шкала НАМD свыше 40 лет является “золотым стандартом” и основным “инструментом” для оценки динамики депрессии в процессе фармакотерапии, несмотря на то что ее гегемонию пытается "разрушить" шкала MADRS. Различия в этих шкалах касаются симптоматологического перечня, который в шкале НАМD сконцентрирован на соматической тревоге и вегетативной симптоматике, а в шкале MADRS – на психической тревоге и аффекте.
При проведении психофармакотерапии для выявления преимущества антидепрессанта или отсутствие такового перед плацебо обычно используется множество дефиниций для оценки редукции симптоматики. Эти дефиниции представляют собой статистически значимые различия абсолютных значений показателей терапевтической динамики (от фона до конца лечения), так и в большей степени клинически обоснованные определения респондеров, нонреспондеров, парциальных респондеров.
В настоящее время стандартной дефиницией "респонса" является редукция баллов шкалы 50% и более, хотя почему был выбран такой показатель, а не 40% или 70%, остается не ясным. Кроме того, оценка респондеров по наиболее распространенной шкале HAMD упускает некоторые весьма важные нейровегетативные симптомы, не представленные в ее перечне. К ним относятся гиперфагия и гиперсомния.
Это означает, что у больных с депрессией, протекающей с атипичными чертами (атипичная депрессия), наиболее характерные симптомы не оцениваются в фоновом обследовании и не включаются в категорию эффективного ответа (следует отметить высокую распространенность атипичной депрессии, особенно в амбулаторной практике). Более того, при принятой оценке респондеров больные, у которых фоновые показатели составляли, например, 46 и 16 баллов, при достижении в конце исследования показателей в 23 и 8 баллов могут войти в одну группу пациентов с эффективным лечением, что клинически не оправданно.
Альтернативная характеристика респондеров по шкале СGI (очень значительное и значительное улучшение) является более интуитивной и клинически чувствительной. Эта 7-пунктная шкала дает интегративную оценку симптомов и функционирования, описывая общее впечатление без какой-либо ясности в количественной оценке расстройств. Несмотря на очевидное преимущество этой шкалы как более клинически осмысленной и понимаемой врачами-практиками, ее недостатки связаны с трудностью в обобщении результатов, оцениваемых различными врачами, и со слабой дифференцированностью. Например, к респондерам относятся 2 категории больных (с очень значительным и значительным улучшением), к парциальным респондерам – только одна (незначительное улучшение), а к нонреспондерам – уже 4 (без изменений, минимальное ухудшение, значительное ухудшение и очень значительное ухудшение).
Кроме того, представляет значительную трудность, особенно при проведении длительных исследований, сопоставление состояния больных с фоновым (как требует оценка по данной шкале). Нет сомнения, что впечатление от состояния больного в начале исследования ненадолго задерживается в памяти врача и перекрывается последующими визитами.
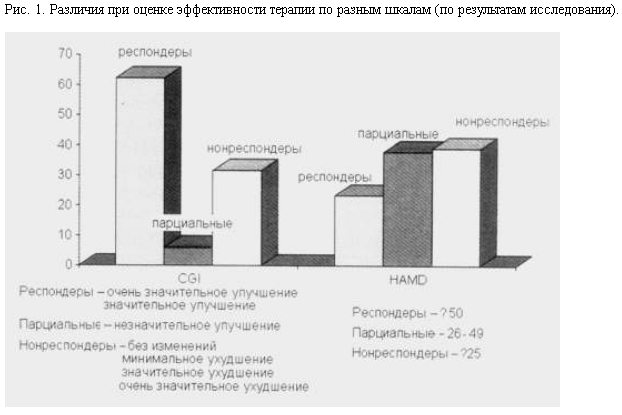
Существующие сегодня операциональные критерии ремиссии волюнтаристичны. Так, ремиссия оценивается при редукции до 7 баллов и менее, иногда до 10 баллов и менее по HAMD [6, 7] или до 9, 10, 12 баллов и менее по MADRS [6–8]. A.Schatzberg [9] наряду с количественными применяет другие критерии, в частности длительность стабилизации состояния. В таком случае, по его мнению, ремиссия может быть оценена только при отсутствии симптомов в течение от 2 нед и более и до 8 мес. При этом автор, пытаясь совместить количественную и клиническую оценки, приводит свое видение проблемы. Так, вводя новую категорию "достаточность симптомов", что соответствует 15 баллам и более по HAMD, "депрессивный эпизод" – продолжительность достаточных симптомов 2 нед и более и выздоровление – отсутствие симптомов 8 мес и более, автор не объясняет, каким образом эти критерии соотносятся, например, с DSM-IV, в которой депрессивный эпизод имеет четкую клиническую характеристику.
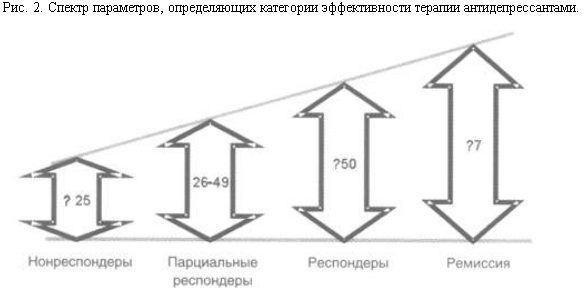
Необходимость стандартизации и дифференциации категорий "ответа" при терапии антидепрессантами с учетом важности констатации ремиссии стимулировала поиск научно обоснованного консенсуса исследователей в определении градаций эффективности терапии. В настоящее время большинством авторов рассматривается целый спектр систематики терапевтического "ответа", который определяет ремиссию как редукцию баллов по шкале HAMD до 7 и менее, респондеров – как 50 и менее, парциальных респондеров – как 26–49 и нонреспондеров – как 25 и менее (рис. 2).
Однако даже при предложенной унификации оценок ремиссии остается нерешенным целый ряд вопросов. Во-первых, является ли ремиссией состояние больного, у которого в день оценки общей эффективности терапии (последний день исследования) депрессивные расстройства практически полностью редуцировались (Ј7 по НАMD), а в предыдущий или на следующий день отмечалась достаточно существенная психопатологическая симптоматика? Не требуется ли для этого вводить какой-то дополнительный критерий, отражающий, например, стабильность полученных результатов? Далее предложенная оценка ремиссии оставляет в неведении, сопровождается ли редукция психопатологических расстройств функциональным улучшением состояния больного? Как хорошо известно, между редукцией симптомов и восстановлением функционирования пациента прямые корреляции могут отсутствовать.
Это тем более так, что функционирование может определяться коморбидной с депрессией симптоматикой (например, соматоформным болевым расстройством), которое не оценивается по шкале НАМD. Кроме того, возможные 7 баллов для диагностики ремиссии могут включать ключевые для диагностики депрессии симптомы (такие как пониженное настроение, суицидальные мысли, идеи виновности и т.д.).
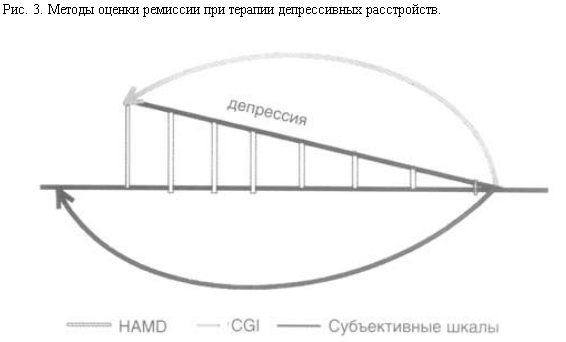
Эти вопросы, оставаясь открытыми, позволяют предложить собственную оценку состояний ремиссии, которая заключается в использовании нескольких шкал (рис. 3), каждая из которых отражает определенные аспекты состояния больного. Этими шкалами являются НАМD, CGI и субъективная шкала (например, Бека). Шкала НАМD предоставляет "покадровую" статическую регистрацию состояния больного. Ее проводит рейтер, а для унификации оценок различными рейтерами необходим тренинг. Шкала CGI позволяет оценить и интегративно состояние пациента, т.е. с учетом коморбидной симптоматики, его субъективных ощущений и функционирования. Ее проводит клиницист. В унификации оценки различными клиницистами в этом случае нет необходимости, так как основное значение имеет сопоставление настоящего (в процессе терапии) состояния больного с фоновым. Субъективная шкала также дает интегративную оценку состояния, но представленную больным. При этом, что особенно важно, изменения в процессе терапии соотносятся не с фоном, а с доболезненным состоянием.
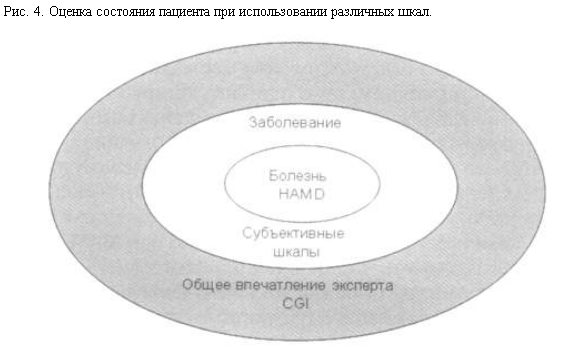
Предложенные методы оценки ремиссии соотносятся с представлением G.Kleiman о принципиальном различии в понятиях "болезнь" и "заболевание", при котором болезнь предполагает необходимое наличие лежащих в ее основе психобиологических механизмов, а заболевание в большей степени относится к субъективному переживанию пациентами имеющихся у них расстройств. Таким образом, шкала НАМD адресована к оценке болезни и ее симптомов, определяющихся соответствующими патогенетическими механизмами, шкала субъективной оценки в большей степени характеризует заболевание пациента, а шкала CGI представляет собой экспертную, но клиническую оценку, составляющей которой является и степень редукции симптоматики, и функционирование, и субъективная оценка (рис. 4).
Список исп. литературыСкрыть список1. Аведисова А.С. Подходы к оценке терапии психотропными препаратами. Психиатрия и психофармакотер. 2004; 1: 3–6.
2. Мосолов С.Н., Костюкова Е.Г., Аведисова А.С. и др. Некоторые методические проблемы клинического изучения антидепрессантов (на примере российского мультицентрового двойного-слепого плацебо-контролируемого исследования ребокситина). В сб.: Некоторые достижения в терапии психических заболеваний. М.: Бином, 2002; 245–56.
3. Freemantle N, Anderson I, Young P. Predictive value of pharmacological activity for the relative efficacy of antidepressant drugs. Brit J Psychiat 2000; 177: 292–302.
4. Зеневич Г.В. Ремиссии при шизофрении. М.: Медицина, 1964.
5. Thase M, Simons A, McGeary J et al. Relapse after cognitive behavioral therapy of depression: potential implication for longer course of treatment. Am J Psychiatry 1998; 50: 97–108.
6. Shelton R. Treatment Options for Refractory Depression. J Clin Psychiatry 1999; 60 (4): 57–31.
7. Anderson Ian M. Drug treatment of depression: reflections on the evidence. Advanc Psychiat Treatment 2003; 9: 11–20.
8. Nierenberg A, Mulroy R. Declaration of treatment failures. Mod. Probl. Pharmacopsychiat 1977; 25: 17–33.
9. Schatzberg A. Time to recovery, chronicity and levels of psychopathology in major depression. Arch Gen Psych 1992; 49: 809–16.

