Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№06 2008
Динамика качества комплаентности у больных шизофренией в ходе длительного сравнительного исследования атипичных и типичных антипсихотиков №06 2008
Номера страниц в выпуске:20-25
Одним из ключевых факторов, влияющих на информативность и достоверность результатов психофармакологических исследований, является тщательное соблюдение всеми участниками процесса, в том числе и больным, всех требований протокола. Это положение настолько очевидно, насколько и трудновыполнимо. По данным ряда авторов [18, 28, 41], от 30 до 80% пациентов не следуют предписанному режиму терапии, что может служить причиной ошибочного вывода об эффектах назначенного препарата. На комплаентность (степень приверженности пациента назначенному лечению) больных шизофренией оказывает влияние много факторов.
Одним из ключевых факторов, влияющих на информативность и достоверность результатов психофармакологических исследований, является тщательное соблюдение всеми участниками процесса, в том числе и больным, всех требований протокола. Это положение настолько очевидно, насколько и трудновыполнимо. По данным ряда авторов [18, 28, 41], от 30 до 80% пациентов не следуют предписанному режиму терапии, что может служить причиной ошибочного вывода об эффектах назначенного препарата.
На комплаентность (степень приверженности пациента назначенному лечению) больных шизофренией оказывает влияние много факторов. Данные исследований указывают на взаимосвязь качества комплаентности с характером психопатологической картины, формой и тяжестью течения заболевания, длительностью периода с момента появления первых симптомов до момента начала терапии, “анамнез характера комплаентности” [13, 31], характер взаимоотношений между лечащим врачом и пациентом, социодемографические показатели (возраст, пол, семейное и социоэкономическое положение), наличие коморбидных с основным заболеванием состояний, из которых на первом месте стоит патологическая зависимость от психоактивных веществ, побочные эффекты препаратов [10, 34, 40].
В сравнительном исследовании T.Van Putten показано, что в психопатологическом статусе упорно некомплаентных больных отказ от приема препарата был проявлением «эго-синтонной аутистической грандиозности “Я” [43]. В другом исследовании [31] отмечено, что на степень комплаентности после выписки из стационара влияет уровень критики. В большей степени для комплаентности имеет значение способность больного распознавать изменения в своем психическом состоянии и оценивать их как “требующие лечения”, чем признание факта наличия психического заболевания. Умение распознать нарастающее неблагополучие облегчает для пациента согласие с необходимостью приема лекарств и позволяет ему оценить их пользу [5, 6, 21, 33]. S.Marder [26] отмечает, что больные, отказывающиеся от лечения антипсихотиками, по сравнению с больными, соглашающимися на лечение, имеют значительно более высокие показатели дезорганизации мышления, эмоциональной отгороженности и необычного содержания мыслей по шкале BPRS. Они более недоверчивы и менее склонны сотрудничать с медицинским персоналом, чаще считают себя “абсолютно здоровыми” и в отношениях проявляют признаки враждебности. Сложные соотношения показателя критики к своему состоянию и комплаентности отмечали многие исследователи. S.Marder [26], J.McEnvoy [27], C.Nageotte [29], изучая комплаентность в период острого состояния, обращают внимание на тесную связь степени комплаентности с качеством критики, в то время как результаты более длительных исследований показывают, что эта связь неоднозначна. Через полгода после выписки из стационара и далее критика перестает играть существенную роль в поддержании комплаентности [23].
По данным некоторых авторов, пациенты с более оптимистичным отношением к результатам терапии и более сотрудничающим поведением были более комплаентны, при этом, что интересно, эти же больные получали более высокие дозы нейролептиков в начальный период стабилизации и имели больше побочных экстрапирамидных эффектов [24, 25, 30, 33].
В исследовании T.Hudson [18], посвященном изучению влияния неблагоприятных обстоятельств на правильность приема лекарств, приводятся результаты корреляционного анализа, в которых показатель нарушения режима терапии был связан с более низким образовательным уровнем больных, более высоким общим показателем шкалы PANSS, большим числом неблагоприятных обстоятельств, препятствующих правильному приему терапии, к которым автор относит убежденность больного в стигме, связанной с фактом приема лекарств, побочные эффекты терапии, “забывчивость” пациента и недостаточную социальную поддержку.
По мнению B.Janssen и соавт., готовность больного соблюдать предписанные правила лечения значительно повышается при улучшении качества взаимодействия больного и врача, врача, родственников больного [20]. Информирование пациентов и их родственников о мотивах и основаниях для тех или иных изменений в терапевтической схеме, упрощение терапевтической схемы, обсуждение соотношения эффективности и побочных эффектов, планирование следующего визита позволяет вовлечь пациента в терапевтический процесс и обеспечить поддержку со стороны родственников больного [3, 4, 11, 12, 33].
Сходного взгляда придерживаются и другие авторы. В исследовании M.Olfson и соавт. [31] показано, что нежелание родственников больного участвовать в терапевтическом процессе в период госпитализации негативно сказывается на качестве его комплаентности после выписки. P.Weiden [44] и соавт. также показали, что при амбивалентном отношении родственников к терапии больного комплаентность последнего существенно снижалась [9, 33, 35, 44].
Данные о влиянии побочных эффектов терапии на комплаентность больных противоречивы. Многие авторы полагают, что выраженность побочных эффектов оказывает наибольшее влияние на соблюдение больным правил приема препарата. Неврологические, эндокринологические и связанные с дисбалансом функций вегетативной нервной системы побочные эффекты значительно ухудшают комплаентность пациентов [17, 37–39, 42]. Однако другие исследователи не обнаружили такой взаимосвязи ни при ретроспективном, ни при проспективном дизайнах исследований [13, 32, 36].
Некоторые авторы обращают внимание на другой аспект побочных эффектов терапии – побочные эффекты, как правило, требуют назначения дополнительных лекарств, а сложные многокомпонентные терапевтические схемы редко полностью соблюдаются пациентами [28]. Упрощение терапевтической схемы и уменьшение тяжести хотя бы неврологических побочных эффектов приводит к существенному улучшению комплаентности, что отмечается при переводе пациента с типичного нейролептика на атипичный [7, 20, 31]. Другие авторы показали, что зависимость комплаентности от свойств препарата, возможно, не так велика. По данным C.Dolder и соавт., к концу годового исследования пациенты, которым были прописаны атипичные препараты, не принимали терапию 4 дня в месяц, в то время как больные, которым были прописаны типичные нейролептики, – 7 дней [8]. Эти различия едва достигают статистической достоверности.
В целом все множество факторов, обусловливающих качество комплаентности, могут быть объединены в три большие группы: 1) отношения между врачом и пациентом, 2) личностные особенности больного и 3) действие препарата.
Целью нашего исследования было выявление зависимости качества комплаентности больных шизофренией, принимающих участие в долгосрочных некоммерческих клинических исследованиях, от типа используемого антипсихотика (т.е. фактора, связанного с препаратом). Мы предполагали, что особенности механизма реализации антипсихотического эффекта и спектра побочных эффектов, связанные с характером нейрохимического действия типичных и атипичных антипсихотиков, могут существенно влиять на длительность участия больных в исследовании, тщательность соблюдения ими требований протокола и, следовательно, на качество получаемой в ходе исследования информации.
Материалы и методы
Работа была выполнена в лаборатории психофармакологии НЦПЗ РАМН в рамках специально разработанной программы в сотрудничестве с ПБ №3 им. Гиляровского и КПБ №14.
В исследование были включены 43 пациента. Все больные подписали специально разработанное для исследования информированное согласие. Случайным образом пациенты были распределены в группу получающих атипичные антипсихотики – группа 1 (25 человек) и в группу больных, получающих традиционные нейролептики – группа 2 (18 человек). Все больные имели подтвержденный диагноз шизофрении параноидной, приступообразно-прогредиентной формы течения по МКБ-10 F20.x1, острого эпизода на момент начала исследования. Клиническое состояние было схожим у всех пациентов и характеризовалось галлюцинаторно-параноидной симптоматикой.
По дизайну исследования на протяжении 7 мес больные регулярно получали антипсихотическую терапию и были обследованы одним и тем же исследователем. Принимали атипичные антипсихотики (оланзапин или клозапин) 25 больных, а типичные нейролептики (галоперидол, трифтазин или клопиксол) 18 больных. Все больные, участвующие в исследовании, получали препараты рутинным образом (через психоневрологические диспансеры, по выписанным рецептам, в стационаре).
Все больные были обследованы с использованием психопатологического, клинического и психометрического методов. Для выполнения работы были разработаны индивидуальные карты больных. Обследование больных проводили первые 10 нед 1 раз в неделю, а затем 1 раз в месяц. В качестве инструмента психометрического обследования были использованы оценочные шкалы PANSS, CGI, адаптированные для изучения качества комплаентности: шкалу CGI-S (выраженность нарушения) использовали для оценки качества комплаентности, где “1” – наиболее высокая степень качества комплаентности (100%), а “7” – полный отказ от терапии и соблюдения требований протокола. В шкале CGI-I (оценка динамики качества комплаентности) “4” означала нулевую точку отсчета (отсутствие изменений), “1” – крайнюю точку положительной динамики, “7” – крайнюю точку отрицательной динамики.
Качество комплаентности мы оценивали по следующим критериям:
• правильность приема препарата (количество, время, кратность, способ и т.д.) по самоотчету пациента, со слов родственников или медицинского персонала и по подсчету количества выписанного и принятого препарата;
• соблюдение общего режима фармакотерапии (прием дополнительной терапии назначенной врачом, самоотмена или самоназначения препаратов больным, изменение доз дополнительной терапии);
• соблюдение режима других процедур исследования (график и время визитов, выполнение условий проведения лабораторных визитов: натощак, забор крови, снятие ЭКГ и т.д., различные дополнительные тестирования и заполнения опросников, информирование врача о госпитализациях, отъезде, отмене визита и т.д.).
Кроме собственно комплаентности, в исследовании учитывали готовность больного по окончании текущего исследования продолжать лечение и участвовать в других исследованиях.
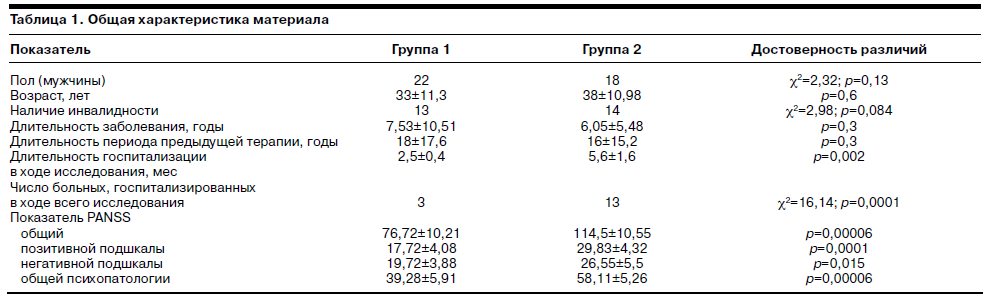
Как видно из табл. 1, группы не различались по основным демографическим показателям, инвалидности, а также по длительности заболевания, длительности периода предыдущей терапии. Несмотря на то что отбор больных в группы производили случайным образом по одинаковым критериям, после обсчета данных оказалось, что в группу больных, получавших традиционную терапию, попали больные с большей тяжестью психопатологических расстройств (см. табл. 1).
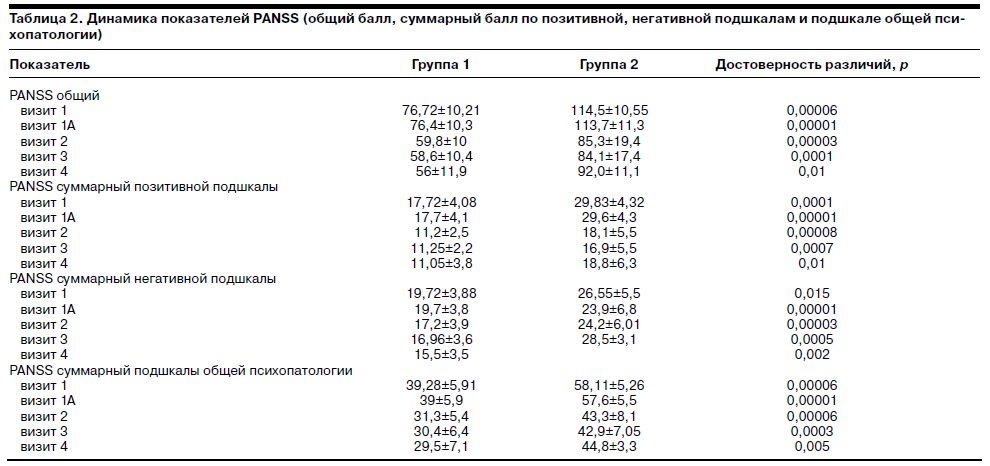
Так как в группе больных, получавших традиционные нейролептики, к концу исследования на 4-м визите осталось всего 5 больных, для этой группы мы произвели вычисления на последнем визите, когда число оставшихся в исследовании было еще достаточным для статистического обсчета. Это был 3-й визит, или конец 3-го месяца терапии. Сравнение проводилось не только между визитом 4 в группе 1 и визитом 4 в группе 2, но и между визитом 4 в группе 1 и визитом 3 в группе 2.
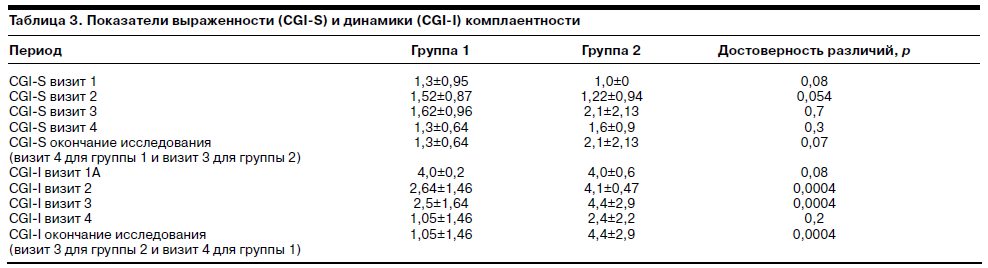
Данные табл. 3 показывают, что выраженность комплаентности не различалась в той и другой группе, однако обнаруживались достоверные различия в динамике этого показателя начиная с 10-й недели терапии.
Побочные эффекты терапии оценивали клинически.
Результаты
В группе больных, получавших традиционные нейролептики (18 человек), только 5 пациентов закончили участие в исследовании, при этом лишь у 2 больных была зарегистрирована комплаентность высокого качества на всем протяжении исследования. Эти 2 больных регулярно наблюдались катамнестически, проявили заинтересованность в продолжении лечения и включились в дальнейшем в другие исследования. Другие 3 пациента этой группы все время исследования находились в стационаре, поэтому их комплаентность в отношении приема препарата была обеспечена опекой и контролем медицинского персонала, однако зарегистрированы мелкие нарушения в выполнении условий протокола и не обнаружена какая-либо заинтересованность в продолжении наблюдения или участии в других исследованиях.
Из этой группы 13 больных выбыли из исследования на различных этапах. Они выполняли условия протокола только в период стационирования. Сразу после выписки они крайне небрежно следовали режиму приема лекарств, хаотически посещали исследователя. Их комплаентность в амбулаторный период исследования расценена как сомнительная. Такие пациенты в ходе исследования воспроизводили привычный для них стереотип: обострение – стационирование – лечение, направленное на контроль психотических симптомов, – выписка – прекращение приема препаратов и контактов с врачом – новое обострение и т.д. Эти больные либо жили в одиночестве, либо имели родственников, мало заинтересованных в их судьбе.
В группе больных, получавших атипичные антипсихотики (25 человек), 21 пациент успешно закончил участие в исследовании. Из закончивших исследование у 14 пациентов качество комплаентности было устойчиво высоким. Эти больные проявили заинтересованность в дальнейшем лечении и позже включились в другие исследования. У 11 пациентов от общего числа больных этой группы в ходе исследования комплаентность на протяжении всего исследования была сомнительной. Из них 3 больных были стационированы в ходе всего исследования, в связи с чем режим приема препарата контролировался медицинским персоналом, но временами отмечены отклонения в следовании условиям протокола: пациенты отказывались от некоторых процедур, связанных с протоколом, или от заполнения опросников. У 7 пациентов обнаружено колебание качества комплаентности на протяжении исследования. У 4 амбулаторных больных комплаентность постепенно улучшалась наряду с улучшением психического состояния, однако заинтересованности в продолжении наблюдения после окончания протокола и участии в других исследованиях эти больные не проявили.
Выбыли преждевременно 4 пациента: 2 пациента по немедицинским причинам – отъезд в другой город, 2 пациента из-за неэффективности, при этом оба были стационированы во время исследования, следовательно, правильность приема ими препарата контролировалась медицинским персоналом.
Из группы получавших атипичные антипсихотики 18 больных жили в семьях. Родственники принимали участие в их жизни, заботились о соблюдении режима приема препаратов.
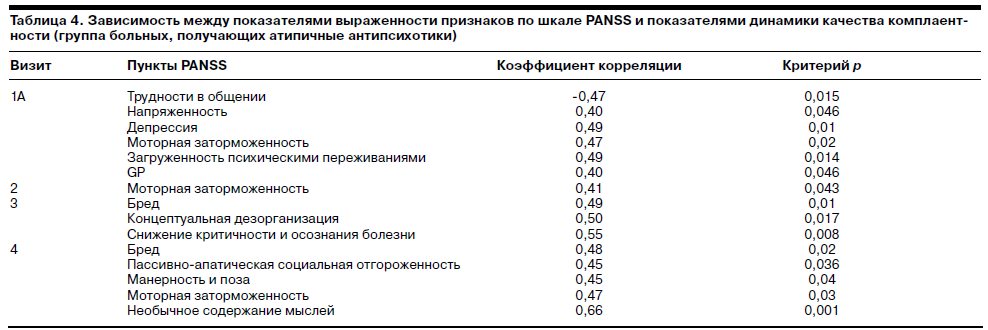
Обнаружились связи между выраженностью отдельных признаков шкалы PANSS и показателем динамики комплаентности по шкале CGI-I только для группы больных, получавших атипичные антипсихотики. Для группы больных, получавших традиционные нейролептики, никаких закономерных связей клинической картины и динамики показателей комплаентности выявить не удалось.
Полученные корреляции указывают на следующие закономерности. Чем лучше были взаимодействия между врачом и пациентом через 1 нед после начала исследования, тем значительнее улучшались показатели комплаентности. Высокий уровень напряженности, депрессивные нарушения, заторможенность и загруженность психотическими переживаниями приводили к отрицательной динамике показателей комплаентности. Все перечисленные признаки относятся к подшкале общей психопатологии PANSS, поэтому неудивительно, что и более высокий общий балл по этой подшкале коррелировал с отрицательной динамикой показателей комплаентности на раннем этапе терапии. Через 2,5 мес лечения, в период выхода из психотического состояния, только тяжесть моторной заторможенности коррелировала с отрицательной динамикой показателей комплаентности. Через полгода после начала исследования отрицательную динамику показателей комплаентности наблюдали у больных с большей выраженностью резидуальных психотических симптомов – бреда и дезорганизации мышления, а также с отсутствием критики к своему состоянию. На этапе завершения исследования отрицательную динамику показателей комплаентности наблюдали у больных с более выраженными резидуальными бредовыми нарушениями, большей социальной пассивностью, манерностью, заторможенностью и необычным содержанием мышления. Иными словами, в самом начале исследования на динамику показателей комплаентности оказывает влияние степень психотической остроты состояния больного, а также депрессивные симптомы. Затем на первый план выходят моторные нарушения, а также признаки недостаточной эффективности препарата в отношении продуктивных расстройств. Интересно отметить, что положительная динамика качества комплаентности обнаруживалась у больных, с которыми, несмотря на признаки психотической остроты состояния, врач мог установить доверительные отношения.
В процессе клинического наблюдения за больными в ходе исследования мы обнаружили, что в ряде случаев при наличии всех формальных признаков комплаентности больных все же нельзя было назвать, в самом деле, комплаентными. Это обнаружилось, когда были проанализированы мотивы комплаентности больных, принимающих участие в исследовании. Оказалось, что у части больных комплаентность не отражала их осознанное согласие выполнять условия протокола и возможности увидеть личную пользу от участия в исследовании.
По сути это были случаи псевдокомплаентности. Часть больных были удовлетворительно комплаентны только в период госпитализации, какой бы длительной она ни была. Здесь комплаентность больных была следствием внешнего контроля за ними и опеки. При расспросе такие пациенты высказывали лишь поверхностные и часто противоречивые суждения о своей болезни, не формировали представления о значении для них факта лечения. Отмечая появление или исчезновение некоторых симптомов, они не связывали изменения в терапии и в своем психическом состоянии. Их самоотчет о побочных и терапевтических эффектах был крайне скуден, фрагментирован, а часто противоречив. Пассивно-подчиняемый стиль поведения таких пациентов в отношении исследовательских процедур и терапии вообще был частным проявлением их общего дефицита инициативы и произвольной активности. После выписки из больницы такие пациенты постепенно переставали соблюдать условия протокола при незначительном ослаблении давления со стороны исследователя.
Другой вид псевдокомплаентности проявлял себя чрезвычайной ригидностью поведения больных в ходе исследования. Такие больные четко и правильно принимали исследуемые лекарства, аккуратно соблюдали график исследования, но при этом любые, даже самые незначительные, изменения режима (гибкий режим дозирования препарата, кратность приема, дополнительные заборы крови или их пропуск, дополнительные визиты или обследования и даже небольшое изменение привычного времени визита) дезорганизовывали поведение пациента и нарушали комплаентность. Складывалось впечатление, что для больного значительно большее значение имеет ритуал и ритм исследовательских процедур, чем смысл происходящего. Такие пациенты также с трудом давали отчет об изменениях в состоянии. Их психический статус в очень большой степени зависел от устойчивости режима, контролируемого извне. Их способ поведения в ходе исследования отражал общую ригидность и стереотипность их образа жизни.
Третий вид псевдокомплаентности обнаруживался у пациентов, участие в исследовании которых обусловливалось их патологическими убеждениями, в некоторых случаях достигающих уровня бредовых идей – особой миссии, жертвы для науки и т.д. У таких пациентов комплаентность как будто парадоксальным образом снижалась параллельно с редукцией психотической симптоматики. Становится понятным, почему в некоторых случаях особенно скрупулезная тщательность соблюдения больным всех предписаний врача оставляла впечатление “недоброкачественного сотрудничества”.
Истинная комплаентность, основанная на осознании и принятии факта психического заболевания, возможности распознать симптомы собственной болезни, неудовлетворенности прежними способами лечения, но понимании необходимости терапии, относительно редко встречалась в начале исследования и формировалась лишь на отдаленных этапах, чаще в группе больных, принимавших атипичные антипсихотики. Такой вид комплаентности формировался только в рамках доверительных устойчивых отношений между пациентом и врачом, которые можно было назвать терапевтическим союзом. Если такое отношение пациента к исследованию появлялось уже на фоне психотической остроты, то впоследствии у большинства формировалась ремиссия хорошего качества. Самоотчет именно этих больных позволял составить представление о новых эффекта исследуемых средств.
Феномен псевдокомплаентности встречался в обеих группах, но чаще обнаруживался в группе больных, принимающих традиционные нейролептики (13 из 18 больных в группе традиционных нейролептиков и 11 из 25 больных в группе атипичных антипсихотиков).
Мы попытались проанализировать и мотивы явной некомплаентности. Оказалось, что в рамках острого психотического состояния нарушение режима терапии и условий протокола является следствием общей дезорганизации психической жизни либо психотических переживаний. Здесь мы не обнаружили различий между группой получавших традиционные нейролептики и группой получавших атипичные антипсихотики.
В группе больных, получавших атипичные антипсихотики, на отдаленных этапах терапии по мере стабилизации психического состояния (редукция продуктивных расстройств, положительная динамика расстройств негативного спектра) качество комплаентности менялось.
В некоторых случаях она становится компонентом более дифференцированного представления пациента о своем заболевании, его начальных и развернутых проявлениях и методах терапии, а также свидетельством формирования общей позиции врача и больного по отношению к происходящим с пациентом процессам и влиянию на них терапевтических воздействий.
В других случаях происходит менее благоприятная динамика. По мере редукции психотической симптоматики, увеличения эмоциональности и улучшения когнитивного функционирования у пациентов смещался центр субъективной обеспокоенности с мешающих ему прежде болезненных проявлений к своему социальному положению, которое переставало удовлетворять больного. Это в свою очередь обусловливало изменение отношения больного к психофармакотерапевтической помощи. Теперь больные значительно более болезненно воспринимали ранее не волнующие их побочные эффекты, такие как дневная седация, увеличение массы тела или снижение либидо. При этом эти нежелательные эффекты терапии не приводили к повышению озабоченности своим здоровьем, но приводили к ощущению собственной неполноценности при строительстве служебных или личных отношений с другими людьми. Часто больные самостоятельно снижали дозу препарата или изменяли режим приема. На этом фоне нередко у пациентов появлялась идея о том, что после длительного лечения антипичными антипсихотиками их психическая болезнь перестала быть хронической и уже не требует постоянной поддерживающей терапии, возможна курсовая терапия – только в случае обострения. Эту идею, как правило, активно поддерживали родственники пациентов. Иногда именно родственники были носителями этих убеждений, больные же подчинялись их давлению. При недостаточно надежном терапевтическом союзе эти идеи не обсуждались с врачом и приводили к неадекватным изменениям терапевтической схемы больным самостоятельно.
У других больных в клинической картине ремиссии на фоне внешне ровного настроения, без нарушения соотношения сна и бодрствования возникали элементы гипоманиакального состояния в виде переоценки собственных ресурсов. Признавая наличие у себя хронического психического заболевания, они выказывали уверенность в том, что сами в силах контролировать проявления психотических симптомов в момент их возникновения, способны справиться с болезненными проявлениями без врачебной помощи. Больные явно переоценивали свои возможности в отношении профессионального роста, формирования и расширения числа и качества социальных контактов, прием же психотропных средств, по мнению больных, тормозил процесс социальной интеграции. Они активно конфронтировали с врачом, отстаивая свои взгляды, а иногда вообще отказывались от помощи врача при некоторой его настойчивости.
У части больных, сохранявших высокую и качественную комплаентность в процессе исследования, после завершения исследования и, следовательно, в ситуации необходимости покупать лекарство самостоятельно, оказывались некомплаентными из-за нарциссического стыда за свою якобы социальную несостоятельность – невозможность приобретения необходимого количества дорогостоящего препарата за свой счет. В связи с такого рода патологическими переживаниями они, не ставя в известность врача, самостоятельно снижали дозу препарата и изменяли режим приема.
Больные, получающие традиционные антипсихотики, чаще были некомплаентны в связи с выраженными экстрапирамидными расстройствами, в частности идеомоторной заторможенностью. Эти пациенты были значительно менее мотивированы к формированию терапевтических отношений с врачом. Как уже упоминалось, здесь часто встречались случаи псевдокомплаентности.
Другой причиной некомплаентности в этой группе больных была сложность терапевтической схемы приема лекарств (кратность приема, необходимость титровать дозу, сочетание с корректорами и другими группами психотропных препаратов). Полное соблюдение режима многократного приема нескольких лекарств в течение дня при отсутствии опекающего лица было невозможно для большинства пациентов. Нарушение же этого режима быстро приводило к новому обострению вскоре после выписки из стационара, новой госпитализации. Только с единичными больными из этой группы удалось установить терапевтический союз, что приводило к значительному улучшению комплаентности. У большинства больных существенной динамики качества комплаентности в ходе исследования в этой группе больных заметить не удалось.
Делать окончательные выводы о связи качества и динамики комплаентности с особенностями действия антипсихотика на основе полученных данных сложно, так как группы различались по таким важным показателям, как тяжесть психопатологических расстройств по психометрической оценке, длительность госпитализации и степень опеки родственников. Выровнять группы по этим показателям в начале исследования не представлялось возможным. Кроме того, среди получавших традиционные нейролептики значительное меньшее число пациентов оставались в исследовании более 3 мес, чем в группе больных, получавших атипичные антипсихотики. Поэтому выводы о динамике качества комплаентности в рамках длительного исследования для этой группы больных значительно менее обоснованы, чем для группы больных, получавших атипичные антипсихотики.
Обсуждение
Наше исследование показало, что комплаентность, или способность и согласие больного соблюдать условия проведения психофармакологического исследования, включая режим терапии, является важной клинической характеристикой психопатологического состояния. Особенности комплаентности наглядно проявляют те аспекты психической жизни больного, которые иногда ускользают из поля зрения клинициста. Паттерны поведения больного в ходе психофармакологического исследования отражают его представления о своем заболевании, способность осознать наличие и динамику выраженности актуальных психических нарушений, степень понимания связи между изменением тяжести психических расстройств и терапией.
Изучение динамики показателей комплаентности дает возможность исследовать изменение в ходе терапии сходства и различия представлений больного и врача о мишенях и эффектах лечения, а также улучшение или ухудшение способности больного передать врачу понятным для последнего образом, т.е. более конвенционально, свои переживания. Это может быть источником дополнительной информации о спектре действия изучаемых лекарственных средств.
В своей статье, посвященной анализу категории комплаентности, А.С.Аведисова и В.И.Бородин отметили, что в изучении комплаентности одно из центральных мест нужно отводить изучению мотивов, которые стоят за согласием или отказом пациента соблюдать предписания врача [1]. Результаты нашего исследования подтвердили эту точку зрения. Оказалось, что сам факт тщательного соблюдения больным условий протокола исследования еще не свидетельствует о комплаентности высокого качества. Важную роль в исследовании комплаентности играет изучение мотивов следования правилам. Иногда формально хорошего качества комплаентность на самом деле является элементом психопатологического образования и не имеет ничего общего с осознанным согласием на лечения и действительным пониманием того, что происходит. Тогда приходится говорить о псевдокомплаентности. Ее динамика отражает динамику общего психического состояния больного: увеличиваясь вместе с ухудшением состояния и уменьшаясь – с улучшением. При формальном учете качества комплаентности это может выглядеть парадоксально, но на самом деле представляется вполне логичным.
Динамика показателей комплаентности неоднозначно связана с выраженностью определяющих клиническое состояние больного психопатологических нарушений. В ряде случаев мы обнаружили существенное рассогласование, когда редукция психотических и дефицитарных симптомов в клинической картине сочеталась с нарастанием влияния на поведение больных в отношении исследования фрагментов аффективных расстройств и личностных нарушений, прежде всего инфантильных и нарциссических проявлений. Неадекватные представления о своих психических ресурсах приводили к снижению комплаентности вплоть до отказа от лекарственного лечения.
При сравнении показателей динамики комплаентности в группах больных, получавших традиционные нейролептики и атипичные антипсихотики, можно заметить, что в последней группе показатель комплаентности значительно более динамичен. В связи с этим на определенных этапах терапии атипичными антипсихотиками наряду с клиническим улучшением и ростом социальных притязаний [2] возрастает опасность нарушения режима приема препарата, что, по мнению некоторых авторов, делает особенно актуальным внедрение в широкую клиническую практику атипичных антипсихотиков в инъекционных пролонгированных лекарственных формах [22].
При длительных, более полугода, исследованиях описанная динамика отношения больного и, что не менее важно, его родственников к терапии атипичными антипсихотиками может являться фактором, искажающим представление об эффективности и переносимости терапии.
Так как при длительных исследованиях в группе пациентов, получающих традиционные нейролептики, комплаентность ниже, чем в группе пациентов, получающих атипичные антипсихотики, то, если речь идет о длительных исследованиях пероральных лекарственных форм, видимо, требуется осторожность при сравнительной оценке эффективности терапии.
На комплаентность (степень приверженности пациента назначенному лечению) больных шизофренией оказывает влияние много факторов. Данные исследований указывают на взаимосвязь качества комплаентности с характером психопатологической картины, формой и тяжестью течения заболевания, длительностью периода с момента появления первых симптомов до момента начала терапии, “анамнез характера комплаентности” [13, 31], характер взаимоотношений между лечащим врачом и пациентом, социодемографические показатели (возраст, пол, семейное и социоэкономическое положение), наличие коморбидных с основным заболеванием состояний, из которых на первом месте стоит патологическая зависимость от психоактивных веществ, побочные эффекты препаратов [10, 34, 40].
В сравнительном исследовании T.Van Putten показано, что в психопатологическом статусе упорно некомплаентных больных отказ от приема препарата был проявлением «эго-синтонной аутистической грандиозности “Я” [43]. В другом исследовании [31] отмечено, что на степень комплаентности после выписки из стационара влияет уровень критики. В большей степени для комплаентности имеет значение способность больного распознавать изменения в своем психическом состоянии и оценивать их как “требующие лечения”, чем признание факта наличия психического заболевания. Умение распознать нарастающее неблагополучие облегчает для пациента согласие с необходимостью приема лекарств и позволяет ему оценить их пользу [5, 6, 21, 33]. S.Marder [26] отмечает, что больные, отказывающиеся от лечения антипсихотиками, по сравнению с больными, соглашающимися на лечение, имеют значительно более высокие показатели дезорганизации мышления, эмоциональной отгороженности и необычного содержания мыслей по шкале BPRS. Они более недоверчивы и менее склонны сотрудничать с медицинским персоналом, чаще считают себя “абсолютно здоровыми” и в отношениях проявляют признаки враждебности. Сложные соотношения показателя критики к своему состоянию и комплаентности отмечали многие исследователи. S.Marder [26], J.McEnvoy [27], C.Nageotte [29], изучая комплаентность в период острого состояния, обращают внимание на тесную связь степени комплаентности с качеством критики, в то время как результаты более длительных исследований показывают, что эта связь неоднозначна. Через полгода после выписки из стационара и далее критика перестает играть существенную роль в поддержании комплаентности [23].
По данным некоторых авторов, пациенты с более оптимистичным отношением к результатам терапии и более сотрудничающим поведением были более комплаентны, при этом, что интересно, эти же больные получали более высокие дозы нейролептиков в начальный период стабилизации и имели больше побочных экстрапирамидных эффектов [24, 25, 30, 33].
В исследовании T.Hudson [18], посвященном изучению влияния неблагоприятных обстоятельств на правильность приема лекарств, приводятся результаты корреляционного анализа, в которых показатель нарушения режима терапии был связан с более низким образовательным уровнем больных, более высоким общим показателем шкалы PANSS, большим числом неблагоприятных обстоятельств, препятствующих правильному приему терапии, к которым автор относит убежденность больного в стигме, связанной с фактом приема лекарств, побочные эффекты терапии, “забывчивость” пациента и недостаточную социальную поддержку.
По мнению B.Janssen и соавт., готовность больного соблюдать предписанные правила лечения значительно повышается при улучшении качества взаимодействия больного и врача, врача, родственников больного [20]. Информирование пациентов и их родственников о мотивах и основаниях для тех или иных изменений в терапевтической схеме, упрощение терапевтической схемы, обсуждение соотношения эффективности и побочных эффектов, планирование следующего визита позволяет вовлечь пациента в терапевтический процесс и обеспечить поддержку со стороны родственников больного [3, 4, 11, 12, 33].
Сходного взгляда придерживаются и другие авторы. В исследовании M.Olfson и соавт. [31] показано, что нежелание родственников больного участвовать в терапевтическом процессе в период госпитализации негативно сказывается на качестве его комплаентности после выписки. P.Weiden [44] и соавт. также показали, что при амбивалентном отношении родственников к терапии больного комплаентность последнего существенно снижалась [9, 33, 35, 44].
Данные о влиянии побочных эффектов терапии на комплаентность больных противоречивы. Многие авторы полагают, что выраженность побочных эффектов оказывает наибольшее влияние на соблюдение больным правил приема препарата. Неврологические, эндокринологические и связанные с дисбалансом функций вегетативной нервной системы побочные эффекты значительно ухудшают комплаентность пациентов [17, 37–39, 42]. Однако другие исследователи не обнаружили такой взаимосвязи ни при ретроспективном, ни при проспективном дизайнах исследований [13, 32, 36].
Некоторые авторы обращают внимание на другой аспект побочных эффектов терапии – побочные эффекты, как правило, требуют назначения дополнительных лекарств, а сложные многокомпонентные терапевтические схемы редко полностью соблюдаются пациентами [28]. Упрощение терапевтической схемы и уменьшение тяжести хотя бы неврологических побочных эффектов приводит к существенному улучшению комплаентности, что отмечается при переводе пациента с типичного нейролептика на атипичный [7, 20, 31]. Другие авторы показали, что зависимость комплаентности от свойств препарата, возможно, не так велика. По данным C.Dolder и соавт., к концу годового исследования пациенты, которым были прописаны атипичные препараты, не принимали терапию 4 дня в месяц, в то время как больные, которым были прописаны типичные нейролептики, – 7 дней [8]. Эти различия едва достигают статистической достоверности.
В целом все множество факторов, обусловливающих качество комплаентности, могут быть объединены в три большие группы: 1) отношения между врачом и пациентом, 2) личностные особенности больного и 3) действие препарата.
Целью нашего исследования было выявление зависимости качества комплаентности больных шизофренией, принимающих участие в долгосрочных некоммерческих клинических исследованиях, от типа используемого антипсихотика (т.е. фактора, связанного с препаратом). Мы предполагали, что особенности механизма реализации антипсихотического эффекта и спектра побочных эффектов, связанные с характером нейрохимического действия типичных и атипичных антипсихотиков, могут существенно влиять на длительность участия больных в исследовании, тщательность соблюдения ими требований протокола и, следовательно, на качество получаемой в ходе исследования информации.
Материалы и методы
Работа была выполнена в лаборатории психофармакологии НЦПЗ РАМН в рамках специально разработанной программы в сотрудничестве с ПБ №3 им. Гиляровского и КПБ №14.
В исследование были включены 43 пациента. Все больные подписали специально разработанное для исследования информированное согласие. Случайным образом пациенты были распределены в группу получающих атипичные антипсихотики – группа 1 (25 человек) и в группу больных, получающих традиционные нейролептики – группа 2 (18 человек). Все больные имели подтвержденный диагноз шизофрении параноидной, приступообразно-прогредиентной формы течения по МКБ-10 F20.x1, острого эпизода на момент начала исследования. Клиническое состояние было схожим у всех пациентов и характеризовалось галлюцинаторно-параноидной симптоматикой.
По дизайну исследования на протяжении 7 мес больные регулярно получали антипсихотическую терапию и были обследованы одним и тем же исследователем. Принимали атипичные антипсихотики (оланзапин или клозапин) 25 больных, а типичные нейролептики (галоперидол, трифтазин или клопиксол) 18 больных. Все больные, участвующие в исследовании, получали препараты рутинным образом (через психоневрологические диспансеры, по выписанным рецептам, в стационаре).
Все больные были обследованы с использованием психопатологического, клинического и психометрического методов. Для выполнения работы были разработаны индивидуальные карты больных. Обследование больных проводили первые 10 нед 1 раз в неделю, а затем 1 раз в месяц. В качестве инструмента психометрического обследования были использованы оценочные шкалы PANSS, CGI, адаптированные для изучения качества комплаентности: шкалу CGI-S (выраженность нарушения) использовали для оценки качества комплаентности, где “1” – наиболее высокая степень качества комплаентности (100%), а “7” – полный отказ от терапии и соблюдения требований протокола. В шкале CGI-I (оценка динамики качества комплаентности) “4” означала нулевую точку отсчета (отсутствие изменений), “1” – крайнюю точку положительной динамики, “7” – крайнюю точку отрицательной динамики.
Качество комплаентности мы оценивали по следующим критериям:
• правильность приема препарата (количество, время, кратность, способ и т.д.) по самоотчету пациента, со слов родственников или медицинского персонала и по подсчету количества выписанного и принятого препарата;
• соблюдение общего режима фармакотерапии (прием дополнительной терапии назначенной врачом, самоотмена или самоназначения препаратов больным, изменение доз дополнительной терапии);
• соблюдение режима других процедур исследования (график и время визитов, выполнение условий проведения лабораторных визитов: натощак, забор крови, снятие ЭКГ и т.д., различные дополнительные тестирования и заполнения опросников, информирование врача о госпитализациях, отъезде, отмене визита и т.д.).
Кроме собственно комплаентности, в исследовании учитывали готовность больного по окончании текущего исследования продолжать лечение и участвовать в других исследованиях.
Как видно из табл. 1, группы не различались по основным демографическим показателям, инвалидности, а также по длительности заболевания, длительности периода предыдущей терапии. Несмотря на то что отбор больных в группы производили случайным образом по одинаковым критериям, после обсчета данных оказалось, что в группу больных, получавших традиционную терапию, попали больные с большей тяжестью психопатологических расстройств (см. табл. 1).


Так как в группе больных, получавших традиционные нейролептики, к концу исследования на 4-м визите осталось всего 5 больных, для этой группы мы произвели вычисления на последнем визите, когда число оставшихся в исследовании было еще достаточным для статистического обсчета. Это был 3-й визит, или конец 3-го месяца терапии. Сравнение проводилось не только между визитом 4 в группе 1 и визитом 4 в группе 2, но и между визитом 4 в группе 1 и визитом 3 в группе 2.
Данные табл. 3 показывают, что выраженность комплаентности не различалась в той и другой группе, однако обнаруживались достоверные различия в динамике этого показателя начиная с 10-й недели терапии.

Побочные эффекты терапии оценивали клинически.
Результаты
В группе больных, получавших традиционные нейролептики (18 человек), только 5 пациентов закончили участие в исследовании, при этом лишь у 2 больных была зарегистрирована комплаентность высокого качества на всем протяжении исследования. Эти 2 больных регулярно наблюдались катамнестически, проявили заинтересованность в продолжении лечения и включились в дальнейшем в другие исследования. Другие 3 пациента этой группы все время исследования находились в стационаре, поэтому их комплаентность в отношении приема препарата была обеспечена опекой и контролем медицинского персонала, однако зарегистрированы мелкие нарушения в выполнении условий протокола и не обнаружена какая-либо заинтересованность в продолжении наблюдения или участии в других исследованиях.
Из этой группы 13 больных выбыли из исследования на различных этапах. Они выполняли условия протокола только в период стационирования. Сразу после выписки они крайне небрежно следовали режиму приема лекарств, хаотически посещали исследователя. Их комплаентность в амбулаторный период исследования расценена как сомнительная. Такие пациенты в ходе исследования воспроизводили привычный для них стереотип: обострение – стационирование – лечение, направленное на контроль психотических симптомов, – выписка – прекращение приема препаратов и контактов с врачом – новое обострение и т.д. Эти больные либо жили в одиночестве, либо имели родственников, мало заинтересованных в их судьбе.
В группе больных, получавших атипичные антипсихотики (25 человек), 21 пациент успешно закончил участие в исследовании. Из закончивших исследование у 14 пациентов качество комплаентности было устойчиво высоким. Эти больные проявили заинтересованность в дальнейшем лечении и позже включились в другие исследования. У 11 пациентов от общего числа больных этой группы в ходе исследования комплаентность на протяжении всего исследования была сомнительной. Из них 3 больных были стационированы в ходе всего исследования, в связи с чем режим приема препарата контролировался медицинским персоналом, но временами отмечены отклонения в следовании условиям протокола: пациенты отказывались от некоторых процедур, связанных с протоколом, или от заполнения опросников. У 7 пациентов обнаружено колебание качества комплаентности на протяжении исследования. У 4 амбулаторных больных комплаентность постепенно улучшалась наряду с улучшением психического состояния, однако заинтересованности в продолжении наблюдения после окончания протокола и участии в других исследованиях эти больные не проявили.
Выбыли преждевременно 4 пациента: 2 пациента по немедицинским причинам – отъезд в другой город, 2 пациента из-за неэффективности, при этом оба были стационированы во время исследования, следовательно, правильность приема ими препарата контролировалась медицинским персоналом.
Из группы получавших атипичные антипсихотики 18 больных жили в семьях. Родственники принимали участие в их жизни, заботились о соблюдении режима приема препаратов.

Обнаружились связи между выраженностью отдельных признаков шкалы PANSS и показателем динамики комплаентности по шкале CGI-I только для группы больных, получавших атипичные антипсихотики. Для группы больных, получавших традиционные нейролептики, никаких закономерных связей клинической картины и динамики показателей комплаентности выявить не удалось.
Полученные корреляции указывают на следующие закономерности. Чем лучше были взаимодействия между врачом и пациентом через 1 нед после начала исследования, тем значительнее улучшались показатели комплаентности. Высокий уровень напряженности, депрессивные нарушения, заторможенность и загруженность психотическими переживаниями приводили к отрицательной динамике показателей комплаентности. Все перечисленные признаки относятся к подшкале общей психопатологии PANSS, поэтому неудивительно, что и более высокий общий балл по этой подшкале коррелировал с отрицательной динамикой показателей комплаентности на раннем этапе терапии. Через 2,5 мес лечения, в период выхода из психотического состояния, только тяжесть моторной заторможенности коррелировала с отрицательной динамикой показателей комплаентности. Через полгода после начала исследования отрицательную динамику показателей комплаентности наблюдали у больных с большей выраженностью резидуальных психотических симптомов – бреда и дезорганизации мышления, а также с отсутствием критики к своему состоянию. На этапе завершения исследования отрицательную динамику показателей комплаентности наблюдали у больных с более выраженными резидуальными бредовыми нарушениями, большей социальной пассивностью, манерностью, заторможенностью и необычным содержанием мышления. Иными словами, в самом начале исследования на динамику показателей комплаентности оказывает влияние степень психотической остроты состояния больного, а также депрессивные симптомы. Затем на первый план выходят моторные нарушения, а также признаки недостаточной эффективности препарата в отношении продуктивных расстройств. Интересно отметить, что положительная динамика качества комплаентности обнаруживалась у больных, с которыми, несмотря на признаки психотической остроты состояния, врач мог установить доверительные отношения.
В процессе клинического наблюдения за больными в ходе исследования мы обнаружили, что в ряде случаев при наличии всех формальных признаков комплаентности больных все же нельзя было назвать, в самом деле, комплаентными. Это обнаружилось, когда были проанализированы мотивы комплаентности больных, принимающих участие в исследовании. Оказалось, что у части больных комплаентность не отражала их осознанное согласие выполнять условия протокола и возможности увидеть личную пользу от участия в исследовании.
По сути это были случаи псевдокомплаентности. Часть больных были удовлетворительно комплаентны только в период госпитализации, какой бы длительной она ни была. Здесь комплаентность больных была следствием внешнего контроля за ними и опеки. При расспросе такие пациенты высказывали лишь поверхностные и часто противоречивые суждения о своей болезни, не формировали представления о значении для них факта лечения. Отмечая появление или исчезновение некоторых симптомов, они не связывали изменения в терапии и в своем психическом состоянии. Их самоотчет о побочных и терапевтических эффектах был крайне скуден, фрагментирован, а часто противоречив. Пассивно-подчиняемый стиль поведения таких пациентов в отношении исследовательских процедур и терапии вообще был частным проявлением их общего дефицита инициативы и произвольной активности. После выписки из больницы такие пациенты постепенно переставали соблюдать условия протокола при незначительном ослаблении давления со стороны исследователя.
Другой вид псевдокомплаентности проявлял себя чрезвычайной ригидностью поведения больных в ходе исследования. Такие больные четко и правильно принимали исследуемые лекарства, аккуратно соблюдали график исследования, но при этом любые, даже самые незначительные, изменения режима (гибкий режим дозирования препарата, кратность приема, дополнительные заборы крови или их пропуск, дополнительные визиты или обследования и даже небольшое изменение привычного времени визита) дезорганизовывали поведение пациента и нарушали комплаентность. Складывалось впечатление, что для больного значительно большее значение имеет ритуал и ритм исследовательских процедур, чем смысл происходящего. Такие пациенты также с трудом давали отчет об изменениях в состоянии. Их психический статус в очень большой степени зависел от устойчивости режима, контролируемого извне. Их способ поведения в ходе исследования отражал общую ригидность и стереотипность их образа жизни.
Третий вид псевдокомплаентности обнаруживался у пациентов, участие в исследовании которых обусловливалось их патологическими убеждениями, в некоторых случаях достигающих уровня бредовых идей – особой миссии, жертвы для науки и т.д. У таких пациентов комплаентность как будто парадоксальным образом снижалась параллельно с редукцией психотической симптоматики. Становится понятным, почему в некоторых случаях особенно скрупулезная тщательность соблюдения больным всех предписаний врача оставляла впечатление “недоброкачественного сотрудничества”.
Истинная комплаентность, основанная на осознании и принятии факта психического заболевания, возможности распознать симптомы собственной болезни, неудовлетворенности прежними способами лечения, но понимании необходимости терапии, относительно редко встречалась в начале исследования и формировалась лишь на отдаленных этапах, чаще в группе больных, принимавших атипичные антипсихотики. Такой вид комплаентности формировался только в рамках доверительных устойчивых отношений между пациентом и врачом, которые можно было назвать терапевтическим союзом. Если такое отношение пациента к исследованию появлялось уже на фоне психотической остроты, то впоследствии у большинства формировалась ремиссия хорошего качества. Самоотчет именно этих больных позволял составить представление о новых эффекта исследуемых средств.
Феномен псевдокомплаентности встречался в обеих группах, но чаще обнаруживался в группе больных, принимающих традиционные нейролептики (13 из 18 больных в группе традиционных нейролептиков и 11 из 25 больных в группе атипичных антипсихотиков).
Мы попытались проанализировать и мотивы явной некомплаентности. Оказалось, что в рамках острого психотического состояния нарушение режима терапии и условий протокола является следствием общей дезорганизации психической жизни либо психотических переживаний. Здесь мы не обнаружили различий между группой получавших традиционные нейролептики и группой получавших атипичные антипсихотики.
В группе больных, получавших атипичные антипсихотики, на отдаленных этапах терапии по мере стабилизации психического состояния (редукция продуктивных расстройств, положительная динамика расстройств негативного спектра) качество комплаентности менялось.
В некоторых случаях она становится компонентом более дифференцированного представления пациента о своем заболевании, его начальных и развернутых проявлениях и методах терапии, а также свидетельством формирования общей позиции врача и больного по отношению к происходящим с пациентом процессам и влиянию на них терапевтических воздействий.
В других случаях происходит менее благоприятная динамика. По мере редукции психотической симптоматики, увеличения эмоциональности и улучшения когнитивного функционирования у пациентов смещался центр субъективной обеспокоенности с мешающих ему прежде болезненных проявлений к своему социальному положению, которое переставало удовлетворять больного. Это в свою очередь обусловливало изменение отношения больного к психофармакотерапевтической помощи. Теперь больные значительно более болезненно воспринимали ранее не волнующие их побочные эффекты, такие как дневная седация, увеличение массы тела или снижение либидо. При этом эти нежелательные эффекты терапии не приводили к повышению озабоченности своим здоровьем, но приводили к ощущению собственной неполноценности при строительстве служебных или личных отношений с другими людьми. Часто больные самостоятельно снижали дозу препарата или изменяли режим приема. На этом фоне нередко у пациентов появлялась идея о том, что после длительного лечения антипичными антипсихотиками их психическая болезнь перестала быть хронической и уже не требует постоянной поддерживающей терапии, возможна курсовая терапия – только в случае обострения. Эту идею, как правило, активно поддерживали родственники пациентов. Иногда именно родственники были носителями этих убеждений, больные же подчинялись их давлению. При недостаточно надежном терапевтическом союзе эти идеи не обсуждались с врачом и приводили к неадекватным изменениям терапевтической схемы больным самостоятельно.
У других больных в клинической картине ремиссии на фоне внешне ровного настроения, без нарушения соотношения сна и бодрствования возникали элементы гипоманиакального состояния в виде переоценки собственных ресурсов. Признавая наличие у себя хронического психического заболевания, они выказывали уверенность в том, что сами в силах контролировать проявления психотических симптомов в момент их возникновения, способны справиться с болезненными проявлениями без врачебной помощи. Больные явно переоценивали свои возможности в отношении профессионального роста, формирования и расширения числа и качества социальных контактов, прием же психотропных средств, по мнению больных, тормозил процесс социальной интеграции. Они активно конфронтировали с врачом, отстаивая свои взгляды, а иногда вообще отказывались от помощи врача при некоторой его настойчивости.
У части больных, сохранявших высокую и качественную комплаентность в процессе исследования, после завершения исследования и, следовательно, в ситуации необходимости покупать лекарство самостоятельно, оказывались некомплаентными из-за нарциссического стыда за свою якобы социальную несостоятельность – невозможность приобретения необходимого количества дорогостоящего препарата за свой счет. В связи с такого рода патологическими переживаниями они, не ставя в известность врача, самостоятельно снижали дозу препарата и изменяли режим приема.
Больные, получающие традиционные антипсихотики, чаще были некомплаентны в связи с выраженными экстрапирамидными расстройствами, в частности идеомоторной заторможенностью. Эти пациенты были значительно менее мотивированы к формированию терапевтических отношений с врачом. Как уже упоминалось, здесь часто встречались случаи псевдокомплаентности.
Другой причиной некомплаентности в этой группе больных была сложность терапевтической схемы приема лекарств (кратность приема, необходимость титровать дозу, сочетание с корректорами и другими группами психотропных препаратов). Полное соблюдение режима многократного приема нескольких лекарств в течение дня при отсутствии опекающего лица было невозможно для большинства пациентов. Нарушение же этого режима быстро приводило к новому обострению вскоре после выписки из стационара, новой госпитализации. Только с единичными больными из этой группы удалось установить терапевтический союз, что приводило к значительному улучшению комплаентности. У большинства больных существенной динамики качества комплаентности в ходе исследования в этой группе больных заметить не удалось.
Делать окончательные выводы о связи качества и динамики комплаентности с особенностями действия антипсихотика на основе полученных данных сложно, так как группы различались по таким важным показателям, как тяжесть психопатологических расстройств по психометрической оценке, длительность госпитализации и степень опеки родственников. Выровнять группы по этим показателям в начале исследования не представлялось возможным. Кроме того, среди получавших традиционные нейролептики значительное меньшее число пациентов оставались в исследовании более 3 мес, чем в группе больных, получавших атипичные антипсихотики. Поэтому выводы о динамике качества комплаентности в рамках длительного исследования для этой группы больных значительно менее обоснованы, чем для группы больных, получавших атипичные антипсихотики.
Обсуждение
Наше исследование показало, что комплаентность, или способность и согласие больного соблюдать условия проведения психофармакологического исследования, включая режим терапии, является важной клинической характеристикой психопатологического состояния. Особенности комплаентности наглядно проявляют те аспекты психической жизни больного, которые иногда ускользают из поля зрения клинициста. Паттерны поведения больного в ходе психофармакологического исследования отражают его представления о своем заболевании, способность осознать наличие и динамику выраженности актуальных психических нарушений, степень понимания связи между изменением тяжести психических расстройств и терапией.
Изучение динамики показателей комплаентности дает возможность исследовать изменение в ходе терапии сходства и различия представлений больного и врача о мишенях и эффектах лечения, а также улучшение или ухудшение способности больного передать врачу понятным для последнего образом, т.е. более конвенционально, свои переживания. Это может быть источником дополнительной информации о спектре действия изучаемых лекарственных средств.
В своей статье, посвященной анализу категории комплаентности, А.С.Аведисова и В.И.Бородин отметили, что в изучении комплаентности одно из центральных мест нужно отводить изучению мотивов, которые стоят за согласием или отказом пациента соблюдать предписания врача [1]. Результаты нашего исследования подтвердили эту точку зрения. Оказалось, что сам факт тщательного соблюдения больным условий протокола исследования еще не свидетельствует о комплаентности высокого качества. Важную роль в исследовании комплаентности играет изучение мотивов следования правилам. Иногда формально хорошего качества комплаентность на самом деле является элементом психопатологического образования и не имеет ничего общего с осознанным согласием на лечения и действительным пониманием того, что происходит. Тогда приходится говорить о псевдокомплаентности. Ее динамика отражает динамику общего психического состояния больного: увеличиваясь вместе с ухудшением состояния и уменьшаясь – с улучшением. При формальном учете качества комплаентности это может выглядеть парадоксально, но на самом деле представляется вполне логичным.
Динамика показателей комплаентности неоднозначно связана с выраженностью определяющих клиническое состояние больного психопатологических нарушений. В ряде случаев мы обнаружили существенное рассогласование, когда редукция психотических и дефицитарных симптомов в клинической картине сочеталась с нарастанием влияния на поведение больных в отношении исследования фрагментов аффективных расстройств и личностных нарушений, прежде всего инфантильных и нарциссических проявлений. Неадекватные представления о своих психических ресурсах приводили к снижению комплаентности вплоть до отказа от лекарственного лечения.
При сравнении показателей динамики комплаентности в группах больных, получавших традиционные нейролептики и атипичные антипсихотики, можно заметить, что в последней группе показатель комплаентности значительно более динамичен. В связи с этим на определенных этапах терапии атипичными антипсихотиками наряду с клиническим улучшением и ростом социальных притязаний [2] возрастает опасность нарушения режима приема препарата, что, по мнению некоторых авторов, делает особенно актуальным внедрение в широкую клиническую практику атипичных антипсихотиков в инъекционных пролонгированных лекарственных формах [22].
При длительных, более полугода, исследованиях описанная динамика отношения больного и, что не менее важно, его родственников к терапии атипичными антипсихотиками может являться фактором, искажающим представление об эффективности и переносимости терапии.
Так как при длительных исследованиях в группе пациентов, получающих традиционные нейролептики, комплаентность ниже, чем в группе пациентов, получающих атипичные антипсихотики, то, если речь идет о длительных исследованиях пероральных лекарственных форм, видимо, требуется осторожность при сравнительной оценке эффективности терапии.
16 декабря 2008
Количество просмотров: 2318


