Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№02 2014
Когда назначенное лечение не помогает (клинические наблюдения терапевта за пациентами с тревожными расстройствами в амбулаторной практике) №02 2014
Номера страниц в выпуске:65-69
По данным современных исследований, у пациентов с инфекционными и неинфекционными заболеваниями часто выявляются симптомы тревоги. Сам факт наличия тревоги повышает риск хронизации болезни. Внедрение в клиническую практику нового отечественного анксиолитика Афобазола с благоприятным профилем безопасности открывает новые перспективы в лечении данной категории больных.
От редакции: Настоящее сообщение поступило в редакцию нашего журнала из терапевтической клиники. Принимая решение о публикации данного материала, мы исходили из того, что психиатры и медицинские психологи активно участвуют в консультировании и лечении соматических больных с проявлениями психической патологии – многочисленные работы подобной направленности хорошо известны нашим специалистам. Вместе с тем голос наших коллег-интернистов, выступающих по данной проблематике со своих позиций, подчас недостаточно отчетливо слышен психиатрами. Хорошо понимая все трудности подобного диалога, мы решили предоставить открытую трибуну коллеге-терапевту с просьбой поделиться своими наблюдениями за лечением тревожных расстройств в амбулаторной практике.
Резюме. По данным современных исследований, у пациентов с инфекционными и неинфекционными заболеваниями часто выявляются симптомы тревоги. Сам факт наличия тревоги повышает риск хронизации болезни. Внедрение в клиническую практику нового отечественного анксиолитика Афобазола с благоприятным профилем безопасности открывает новые перспективы в лечении данной категории больных.
Ключевые слова: адаптационные механизмы, психологические ресурсы, тревожные расстройства, лечение, Афобазол.
When the prescribed treatment does not help (therapist’s clinical observations of patients with anxiety disorders in outpatient practice)
N.P.Chernus, N.V.Kireeva, L.A.Vinogradova
I.M.Sechenov First Moscow State Medical University, Moscow
Summary. According to the modern research data, patients with infectious and noncommunicable diseases often have symptoms of anxiety. The fact of the presence of anxiety increases the risk of disease chronization. Introduction of new Russian anxiolytic Afobazol with high safety profile into clinical practice brings in new expectations in the treatment of these patients.
Key words: adaptive mechanisms, psychological resources, anxiety disorders, treatment, Afobazol.
В настоящее время долгосрочная цель лечения больных заключается в понимании биопсихосоциальной сущности человека, в попытке сформировать у больного с хроническим заболеванием социально-психологическую, культурную, профессиональную адаптацию к разным элементам социальной среды, в том числе к бытовым условиям и внешнему окружению. В данном контексте акцент ставится и на средовые условия, и на межличностные отношения, которые возникают в процессе коммуникаций у личности и, соответственно, представляют особый интерес. Тот факт, что отрицательная оценка индивидуумом своего окружения почти однозначно связана с нарушениями психической адаптации, а положительная оценка с высокой эффективностью этой адаптации, не только подтверждает значение микросоциального взаимодействия, но и дает представление о возможных компенсирующих влияниях.
В зависимости от стабильности формирования этих явлений выделяют неустойчивую психическую адаптацию и устойчивые нарушения этой адаптации. В первом случае при затруднении психической адаптации возникают кратковременные невротические, психопатические или психосоматические реакции, в то время как во втором случае отмечаются более или менее длительные нарушения психического здоровья. Однако границы подобных нарушений могут смещаться в зависимости от социальных ожиданий, от степени терпимости окружающей среды, от изменений ситуации, влияющих на интенсивность ограничений, налагаемых средой на поведение индивидуума (Ф.Б.Березин, 2007, 2012).
Процесс психологической адаптации может сопровождаться внутриличностными конфликтами, преодоление которых во многом определяется адаптационным потенциалом личности. Отечественным врачам всегда был присущ холистический подход, хорошо известна фраза М.Я.Мудрова: «Не должно лечить болезнь <…>, а должно лечить самого больного, его состав, его органы, его силы».
Терминологически сегодня в медицинской литературе чаще используется понятие «психосоматика», чем холизм (хотя если сравнивать оба термина, последний более объемлющий). Психосоматический подход в лечении «нисколько не умаляет значение телесного, несколько больше уделяется внимания душевному». Возникающие психосоматические соотношения рассматриваются как адаптационно-компенсаторный процесс, разворачивающийся во времени, в который включаются разные функциональные системы организма с активным вовлечением органа-мишени (по принципам обратной связи) с расстройством вегетативно-гуморального регулирования [1]. Эмоциональный аппарат первым включается в стрессовую реакцию при воздействии повреждающих факторов, и одной из основных жалоб при расстройстве адаптации является тревога, которая дестабилизирует личность. Поэтому применение препаратов, снижающих выраженность тревоги, целесообразно и особенно эффективно в том случае, если в дальнейшем в процесс лечения удается ввести психотерапию. Это позволяет сохранять интеллектуально-мнестическую деятельность личности на оптимальном уровне.
Однако необходимо отметить, что «организмическая» идея лечения в практической медицине, а именно стереотипный подход к лечению: этиология, патогенез, стереотипная клиническая картина болезни – до сих пор считается традиционной. Так учат, так лечат, так составлены стандарты, которые не предусматривают изложенный выше подход к лечению. Изменение такой позиции на уровне первичного звена требует времени и усилий со стороны врачей разных специальностей, а также выработки соответственной политики в сфере здравоохранения.
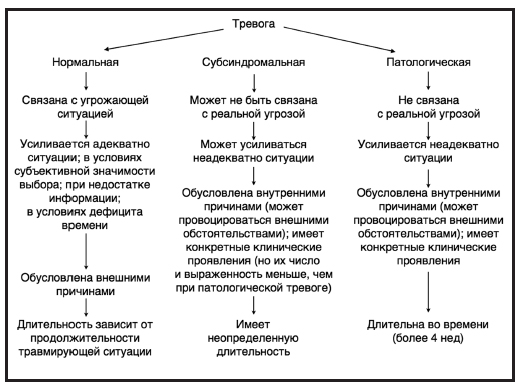
Однако вернемся к психосоматическому подходу в лечении: выбор психотропного препарата у пациентов с тревогой представляет непростую задачу, особенно если ранее подобные препараты не назначались. Поэтому появление в клинической практике принципиально нового отечественного транквилизатора Афобазол, который относится к производным меркаптобензимидазола и не является агонистом бензодиазепиновых рецепторов, существенно расширяет возможности терапии тревожных расстройств. Афобазол восстанавливает чувствительность ГАМК-бензодиазепинового комплекса к ГАМК и поэтому обладает мягким анксиолитическим эффектом, не сопровождающимся развитием дневной седации, и тем самым увеличивает число потенциальных пациентов с субсиндромальной и генерализованной тревожностью (см. рисунок), соглашающихся на прием этого лекарственного средства.
Основанием для выбора Афобазола являлись следующие особенности препарата:
С момента появления на рынке отечественного препарата Афобазол в нашей практике было несколько интересных случаев применения у пациентов с тревожными расстройствами на фоне инфекционных и неинфекционных соматических заболеваний.
Представленные клинические примеры – результат консультативной помощи сотрудниками кафедры поликлинической терапии амбулаторным пациентам поликлинических баз ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России, поэтому временные параметры, затрачиваемые на ведение 1 пациента, отличаются от времени, имеющегося у врачей разных специальностей, в том числе и у участковых терапевтов.
Клинический случай 1
Пациентка К. 25 лет, которой мы назначили Афобазол, наблюдалась участковым терапевтом с диагнозом: рецидивирующая фибринозно-пленчатая (псевдодифтерийная) ангина, которая к 6-й неделе от начала заболевания осложнилась эритемой нодозум с развитием реактивного артрита. К моменту консультации больная получала: метипред 4 мг/сут; мовалис 15 мг/сут; плаквинил 200 мг/сут; наружно гель Вольтарен на эритематозные пятна (высыпания) и находилась на домашнем режиме.
Пациентка восприняла осложнение ангины очень серьезно, стала подозревать, что диагноз неправильный. Советовалась с подругами, стала искать объяснение своей симптоматики в Интернете, особую тревогу вызвало сообщение, что лечение продлится около 2,5 мес. Анамнез жизни: второй ребенок, разница с братом 10 лет; проживает с родителями, имеет близкие взаимоотношения с матерью, отца не уважает. В период юности: отличница, целеустремленная, с 1-го курса института работает; в настоящее время экономист, быстро поднимается по служебной лестнице, не замужем. Тем не менее, в последнее время постоянные конфликтные ситуации на работе с одним из работодателей; на фоне болезни развилась тревога, страх, что могут уволить.
Результаты психометрического тестирования: вегетативный опросник – 36 баллов (N от 0–10), тест Тейлора показал средний уровень тревоги – 19 баллов (0–5 – низкий уровень тревоги); Госпитальная шкала тревоги и депрессии – 12 баллов (N от 0–7); профиль теста MMPI был выше нормы: имелся пик на 3-й шкале (Т3=75), который сочетался с подъемом на 1-й шкале (Т1=62), при этом уровень профиля был понижен на 2-й шкале (Т2=54); в правых отделах подъем на 7-й шкале (Т7=50) был на верхнем уровне нормы: этот тип профиля отражает устранение тревоги за счет соматизации.
Интерпретация: учитывая, что реакция тревоги по длительности приближается к 2-м неделям (ожидала выздоровление через 10 дней), основная составляющая представлена вегетативными синдромами на фоне соматического заболевания, в таком случае проявление тревоги характеризуется как субклиническое. Медикаментозная коррекция желательна как помощь в адаптации к заболеванию, так как лечение предстоит длительное. В то же время вариант самоизлечения тревоги без терапии тоже нельзя исключать. За необходимость медикаментозной поддержки говорит искаженное представление о болезни, кроме того, клинический опыт свидетельствует о возможности исчезновения тревоги после излечения соматического заболевания, поэтому наличие тревоги повышает риск хронизации состояния.
В данном случае пациентка нелегко согласилась на терапию, помогло мнение матери, убежденной, что дочери необходимо легкое противотревожное средство. Афобазол был назначен в разовой дозе 10 мг в форме 3-кратного суточного приема длительностью 4 нед. Эффективность оценивали по уменьшению клинических признаков тревожного расстройства. Динамика психометрических показателей: статистически значимое снижение баллов по вегетативной анкете отмечалось уже к 3-й неделе исследования: 21 балл vs 36 баллов (N от 0–10), р<0,001; уже к 3-й неделе уровень тревоги по тесту Тейлора снизился в 2,1 раза (9 баллов vs 19 баллов; р<0,0001), с 3 по 4-ю неделю исследования уровень тревоги понизился до 6 баллов, практически достигнув низкого уровня. Шкала госпитальной тревоги и депрессии: уровень тревоги снизился в 1,7 раза и статистически значимо отличался от исходных значений (7 баллов vs 12 баллов; р<0,001). Динамика профиля теста MMPI проявлялась в снижении на 1-й шкале в 1,2 раза (Т1: 52 балла vs 62 балла; р<0,05), на 2-й шкале – в 1,08 раза (Т2: 50 баллов vs 54 балла; р=064), при относительном сохранении пика на 3-й шкале (Т3: 69 баллов vs 75 баллов; р<0,01). В правых отделах профиля подъем на 7-й шкале сохранялся в пределах нормы (Т7: 47 баллов). Такой тип профиля указывает на личностные особенности пациентки, которые реализуется в межличностном общении с окружающими в виде требования повышенного внимания, поддержки, иногда даже давления на окружающих.
Клинический случай 2
Пациентка Я. 57 лет была направлена к нам на консультацию гастроэнтерологом, так как проводимая терапия по поводу обострения язвенной болезни двенадцатиперстной кишки (Нр+; дуоденогастральный рефлюкс, артериальная гипертензия I стадии 1-й степени) была неэффективной. Пациентка предъявляла жалобы на болевой и диспепсический синдромы, слабость, раздражительность, проблемы со сном. Во время беседы выяснилось, что пациентка находится в ожидании «плохого» диагноза, несмотря на то что язва зарубцевалась. Проводимое лечение в течение 4 нед включало: ганатон; утром – квамател, вечером нексиум; была проведена стандартная тройная эрадикационная терапия (кларитромицин, метронидазол и висмут в течение 7 дней); был назначен креон во время еды, пробиотик биовестин-лакто по схеме, амлодипин.
озникли следующие вопросы: почему назначенное лечение не было эффективным? Насколько правильно был поставлен диагноз? Было назначено неправильное лечение? Был проведен тщательный сбор анамнеза с акцентированием внимания на личностных характеристиках пациентки. Детство: старшая в семье, любимица у отца; с 6-летнего возраста постоянный страх за жизнь матери, которая страдала «эпилепсией» (при расспросе выясняется, что на учете у психиатра не состояла, постоянно лекарства не принимала, приступов эпилепсии никто не видел). В юности: лидер, со сверстниками отличные отношения, частые походы, много друзей; получила высшее образование. Период зрелости: замужем, детей нет. После смерти отца постоянное беспокойство за мать и контроль за ее здоровьем. Мать умерла от инфаркта миокарда в преклонном возрасте. Муж с 1996-го года не работал, злоупотреблял алкоголем, трагически погиб 6 мес назад, по поводу чего у пациентки сформировалось чувство вины.
Результаты психометрического исследования: отмечался подъем до 30 баллов по шкале Тейлора, что свидетельствовало о высоком уровне тревоги (0–5 баллов – низкий уровень), 27 баллов по Госпитальной шакале тревоги и депрессии (N от 0–7); по тесту MMPI: профиль теста повышен на 2 (Т2=72) и 7-й (Т7=63) шкалах и снижен на 9-й (Т9=38) шкале, что говорит о тревожной депрессии. Полученные данные свидетельствуют о наличии смешанного тревожно-депрессивного расстройства. Однако от приема антидепрессанта пациентка отказалась, опасаясь негативного влияния психотропного средства на когнитивные функции. Тем не менее об Афобазоле пациентка слышала и знала, что знакомые иногда принимают этот препарат.
Афобазол был назначен в стандартной дозе (30 мг/сут), было предложено вести дневник самонаблюдения с врачебным контролем состояния, контрольное посещение назначалось через день, прием вели совместно с психотерапевтом. Через неделю динамическое психометрическое исследование показало, что результаты исследования практически оставались прежними, но тревога «ожидания» побочных эффектов от психотропных средств прошла. Принимая во внимание, что у пациентки имелось смешанное тревожно-депрессивное расстройство на фоне обострения язвенной болезни двенадцатиперстной кишки, было принято решение перейти на прием антидепрессанта – амитриптилин (в дозе 0,25 мг, прием в 15:00 – 1/4 таблетки, 18:00 – 1/4, в 21:00 – 1/2), который в данном случае был показан (в малых дозах оказывает седативное, снотворное и противотревожное действие, обладает центральным холинолитическим эффектом). В данном случае выраженное анксиолитическое действие Афобазола не успело подтвердиться психометрическими данными, однако клинически мы видим снижение тревоги у пациентки в виде отсутствия тревоги «ожидания», это дало возможность скорректировать психотропную терапию. При очередной явке через 6 мес отмечалась стабильность достигнутых результатов.
Клинический случай 3
Пациент Н. 56 лет, начальник (руководитель большого производства), был направлен кардиологом по поводу хронического болевого синдрома, трудно купируемого на фоне проводимой терапии. Наблюдается с диагнозом: ишемическая болезнь сердца, постинфарктный кардиосклероз, стенокардия напряжения 2–3 функционального класса. Артериальная гипертензия 3-й степени, кризового течения. Стентирование 2011 г.: недостаточность кровообращения 0–1, сахарный диабет типа 2. Постоянно принимает: конкор, амлодипин, глемаз, сиофор. Иногда на ночь самостоятельно принимает феназепам. Цель консультации – разобраться в причинах хронического болевого синдрома.
Анамнез жизни: детство – последний ребенок в семье, в возрасте 9 мес остался без матери. Юность: отличался трудолюбием, добросовестностью, аккуратностью, в то же время в структуре личности больного всегда присутствовали психастенические черты: тревожность и мнительность. Курит с 17 лет, в последнее время до 1 пачки сигарет в день, алкоголь не употребляет. Период зрелости: женат, есть дети. Много работает, инфаркт развился после конфликтной ситуации на работе. После выписки стал отмечать, что во время психоэмоционального напряжения возникает ощущение кома в горле, нехватки воздуха, боли в области сердца. Эти состояния проходят сами собой после разрешения ситуации, но чтобы держать ситуацию под контролем, сделал 4 коронарографии.
В настоящее время основные жалобы: утомляемость, неспособность расслабиться, периодически возникающие боли в области сердца и сердцебиение, которые могут сопровождаться ощущением нехватки воздуха и/или беспокойством; периодически возникают головные боли; плохо и беспокойно спит. В ходе беседы проявлялось недовольство пациента собой, склонность к перфекционизму.
Размышление: сегодня активно изучается роль тревоги в хронизации болевого синдрома как фактора, сопоставимого с эффектом депрессии, и как фактора, запускающего депрессию [2]. Это направление основано на обширной доказательной базе о роли депрессии в хронизации болевого синдрома [3]. Результаты психометрического тестирования: имеется высокий уровень тревоги по шкале Тейлора – 25 баллов (0–5 – низкий уровень), Госпитальной шакале тревоги и депрессии – 27 баллов (N от 0–7); профиль теста MMPI был повышен на 1-й (Т1=65) шкале с пиком на 9-й (Т9=72), что соответствует вытесненной тревоге: такие пациенты считают себя соматически больными. Шкала ВАШ позволила объективизировать субъективную оценку пациента о своем здоровье: максимальная интенсивность боли была представлена на отрезке 8,0 см. Клинические критерии хронической боли – 4 из 6 баллов.
Заключение: генерализованное тревожное расстройство (ГТР), синдром хронической боли. Этому сложному в психологическом плане пациенту был предложен Афобазол как препарат, который по своему фармакологическому действию мог привести к редукции психических и соматических симптомов ГТР [4], при отсутствии негативного влияния на эффективность и безопасность кардиологических препаратов [5]. Пациент достаточно легко согласился на терапию.
Афобазол был назначен в начальной дозе 30 мг/сут, спустя 2 нед доза препарата была повышена до 60 мг/сут. Продолжительность лечения составила 5 мес. Клинический эффект Афобазола выражался в редукции общего уровня тревоги, редукции соматовегетативных расстройств и болевого синдрома. Контрольные результаты психометрического тестирования показали статистически значимые отличия: уровень тревоги по шкале Тейлора снизился в 1,9 раза (13 баллов vs 25 баллов; р<0,0001), по госпитальной шкале тревоги и депрессии – в 2,7 раза (10 баллов vs 27 баллов); коэффициент сравнения по шкале ВАШ составил 4,5 единицы (3,5 см vs 8,0 см); клинические критерии хронической боли были представлены 1 баллом из 6. Динамика профиля теста MMPI также была положительной: по 1-й шкале – в 1,3 раза (Т1: 52 балла vs 65 баллов; р<0,05), по 9-й шкале – в 1,4 раза (Т9: 52,5 балла vs 72 балла; р<0,001), что отражало уменьшение тревоги и свидетельствовало о достижении психологической адаптации у пациента. И хотя установлены общие нейробиологические механизмы между болью, депрессией и тревогой, данный феномен требует дальнейшего изучения. Позитивным терапевтическим фактором явилось постепенное мягкое активирующее действие препарата, способствующее нормализации когнитивных функций пациента. Кроме того, в проспективном 5-летнем наблюдении нами была показана эффективность Афобазола в коррекции тревожных расстройств и формировании бытовой и социальной адаптации и компенсации к заболеванию у 12 пациентов с хроническим гепатитом, у которых имелись противопоказания к проведению интерферонотерапии [6].
Таким образом, наш опыт показывает, что адекватная комбинированная терапия приводит к снижению уровня тревоги, напряженности, а в итоге к улучшению психического состояния пациентов. Приведенные клинические примеры подтверждают целесообразность применения Афобазола в общей врачебной практике для коррекции тревожных расстройств: Афобазол хорошо переносится, не вступает в клинически значимые взаимодействия с основными медикаментозными средствами. Проведенные наблюдения указывают также на возможность применения Афобазола в качестве эффективного и безопасного препарата для преодоления «модели несогласия» пациентами приема психотропных средств.
Сведения об авторе
Н.П.Чернусь – канд. мед. наук, ассист. каф. поликлинической терапии ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России. E-mail: chernusnp@mail.ru
Н.В.Киреева – канд. мед. наук, доц. каф. поликлинической терапии ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России. E-mail: kireeva.nat@inbox.ru\
Л.А.Виноградова – канд. мед. наук, доц. каф. поликлинической терапии ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России. E-mail: 119@mma.ru
Резюме. По данным современных исследований, у пациентов с инфекционными и неинфекционными заболеваниями часто выявляются симптомы тревоги. Сам факт наличия тревоги повышает риск хронизации болезни. Внедрение в клиническую практику нового отечественного анксиолитика Афобазола с благоприятным профилем безопасности открывает новые перспективы в лечении данной категории больных.
Ключевые слова: адаптационные механизмы, психологические ресурсы, тревожные расстройства, лечение, Афобазол.
When the prescribed treatment does not help (therapist’s clinical observations of patients with anxiety disorders in outpatient practice)
N.P.Chernus, N.V.Kireeva, L.A.Vinogradova
I.M.Sechenov First Moscow State Medical University, Moscow
Summary. According to the modern research data, patients with infectious and noncommunicable diseases often have symptoms of anxiety. The fact of the presence of anxiety increases the risk of disease chronization. Introduction of new Russian anxiolytic Afobazol with high safety profile into clinical practice brings in new expectations in the treatment of these patients.
Key words: adaptive mechanisms, psychological resources, anxiety disorders, treatment, Afobazol.
В настоящее время долгосрочная цель лечения больных заключается в понимании биопсихосоциальной сущности человека, в попытке сформировать у больного с хроническим заболеванием социально-психологическую, культурную, профессиональную адаптацию к разным элементам социальной среды, в том числе к бытовым условиям и внешнему окружению. В данном контексте акцент ставится и на средовые условия, и на межличностные отношения, которые возникают в процессе коммуникаций у личности и, соответственно, представляют особый интерес. Тот факт, что отрицательная оценка индивидуумом своего окружения почти однозначно связана с нарушениями психической адаптации, а положительная оценка с высокой эффективностью этой адаптации, не только подтверждает значение микросоциального взаимодействия, но и дает представление о возможных компенсирующих влияниях.
В зависимости от стабильности формирования этих явлений выделяют неустойчивую психическую адаптацию и устойчивые нарушения этой адаптации. В первом случае при затруднении психической адаптации возникают кратковременные невротические, психопатические или психосоматические реакции, в то время как во втором случае отмечаются более или менее длительные нарушения психического здоровья. Однако границы подобных нарушений могут смещаться в зависимости от социальных ожиданий, от степени терпимости окружающей среды, от изменений ситуации, влияющих на интенсивность ограничений, налагаемых средой на поведение индивидуума (Ф.Б.Березин, 2007, 2012).
Процесс психологической адаптации может сопровождаться внутриличностными конфликтами, преодоление которых во многом определяется адаптационным потенциалом личности. Отечественным врачам всегда был присущ холистический подход, хорошо известна фраза М.Я.Мудрова: «Не должно лечить болезнь <…>, а должно лечить самого больного, его состав, его органы, его силы».
Терминологически сегодня в медицинской литературе чаще используется понятие «психосоматика», чем холизм (хотя если сравнивать оба термина, последний более объемлющий). Психосоматический подход в лечении «нисколько не умаляет значение телесного, несколько больше уделяется внимания душевному». Возникающие психосоматические соотношения рассматриваются как адаптационно-компенсаторный процесс, разворачивающийся во времени, в который включаются разные функциональные системы организма с активным вовлечением органа-мишени (по принципам обратной связи) с расстройством вегетативно-гуморального регулирования [1]. Эмоциональный аппарат первым включается в стрессовую реакцию при воздействии повреждающих факторов, и одной из основных жалоб при расстройстве адаптации является тревога, которая дестабилизирует личность. Поэтому применение препаратов, снижающих выраженность тревоги, целесообразно и особенно эффективно в том случае, если в дальнейшем в процесс лечения удается ввести психотерапию. Это позволяет сохранять интеллектуально-мнестическую деятельность личности на оптимальном уровне.
Однако необходимо отметить, что «организмическая» идея лечения в практической медицине, а именно стереотипный подход к лечению: этиология, патогенез, стереотипная клиническая картина болезни – до сих пор считается традиционной. Так учат, так лечат, так составлены стандарты, которые не предусматривают изложенный выше подход к лечению. Изменение такой позиции на уровне первичного звена требует времени и усилий со стороны врачей разных специальностей, а также выработки соответственной политики в сфере здравоохранения.
Однако вернемся к психосоматическому подходу в лечении: выбор психотропного препарата у пациентов с тревогой представляет непростую задачу, особенно если ранее подобные препараты не назначались. Поэтому появление в клинической практике принципиально нового отечественного транквилизатора Афобазол, который относится к производным меркаптобензимидазола и не является агонистом бензодиазепиновых рецепторов, существенно расширяет возможности терапии тревожных расстройств. Афобазол восстанавливает чувствительность ГАМК-бензодиазепинового комплекса к ГАМК и поэтому обладает мягким анксиолитическим эффектом, не сопровождающимся развитием дневной седации, и тем самым увеличивает число потенциальных пациентов с субсиндромальной и генерализованной тревожностью (см. рисунок), соглашающихся на прием этого лекарственного средства.

Основанием для выбора Афобазола являлись следующие особенности препарата:
- анксиолитическое действие, проявляющееся в уменьшении как психических, так и соматических (вегетативных) проявлений тревоги;
- отсутствие негативного влияния на показатели памяти и внимания;
- отсутствие миорелаксирующих и седативных свойств;
- сочетание анксиолитического действия и легкого активирующего эффекта;
- отсутствие привыкания и зависимости, а также синдрома «отмены», в том числе при длительном периоде.
С момента появления на рынке отечественного препарата Афобазол в нашей практике было несколько интересных случаев применения у пациентов с тревожными расстройствами на фоне инфекционных и неинфекционных соматических заболеваний.
Представленные клинические примеры – результат консультативной помощи сотрудниками кафедры поликлинической терапии амбулаторным пациентам поликлинических баз ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России, поэтому временные параметры, затрачиваемые на ведение 1 пациента, отличаются от времени, имеющегося у врачей разных специальностей, в том числе и у участковых терапевтов.
Клинический случай 1
Пациентка К. 25 лет, которой мы назначили Афобазол, наблюдалась участковым терапевтом с диагнозом: рецидивирующая фибринозно-пленчатая (псевдодифтерийная) ангина, которая к 6-й неделе от начала заболевания осложнилась эритемой нодозум с развитием реактивного артрита. К моменту консультации больная получала: метипред 4 мг/сут; мовалис 15 мг/сут; плаквинил 200 мг/сут; наружно гель Вольтарен на эритематозные пятна (высыпания) и находилась на домашнем режиме.
Пациентка восприняла осложнение ангины очень серьезно, стала подозревать, что диагноз неправильный. Советовалась с подругами, стала искать объяснение своей симптоматики в Интернете, особую тревогу вызвало сообщение, что лечение продлится около 2,5 мес. Анамнез жизни: второй ребенок, разница с братом 10 лет; проживает с родителями, имеет близкие взаимоотношения с матерью, отца не уважает. В период юности: отличница, целеустремленная, с 1-го курса института работает; в настоящее время экономист, быстро поднимается по служебной лестнице, не замужем. Тем не менее, в последнее время постоянные конфликтные ситуации на работе с одним из работодателей; на фоне болезни развилась тревога, страх, что могут уволить.
Результаты психометрического тестирования: вегетативный опросник – 36 баллов (N от 0–10), тест Тейлора показал средний уровень тревоги – 19 баллов (0–5 – низкий уровень тревоги); Госпитальная шкала тревоги и депрессии – 12 баллов (N от 0–7); профиль теста MMPI был выше нормы: имелся пик на 3-й шкале (Т3=75), который сочетался с подъемом на 1-й шкале (Т1=62), при этом уровень профиля был понижен на 2-й шкале (Т2=54); в правых отделах подъем на 7-й шкале (Т7=50) был на верхнем уровне нормы: этот тип профиля отражает устранение тревоги за счет соматизации.
Интерпретация: учитывая, что реакция тревоги по длительности приближается к 2-м неделям (ожидала выздоровление через 10 дней), основная составляющая представлена вегетативными синдромами на фоне соматического заболевания, в таком случае проявление тревоги характеризуется как субклиническое. Медикаментозная коррекция желательна как помощь в адаптации к заболеванию, так как лечение предстоит длительное. В то же время вариант самоизлечения тревоги без терапии тоже нельзя исключать. За необходимость медикаментозной поддержки говорит искаженное представление о болезни, кроме того, клинический опыт свидетельствует о возможности исчезновения тревоги после излечения соматического заболевания, поэтому наличие тревоги повышает риск хронизации состояния.
В данном случае пациентка нелегко согласилась на терапию, помогло мнение матери, убежденной, что дочери необходимо легкое противотревожное средство. Афобазол был назначен в разовой дозе 10 мг в форме 3-кратного суточного приема длительностью 4 нед. Эффективность оценивали по уменьшению клинических признаков тревожного расстройства. Динамика психометрических показателей: статистически значимое снижение баллов по вегетативной анкете отмечалось уже к 3-й неделе исследования: 21 балл vs 36 баллов (N от 0–10), р<0,001; уже к 3-й неделе уровень тревоги по тесту Тейлора снизился в 2,1 раза (9 баллов vs 19 баллов; р<0,0001), с 3 по 4-ю неделю исследования уровень тревоги понизился до 6 баллов, практически достигнув низкого уровня. Шкала госпитальной тревоги и депрессии: уровень тревоги снизился в 1,7 раза и статистически значимо отличался от исходных значений (7 баллов vs 12 баллов; р<0,001). Динамика профиля теста MMPI проявлялась в снижении на 1-й шкале в 1,2 раза (Т1: 52 балла vs 62 балла; р<0,05), на 2-й шкале – в 1,08 раза (Т2: 50 баллов vs 54 балла; р=064), при относительном сохранении пика на 3-й шкале (Т3: 69 баллов vs 75 баллов; р<0,01). В правых отделах профиля подъем на 7-й шкале сохранялся в пределах нормы (Т7: 47 баллов). Такой тип профиля указывает на личностные особенности пациентки, которые реализуется в межличностном общении с окружающими в виде требования повышенного внимания, поддержки, иногда даже давления на окружающих.
Клинический случай 2
Пациентка Я. 57 лет была направлена к нам на консультацию гастроэнтерологом, так как проводимая терапия по поводу обострения язвенной болезни двенадцатиперстной кишки (Нр+; дуоденогастральный рефлюкс, артериальная гипертензия I стадии 1-й степени) была неэффективной. Пациентка предъявляла жалобы на болевой и диспепсический синдромы, слабость, раздражительность, проблемы со сном. Во время беседы выяснилось, что пациентка находится в ожидании «плохого» диагноза, несмотря на то что язва зарубцевалась. Проводимое лечение в течение 4 нед включало: ганатон; утром – квамател, вечером нексиум; была проведена стандартная тройная эрадикационная терапия (кларитромицин, метронидазол и висмут в течение 7 дней); был назначен креон во время еды, пробиотик биовестин-лакто по схеме, амлодипин.
озникли следующие вопросы: почему назначенное лечение не было эффективным? Насколько правильно был поставлен диагноз? Было назначено неправильное лечение? Был проведен тщательный сбор анамнеза с акцентированием внимания на личностных характеристиках пациентки. Детство: старшая в семье, любимица у отца; с 6-летнего возраста постоянный страх за жизнь матери, которая страдала «эпилепсией» (при расспросе выясняется, что на учете у психиатра не состояла, постоянно лекарства не принимала, приступов эпилепсии никто не видел). В юности: лидер, со сверстниками отличные отношения, частые походы, много друзей; получила высшее образование. Период зрелости: замужем, детей нет. После смерти отца постоянное беспокойство за мать и контроль за ее здоровьем. Мать умерла от инфаркта миокарда в преклонном возрасте. Муж с 1996-го года не работал, злоупотреблял алкоголем, трагически погиб 6 мес назад, по поводу чего у пациентки сформировалось чувство вины.
Результаты психометрического исследования: отмечался подъем до 30 баллов по шкале Тейлора, что свидетельствовало о высоком уровне тревоги (0–5 баллов – низкий уровень), 27 баллов по Госпитальной шакале тревоги и депрессии (N от 0–7); по тесту MMPI: профиль теста повышен на 2 (Т2=72) и 7-й (Т7=63) шкалах и снижен на 9-й (Т9=38) шкале, что говорит о тревожной депрессии. Полученные данные свидетельствуют о наличии смешанного тревожно-депрессивного расстройства. Однако от приема антидепрессанта пациентка отказалась, опасаясь негативного влияния психотропного средства на когнитивные функции. Тем не менее об Афобазоле пациентка слышала и знала, что знакомые иногда принимают этот препарат.
Афобазол был назначен в стандартной дозе (30 мг/сут), было предложено вести дневник самонаблюдения с врачебным контролем состояния, контрольное посещение назначалось через день, прием вели совместно с психотерапевтом. Через неделю динамическое психометрическое исследование показало, что результаты исследования практически оставались прежними, но тревога «ожидания» побочных эффектов от психотропных средств прошла. Принимая во внимание, что у пациентки имелось смешанное тревожно-депрессивное расстройство на фоне обострения язвенной болезни двенадцатиперстной кишки, было принято решение перейти на прием антидепрессанта – амитриптилин (в дозе 0,25 мг, прием в 15:00 – 1/4 таблетки, 18:00 – 1/4, в 21:00 – 1/2), который в данном случае был показан (в малых дозах оказывает седативное, снотворное и противотревожное действие, обладает центральным холинолитическим эффектом). В данном случае выраженное анксиолитическое действие Афобазола не успело подтвердиться психометрическими данными, однако клинически мы видим снижение тревоги у пациентки в виде отсутствия тревоги «ожидания», это дало возможность скорректировать психотропную терапию. При очередной явке через 6 мес отмечалась стабильность достигнутых результатов.
Клинический случай 3
Пациент Н. 56 лет, начальник (руководитель большого производства), был направлен кардиологом по поводу хронического болевого синдрома, трудно купируемого на фоне проводимой терапии. Наблюдается с диагнозом: ишемическая болезнь сердца, постинфарктный кардиосклероз, стенокардия напряжения 2–3 функционального класса. Артериальная гипертензия 3-й степени, кризового течения. Стентирование 2011 г.: недостаточность кровообращения 0–1, сахарный диабет типа 2. Постоянно принимает: конкор, амлодипин, глемаз, сиофор. Иногда на ночь самостоятельно принимает феназепам. Цель консультации – разобраться в причинах хронического болевого синдрома.
Анамнез жизни: детство – последний ребенок в семье, в возрасте 9 мес остался без матери. Юность: отличался трудолюбием, добросовестностью, аккуратностью, в то же время в структуре личности больного всегда присутствовали психастенические черты: тревожность и мнительность. Курит с 17 лет, в последнее время до 1 пачки сигарет в день, алкоголь не употребляет. Период зрелости: женат, есть дети. Много работает, инфаркт развился после конфликтной ситуации на работе. После выписки стал отмечать, что во время психоэмоционального напряжения возникает ощущение кома в горле, нехватки воздуха, боли в области сердца. Эти состояния проходят сами собой после разрешения ситуации, но чтобы держать ситуацию под контролем, сделал 4 коронарографии.
В настоящее время основные жалобы: утомляемость, неспособность расслабиться, периодически возникающие боли в области сердца и сердцебиение, которые могут сопровождаться ощущением нехватки воздуха и/или беспокойством; периодически возникают головные боли; плохо и беспокойно спит. В ходе беседы проявлялось недовольство пациента собой, склонность к перфекционизму.
Размышление: сегодня активно изучается роль тревоги в хронизации болевого синдрома как фактора, сопоставимого с эффектом депрессии, и как фактора, запускающего депрессию [2]. Это направление основано на обширной доказательной базе о роли депрессии в хронизации болевого синдрома [3]. Результаты психометрического тестирования: имеется высокий уровень тревоги по шкале Тейлора – 25 баллов (0–5 – низкий уровень), Госпитальной шакале тревоги и депрессии – 27 баллов (N от 0–7); профиль теста MMPI был повышен на 1-й (Т1=65) шкале с пиком на 9-й (Т9=72), что соответствует вытесненной тревоге: такие пациенты считают себя соматически больными. Шкала ВАШ позволила объективизировать субъективную оценку пациента о своем здоровье: максимальная интенсивность боли была представлена на отрезке 8,0 см. Клинические критерии хронической боли – 4 из 6 баллов.
Заключение: генерализованное тревожное расстройство (ГТР), синдром хронической боли. Этому сложному в психологическом плане пациенту был предложен Афобазол как препарат, который по своему фармакологическому действию мог привести к редукции психических и соматических симптомов ГТР [4], при отсутствии негативного влияния на эффективность и безопасность кардиологических препаратов [5]. Пациент достаточно легко согласился на терапию.
Афобазол был назначен в начальной дозе 30 мг/сут, спустя 2 нед доза препарата была повышена до 60 мг/сут. Продолжительность лечения составила 5 мес. Клинический эффект Афобазола выражался в редукции общего уровня тревоги, редукции соматовегетативных расстройств и болевого синдрома. Контрольные результаты психометрического тестирования показали статистически значимые отличия: уровень тревоги по шкале Тейлора снизился в 1,9 раза (13 баллов vs 25 баллов; р<0,0001), по госпитальной шкале тревоги и депрессии – в 2,7 раза (10 баллов vs 27 баллов); коэффициент сравнения по шкале ВАШ составил 4,5 единицы (3,5 см vs 8,0 см); клинические критерии хронической боли были представлены 1 баллом из 6. Динамика профиля теста MMPI также была положительной: по 1-й шкале – в 1,3 раза (Т1: 52 балла vs 65 баллов; р<0,05), по 9-й шкале – в 1,4 раза (Т9: 52,5 балла vs 72 балла; р<0,001), что отражало уменьшение тревоги и свидетельствовало о достижении психологической адаптации у пациента. И хотя установлены общие нейробиологические механизмы между болью, депрессией и тревогой, данный феномен требует дальнейшего изучения. Позитивным терапевтическим фактором явилось постепенное мягкое активирующее действие препарата, способствующее нормализации когнитивных функций пациента. Кроме того, в проспективном 5-летнем наблюдении нами была показана эффективность Афобазола в коррекции тревожных расстройств и формировании бытовой и социальной адаптации и компенсации к заболеванию у 12 пациентов с хроническим гепатитом, у которых имелись противопоказания к проведению интерферонотерапии [6].
Таким образом, наш опыт показывает, что адекватная комбинированная терапия приводит к снижению уровня тревоги, напряженности, а в итоге к улучшению психического состояния пациентов. Приведенные клинические примеры подтверждают целесообразность применения Афобазола в общей врачебной практике для коррекции тревожных расстройств: Афобазол хорошо переносится, не вступает в клинически значимые взаимодействия с основными медикаментозными средствами. Проведенные наблюдения указывают также на возможность применения Афобазола в качестве эффективного и безопасного препарата для преодоления «модели несогласия» пациентами приема психотропных средств.
Сведения об авторе
Н.П.Чернусь – канд. мед. наук, ассист. каф. поликлинической терапии ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России. E-mail: chernusnp@mail.ru
Н.В.Киреева – канд. мед. наук, доц. каф. поликлинической терапии ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России. E-mail: kireeva.nat@inbox.ru\
Л.А.Виноградова – канд. мед. наук, доц. каф. поликлинической терапии ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России. E-mail: 119@mma.ru
Список исп. литературыСкрыть список1. Психосоматические расстройства в практике терапевта: руководство для врачей. Под ред. В.И.Симаненкова. СПб., СпецЛит, 2008.
2. Gureje O, Korff Von M, Kola L et al. The relation between multiple pains and mental disorders: results from the World Mental Health Surveys. Pain 2008; 135: 82–91.
3. Чернусь Н.П. Хроническая боль: модель психосоматического расстройства (обзор литературы). Саратовский научно-медицинский журн. 2011; 4: 887–93.
4. Аведисова А.С., Чахова В.О., Борукаев Р.Р. Эффективность Афобазола при генерализованном тревожном расстройстве в условиях длительной терапии. Психиатр. и психофармакотер. 2008; 10 (5): 20–13.
5. Медведев В.Э. Терапия тревожных расстройств у пациентов с сердечно-сосудистыми заболеваниями (опыт применения Афобазола). Арх. внутренней медицины. 2013; 3: 70–6.
6. Чернусь Н.П. Динамика психологического и соматического статуса пациентов с хроническим вирусным гепатитом С и их социальная адаптация. Профилактич. и клин. медицина. 2011; 2 (39): 296–9.

